Акушерство и гинекология анемия у беременных

Для цитирования. Логутова Л.С. Анемия у беременных: вопросы этиологии, диагностики и лечения // РМЖ. 2016. No 5. С. 290–293.
Структура заболеваемости беременных женщин практически не меняется на протяжении десятков лет. Самое распространенное гематологическое заболевание в период гестации — это анемия [3].
Анемия — клинико-гематологический синдром, обусловленный снижением концентрации гемоглобина и, в большинстве случаев, эритроцитов в единице объема крови и их морфологическими изменениями.
Диагностика истинной анемии у беременных представляет определенные трудности. Это обусловлено тем, что во время беременности увеличиваются объем циркулирующей крови и его составляющих, объем плазмы и объем эритроцитов, причем объем плазмы возрастает в большей степени (почти в 2 раза). Происходит разведение эритроцитов в большом количестве жидкости, относительное уменьшение их числа при абсолютном увеличении объема плазмы. Это состояние называется гидремией и не является анемией, хотя наблюдается закономерное снижение показателей красной крови, но при этом отсутствуют морфологические изменения эритроцитов.
Допустимым пределом физиологической гемодилюции при беременности считается снижение показателя гематокрита до 0,32, гемоглобина – до 100 г/л, эритроцитов – до 3,5×1012/л. Дальнейшее снижение показателей красной крови следует расценивать как истинную анемию.
Компенсаторное значение гемодилюции беременных состоит в том, что облегчается обмен питательных веществ и газов через плаценту, а при кровопотере истинная потеря эритроцитов уменьшается примерно на 20%.
Клиническая гидремия беременных протекает бессимптомно и лечения не требует. С окончанием беременности быстро (в течение 1–2 нед.) восстанавливается нормальная картина крови.
Различают анемии, диагностируемые во время беременности, и догестационные.
Некоторые клиницисты склонны подразделять анемию на «анемию беременных» и «анемию у беременных», подразумевая в первом случае заболевание, развивающееся во время беременности, а во втором – малокровие, существовавшее еще до гестационного процесса.
По литературным данным, во второй половине гестации анемия диагностируется почти в 40 раз чаще, чем в первые недели, что, несомненно, связано с нарушением гемопоэза из-за изменений, вызванных беременностью [3].
При беременности развитие анемии связано с гормональными изменениями, развитием ранних токсикозов, препятствующих всасыванию в желудочно-кишечном тракте элементов железа, магния, фосфора, необходимых для кроветворения. Одной из основных причин является прогрессирующий дефицит железа, связанный с его утилизацией на нужды фетоплацентарного комплекса (ФПК), для увеличения массы циркулирующих эритроцитов. Анемию беременных также связывают с нарушением перекисного окисления липидов (ПОЛ) [1, 2].
У 9 из 10 пациенток во время беременности диагностируется железодефицитная анемия (ЖДА). Частота ЖДА во время беременности, по разным данным, колеблется от 21 до 80% (если судить по уровню гемоглобина) и от 49 до 99% (по уровню сывороточного железа). ЖДА – заболевание, на первый взгляд, безобидное, но ведущее к многочисленным осложнениям для матери, новорожденного и здоровья в течение всей последующей жизни ребенка. Проблема ЖДА у женщин в период гестации остается актуальной, поскольку осложняет течение беременности, родов и послеродовый период [2].
ЖДА – патологическое состояние, характеризующееся нарушением синтеза гемоглобина в результате дефицита железа, развивающееся на фоне различных патологических или физиологических (беременность) процессов. По данным ВОЗ, частота ЖДА среди беременных колеблется от 14% в странах Европы до 70% в Юго-Восточной Азии. В странах с высоким уровнем жизни населения ЖДА диагностируется у 18–25% беременных женщин, в развивающихся странах частота железодефицита при беременности может достигать 80%. Частота данного осложнения беременности в России стабильно на протяжении 15 лет составляет 30–40% [6].
Следует отметить, что у 20–25% женщин выявляется латентный дефицит железа. Так, дефицит железа в III триместре беременности обнаруживается почти у 90% женщин и сохраняется после родов и лактации у 55% из них [1, 4, 9].
Во время беременности железо усиленно расходуется вследствие интенсификации обмена веществ: в I триместре потребность в железе не превышает потребности до беременности и составляет 0,6–0,8 мг/сут; во II триместре – увеличивается до 2–4 мг/сут; в III триместре – до 10–12 мг/сут [7].
К концу беременности неизбежно наступает обеднение железом организма матери в связи с депонированием его в ФПК (около 450 мг), с увеличением объема циркулирующей крови, на что затрачивается около 500 мг, в послеродовом периоде – в связи с физиологической кровопотерей в 3-м периоде родов (100–150 мг) и лактацией (400 мг). Суммарная потеря железа к окончанию беременности и лактации составляет 1200–1400 мг [5].
Для своевременной диагностики и лечения ЖДА необходимо учитывать риск развития этого осложнения у различных групп беременных:
– перенесенные заболевания (частые инфекции): острый пиелонефрит, дизентерия, вирусный гепатит;
– экстрагенитальная фоновая патология (хронический тонзиллит, хронический пиелонефрит, ревматизм, пороки сердца, сахарный диабет, гастрит);
– меноррагии;
– частые беременности;
– наступление беременности при лактации;
– беременность в подростковом периоде;
– анемия при прошлых беременностях;
– вегетарианская диета;
– уровень Hb в I триместре беременности <120 г/л;
– осложнения беременности (ранний токсикоз, вирусные заболевания, угроза прерывания);
– многоплодная беременность.
Выявлено, что при ЖДА отмечается усиление процессов ПОЛ без активации антиоксидантной системы защиты, что приводит к повреждению мембранных структур клеток ФПК.
При дефиците железа у беременных возникает прогрессирующая гемическая гипоксия с последующим развитием вторичных метаболических расстройств. Поскольку при беременности потребление кислорода увеличивается на 15–33%, это усугубляет развитие гипоксии. У беременных с тяжелой степенью ЖДА развивается не только тканевая и гемическая гипоксия, но и циркуляторная, обусловленная развитием дистрофических изменений гипокинетического типа кровообращения.
Анемия осложняет течение беременности и родов. Истинные анемии беременных могут сопровождаться нарушением коагуляционных свойств крови, что является причиной массивных кровопотерь; оказывают неблагоприятное влияние на развитие сократительной деятельности матки; возможны длительные затяжные или быстрые и стремительные роды.
Беременные с ЖДА нуждаются в медикаментозном лечении и диетическом питании. Но невозможно купировать ЖДА лишь диетой, состоящей из богатых железом продуктов, без препаратов железа (ПЖ). Из лекарственных препаратов в организме может усвоиться в 15–20 раз больше железа, чем из пищи.
В настоящее время в распоряжении врача имеется большой арсенал лекарственных ПЖ, характеризующихся различным составом и свойствами, количеством содержащегося в них железа, наличием дополнительных компонентов (аскорбиновая и янтарная кислоты, витамины, фруктоза и др.), влияющих на фармакокинетику препарата, лекарственной формой, переносимостью, стоимостью. В клинической практике ПЖ применяются внутрь или парентерально.
В комплексной терапии ЖДА при беременности целесообразно применять антиоксиданты (витамин Е в дозе от 100 до 300 мг/сут). Для улучшения белкового метаболизма рекомендуется подключить так называемую белково-синтетическую терапию (оротат калия, витамин В6).
Лечение ЖДА у беременных при ее верификации должно проводиться до конца беременности. Это имеет принципиально важное значение и для коррекции анемии у беременной, и, главным образом, для профилактики дефицита железа у плода. Кроме того, по рекомендации ВОЗ, все беременные на протяжении II—III триместров беременности и в первые 6 мес. лактации должны получать ПЖ в профилактической дозе [8].
Контроль показателей красной крови необходимо проводить на фоне лечения каждые 10 дней. Неэффективность лечения ЖДА может быть обусловлена неадекватностью назначаемой терапии.
Несмотря на многообразие ПЖ, до настоящего времени продолжается дискуссия о преимуществах и недостатках двухвалентного железа, оценивается переносимость ПЖ пациентами, а также отслеживаются их возможные побочные действия.
Идеальный железосодержащий препарат должен обладать минимальным количеством побочных эффектов, иметь простую схему применения, наилучшее соотношение эффективности и цены, оптимальное содержание железа, желательно наличие компонентов, усиливающих всасывание и стимулирующих гемопоэз.
Применение комбинаций ПЖ с витамином В12 и фолиевой кислотой не всегда является оправданным, т. к. фолиеводефицитная анемия у беременных возникает крайне редко и имеет специфические клинико-лабораторные признаки.
Более целесообразным считается применять ПЖ, содержащие аскорбиновую кислоту. Одним из таких препаратов является Сорбифер Дурулес, выпускаемый фармацевтическим заводом «Эгис» (Венгрия). В препарате содержится оптимальное количество микроэлемента: в 1 таблетке – 320 мг сульфата железа (соответствует 100 мг железа II) и 60 мг аскорбиновой кислоты, улучшающей всасывание, усвоение железа и оказывающей антиоксидантное действие.
Нами проведен анализ результатов применения во время беременности препарата Сорбифер Дурулес с лечебной и профилактической целью в некоторых районах Московской области (гг. Балашиха, Домодедово, Видное, Люберцы, Мытищи). По результатам анализа количество анемий у беременных в этих районах колеблется от 27,8 до 48,3%. Всего было обследовано 125 беременных, которые с лечебной (82 (65,6%) и профилактической целью (43 (34,4%)) получали Сорбифер Дурулес. С лечебной целью назначали по 1 таблетке 2 р./сут, для профилактики – по 1 таблетке 1 р./сут. Длительность применения и дозу препарата определяли индивидуально на основании динамической оценки результатов гематологических показателей красной крови. Распределение обследованных пациенток в зависимости от цели приема препарата представлено в таблице 1.
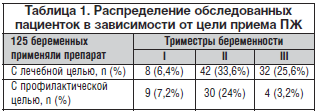
Как показано в таблице, чаще всего ЖДА выявлялась во II и III триместрах беременности. В связи с этим и профилактику ЖДА чаще всего начинали проводить со II триместра гестации. Важнейшими и наиболее доступными показателями красной крови при ЖДА являются пониженный уровень гемоглобина, низкий цветовой показатель, снижение количества эритроцитов. Эти показатели и использовались нами для оценки степени тяжести, адекватности лечения и эффективности профилактики ЖДА.
Результаты применения препарата Сорбифер Дурулес с I триместра беременности для лечения ЖДА представлены в таблице 2 (med (g1-g2)).
Из приведенных в таблице 2 данных следует, что применение препарата Сорбифер Дурулес в течение 2 мес. для лечения анемии с I триместра беременности привело к повышению гемоглобина в среднем на 10 единиц. Этот показатель сохраняется стабильным на протяжении всего периода гестации и в послеродовом периоде. Показатели количества эритроцитов и цветовой показатель после лечения на протяжении оставшегося периода беременности и в послеродовом периоде достоверно выше, чем исходные данные.
Динамика показателей гемоглобина, количества эритроцитов и цветового показателя у беременных с ЖДА, выявленной во II триместре гестации, до лечения и на его фоне представлена в таблице 3 (med ( g1-g2)).
При анализе полученных данных (табл. 3) видно, что на фоне проводимой терапии, продолжительность которой в среднем составила 1,8 мес., показатель гемоглобина стал достоверно выше аналогичного показателя до лечения и оставался в пределах нормативных значений до родов и в послеродовом периоде. Такая же тенденция наблюдалась и в динамике показателей количества эритроцитов и цветового показателя.
При выявлении ЖДА у беременных в III триместре беременности лечение проводилось в среднем 1,6 мес. и, как правило, продолжалось в послеродовом периоде. Динамика показателей красной крови при лечении анемии с III триместра беременности представлена в таблице 4 (med ( g1-g2)).
Таким образом, из анализа полученных результатов видно, что уровень гемоглобина после лечения препаратом Сорбифер Дурулес становился достоверно выше по сравнению с исходным, выявленным в III триместре беременности, и оставался таковым до родов.
Главная задача акушера в такой важный период для жизни женщины, как беременность, – не лечить осложнения, а предупредить их развитие. В нашем исследовании скрининговый анализ гемоглобина у беременных позволил осуществить профилактику ЖДА в период гестации.
Динамика показателей гемоглобина при применении препарата Сорбифер Дурулес в период беременности с профилактической целью представлена в таблице 5 (med (g1-g2)).
Данные, приведенные в таблице 5, подтверждают результаты других исследователей о том, что во II триместре беременности происходит наибольшее снижение показателей красной крови, а также тот факт, что повышение этих показателей происходит не быстро, а на фоне длительного применения (в нашем исследовании – в среднем 1,5–3 мес.) ПЖ (в частности, эффективного препарата Сорбифер Дурулес).

Представленные в настоящем исследовании данные свидетельствуют о высокой клинической эффективности железосодержащего препарата Сорбифер Дурулес, что позволяет рекомендовать его для лечения ЖДА, а также профилактики ее развития. Каких-либо побочных отрицательных эффектов, потребовавших отмены препарата, отмечено не было.
Источник
Во время беременности в норме наблюдается эритроидная гиперплазия костного мозга и увеличение массы эритроцитов (ККТ). Однако диспропорциональное увеличение объема плазмы крови приводит к гемодилюции (гидремия беременности): гематокрит снижается в поздних сроках одноплодной беременности до 34%, а при многоплодной до 30%, по сравнению с 38–45% у здоровых небеременных женщин. Таким образом, во время беременности анемия определяется при уровне гемоглобина (Hb) < 10 г/дл (гематокрит < 30%). Если в начале беременности уровень гемоглобина составляет < 11,5 г/дл, женщинам могут назначать профилактическое лечение, так как последующая гемодилюция обычно снижает уровень гемоглобина до < 10 г/дл. Несмотря на гемодилюцию, способность к переносу кислорода остается нормальной на протяжении всей беременности. Гематокрит в норме увеличивается сразу после родов.
Анемия отмечается у примерно одной трети женщин в 3 триместре беременности. Самыми частыми причинами являются:
Акушерам, по согласованию с перинатологом, следует как можно раньше оценить анемию у беременных пациенток религиозной организации Свидетели Иеговы (которые в большинстве случаев отказываются от процедуры переливания крови).
Клинические проявления
Ранние симптомы анемии обычно несущественны и неспецифичны (утомляемость, слабость, легкие головокружения, слабая одышка во время нагрузки). Другими симптомами могут быть бледность и, если имеется выраженная анемия, тахикардия и гипотония.
Анемия увеличивает риск
Послеродовые материнские инфекции
Общий анализ крови с последующим тестированием на основании среднего объема эритроцитов (MCV)
Диагностика анемии начинается с общего анализа крови; обычно, если у женщины обнаруживается анемия, дальнейшее обследование зависит от того, низок (< 79 fL) ли высок (> 100 fL) объем эритроцитов:
При микроцитарных анемиях обследование включает анализ на дефицит железа (измерение ферритина в сыворотке крови) и наличие гемоглобинопатий (с помощью электрофореза гемоглобина). Если результаты этих исследований не позволили установить диагноз и нет положительного результата от эмпирического лечения, оправдана консультация гематолога.
При макроцитарных анемиях исследуют уровни фолатов и витамина B12 в сыворотке крови.
Для анемии смешанного генеза.
Лечение для купирования анемии
При наличии тяжелых симптомов необходимо применение гемотрансфузии
Лечение анемии во время беременности направлено на восстановление нормального уровня гемоглобина (см. ниже).
Гемотрансфузия показана при любой анемии, сопровождающейся выраженной конституциональной симптоматикой (например, головокружения, слабость, утомляемость) или легочно-сердечными симптомами или признаками (например, одышка, тахикардия, тахипноэ); решение принимают без учета уровня гематокрита.
Гемодилюция развивается во время беременности, но переносимость кислорода на протяжении беременности остается нормальной.
Наиболее распространенными причинами анемии во время беременности являются дефицит железа и дефицит фолиевой кислоты.
Анемия увеличивает риск преждевременных родов и инфекционных послеродовых осложнений у матери.
Если в начале беременности Hb < 11,5 г/дл, необходимо рассмотреть возможность профилактического лечения.
Необходимо лечить причину анемии, если это возможно, но при выраженных симптомах, как правило, назначают переливание.
Примерно 95% случаев анемии при беременности являются железодефицитной анемией. Причиной обычно является
Недоедание (особенно у девочек подросткового возраста)
Предыдущая беременность
Нормальные рекуррентные потери железа с менструальной кровью (приблизительно одинаковое ежемесячное количество; таким образом предотвращается излишнее накопление запаса железа в организме) до наступления беременности.
Измерение сывороточного железа, ферритина и трансферрина
Обычно гематокрит ≤ 30%, а cредний объем эритроцита < 79 fL. Сниженные уровни железа и ферритина и повышенный уровень трансферрина сыворотки позволяют подтвердить диагноз железодефицитной анемии.
Обычно сульфат железа перорально в дозе 325 мг ежедневно
Одна таблетка сульфата железа 325 мг, принимаемая до полудня, обычно эффективна. Более высокие дозы или более частый прием усиливают побочные эффекты со стороны желудочно-кишечного тракта, в особенности запоры, а каждая предыдущая доза блокирует всасывание последующей, тем самым снижая долю потребленного препарата.
У примерно 20% беременных не происходит абсорбции достаточного количества железа при его пероральном приеме; некоторым из них требуется парентеральное лечение, обычно внутримышечное введение декстрана железа по 100 мг через день в общей дозе ≥ 1000 мг в течение 3 недель. Гематокрит и гемоглобин исследуют еженедельно для контроля эффективности лечения. Если лечение препаратами железа неэффективно, следует подозревать сопутствующий недостаток фолатов.
У новорожденных и родильниц с железодефицитной анемией обычно при нормальном уровне гематокрита имеется снижение общего запаса железа в организме и необходимость в раннем приеме пищевых добавок, содержащих железо.
Хотя такая практика оспаривается, препараты железа (обычно сульфат железа в дозе 325 мг перорально 1 раз/день) рутинно назначают беременным для профилактики истощения запасов железа и возникновения анемии, которые могут возникнуть вследствие аномальных маточных кровотечений либо предшествующей беременности.
Редко вместе с выраженной анемией отмечается выраженный глоссит.
Определение уровня фолата в сыворотке крови
Недостаток фолатов следует подозревать, если в общем анализе крови обнаруживается анемия с макроцитарным индексом или высоким показателем анизоцитоза (ПА). Низкие уровни фолатов в сыворотке крови подтверждают диагноз.
Фолиевая кислота 1 мг перорально два раза в день
Лечение состоит из приема фолиевой кислоты в дозе 1 мг перорально 2 раза в день.
Выраженная мегалобластическая анемия может потребовать исследования костного мозга и дальнейшего стационарного лечения.
Для профилактики всем беременным женщинам и женщинам, пытающимся забеременеть, назначают фолиевую кислоту в дозе от 0,4 мг до 0,8 мг перорально 1 раз/день. Женщины с предшествующей беременностью плодом со spina bifida должны принимать по 4 мг фолиевой кислоты ежедневно, начиная прием еще до зачатия.
Предшествующая серповидноклеточная анемия увеличивает риск следующих осложнений:
С увеличением срока беременности анемия обычно становится выраженнее. Серповидноклеточные анемии увеличивают риск возникновения инфекций мочевыводящих путей, но не связаны с выраженными осложнениями, обусловленными беременностью.
Лечение серповидноклеточной анемии сложно. Болезненные кризы следует лечить агрессивно. Профилактические заменные переливания крови для поддержания гемоглобина А на уровне ≥60% снижают риск гемолитических кризов и легочных осложнений, но не рекомендуются для рутинного использования, т.к. увеличивают риск трансфузионных реакций, заражения гепатитом и ВИЧ и изоиммунизации по группе крови. Представляется, что профилактические гемотрансфузии не уменьшают перинатальный риск. Лечебное переливание крови показано в следующих случаях:
Симптомная анемия
Сердечная недостаточность
Выраженная бактериальная инфекция
Выраженные осложнения в родах (кровотечение, сепсис)
Болезнь гемоглобина S-C может впервые проявиться во время беременности. Болезнь увеличивает риск инфаркта легкого, иногда вследствие эмболизации костными спикулами. Как правило, воздействий на плод нет, но если таковые имеются, они вызывают задержку роста плода.
Серповидноклеточная –бета-талассемия сходна с болезнью гемоглобина S-C, но является более редким и доброкачественным заболеванием.
Альфа-талассемия не является причиной материнской заболеваемости, но если плод гомозиготен, во 2 или раннем 3 триместре беременности возникает водянка и гибель плода.
Источник
