Анализы мочи на гемосидерин и гемоглобин

Появившийся гемоглобин в моче может свидетельствовать о повышенном гемолизе кровяных телец крови. Это наблюдается при отравлении токсинами и требует немедленного лечения. Кроме этого, такой симптом может быть проявлением инфекционных заболеваний мочевыделительной системы, а также мочекаменной болезни и повреждения лоханки острым конкрементом.
Появление гемоглобина в анализах урины требует незамедлительной терапии, т.к. это верный знак отравления, МКБ или инфекционного поражения почек.
Какой анализ проводится?
Повышенный гемоглобин диагностируется даже на общем анализе урины.
Заподозрить отклонения в содержании осадка мочи можно невооруженным глазом. Об этом свидетельствует высокий процент осадка и мутность урины. Однако такие признаки могут присутствовать, если повышены лейкоциты. Чтобы выявить клетки крови в моче потребуется провести общий анализ ее осадка. При этом к биологической жидкости добавляют сульфат аммония, проводят электро- или иммуноэлектрофорез. С их помощью обнаруживают повышенный гемосидерин, который является производным от эритроцитов.
Симптомы и признаки нарушения
Самые главные симптомы повышенного гемоглобина:
- изменение оттенка мочи до темно-бурого цвета;
- боли в пояснице;
- озноб;
- слабость;
- тошнота и рвота;
- резкое повышение температуры;
- ломота и боль в суставах и мышцах;
- головная боль.
Интенсивность проявления симптомов зависит от степени воспаления. Поэтому если пациента не лечить, неприятные проявления будут тревожить его в течение длительного времени, что чревато серьезными осложнениями и последствиями.
Нормы количества
Повышен показатель гемоглобина, если есть серьезные отклонения в организме, что свидетельствует о нарушениях. Поэтому очень важно знать количество красного пигмента в мочи. При этом до 10 единиц в урине может обнаруживаться в норме. Это количество является физиологическим и не выступает поводом для беспокойства. Повышенные показатели эритроцитов появляются также у женщин при ежемесячных маточных кровотечениях.
Отклонения от нормы
Даже незначительное появление красных кровяных телец в урине является поводом обратиться в больницу и пройти ряд дополнительных исследований. Обнаружение больше 2 эритроцитов в поле зрения микроскопа уже является отклонением от нормы. Иногда в моче обнаруживается миоглобин — сходное с эритроцитами вещество, структурный компонент мышц. Это вызывает частые ошибки в диагностике гемоглобинурии.
Гемоглобин больше 10
Это состояние часто связано с инфекциями мочеполовых путей. Иногда оно является симптомом болезни крови. Появление незначительного количества эритроцитов может быть обусловлено повреждением почечной лоханки конкрементом или другими нарушениями, которые носят транзиторный характер. Терапия в таком случае требуется очень редко.
Показатели 25 и выше
Наблюдается при гемолитических заболеваниях крови. Такое состояние часто обнаруживается в случае отравления токсинами. Ошибочно повысить уровень гемоглобина может появление в анализе мышечных белков или если из мочеполовых органов выделяются лейкоциты. Кроме этого, к гемолизу у пациента приводят различные генетические патологии строения кровяных клеток.
Гемоглобин выше 50
Это явление наблюдается при опасных заболеваниях, инфекционном поражении и травмах мышц, а также обширных гематомах мягких тканей. Чаще всего в урине появляется миоглобин, который не связан с поражением почек или других органов мочевыделения. Белок в моче при этом путают, так как методы его определения не обладают высокой специфичностью.
Виды гемоглобинурии
Свободный гемоглобин в моче обнаруживается по разным причинам. В зависимости от заболевания, спровоцировавшего гемоглобинурию, различают несколько ее форм. У них разные не только причины, но и симптомы протекания.
Пароксизмальная
Эту форму гемоглобинурии называют ночной. При этой форме нельзя установить, почему гемоглобин в сосудах начинает разрушаться. Исходной причиной разрушения гемоглобина является дефект клеточной мембраны эритроцитов. Этот же дефект встречается у других кровяных клеток – лейкоцитов, тромбоцитов.
Токсическая
Положительный анализ на гемоглобин в моче может сочетаться с маркерами токсических веществ. Это могут быть растительные яды, тяжёлые металлы и лекарственные вещества. В этом случае речь идёт о токсической гемоглобинурии. Гемоглобин в моче перестанет обнаруживаться только после выведения ядов и лечения последствий отравления.
Маршевая
Этот вид гемоглобинурии у мужчин встречается чаще, чем у женщин. Причиной служит высокая нагрузка на ноги, с которой сталкиваются солдаты, путешественники и спортсмены.
Причины этого феномена неизвестны. Ясно только одно: эритроциты разрушаются сначала в сосудах стопы, а потом – в других участках кровеносной системы.
Холодовая
Этот вид гемоглобинурии бывает у взрослых и детей. Провоцирующим фактором является переохлаждение, а также недавно перенесённые вирусные инфекции.
Другие формы
Существуют редкие формы гемоглобинурии, которые возникают при определенных обстоятельствах или наследственных патологиях. К первым относят травматическую гемоглобинурию, которая появляется при длительном сдавливании участков тела во время ЧП. Примером наследственных гемоглобинурий может служить гаффская болезнь, также известная как алиментарно-токсическая миоглобинурия. Ее причиной считают дефект сердечно-сосудистой системы.
Также встречается преходящая гемоглобинурия. Ее провоцирует повышенный уровень гемоглобина, вызванный приёмом железосодержащих препаратов.
Почему гемоглобин появляется у ребенка?
Определяют эритроциты в анализе мочи детей при наличии таких патологий:
При обнаружении гемоглобина в моче у ребенка следует немедленно обратиться к врачу.
- фимоз или парафимоз у мальчиков;
- инфекционное заболевание с лихорадкой;
- гломерулонефрит;
- почечная недостаточность;
- туберкулез;
- болезни кишечника;
- неправильное переливание крови;
- болезни сердца или сосудов.
Определение у ребенка в моче гемоглобина является поводом немедленно обратиться в больницу.
При беременности
Для беременных женщин нормой кровяного белка в урине является показатель не более 0,1. Если обнаруживается повышенный гемоглобин в моче, то это может быть признаком камней в почках. В период вынашивания плода меняется гормональный фон. Нередко это увеличивает риск образования оксалатных камней. Они имеют острые края, которые ранят слизистую оболочку мочевыводящих путей. Эти приводит к попаданию крови в урину.
Гемоглобин в урине у беременных может отмечаться при инфекционных заболеваниях мочевых путей. Эти патологии в период вынашивания плода протекают тяжелее, так как женщина не может принимать антибиотики и другие лекарства. Гемоглобин может появляться также на фоне ангины или скарлатины.
Как предупредить?
Во избежание гематурии нужно заняться комплексным оздоровлением образа жизни.
Для профилактики патологии необходимо полностью отказаться от вредных привычек. Кроме этого, употреблять достаточное количество полезных витаминов и микроэлементов. При появлении воспалительных заболеваний мочеполовой системы необходимо своевременное лечение. Нужно избегать длительного переохлаждения. Нарушение обменных процессов из-за сахарного диабета или атеросклероза также являются предрасполагающими факторами патологического процесса.
Гемоглобин в моче: причины появления
Не всегда изменения в мочевыделительной системе свидетельствуют о развитии серьезных нарушений или патологий. Бывают случаи, когда гемоглобин попадает в мочевую жидкость из-за интенсивной физической нагрузки, особенно, на ноги. Часто с повышенными показателями сталкиваются спортсмены, занимающиеся бегом, прыжками.
Серьезные причины появления гемоглобинурии:
- Переливание пациенту крови, неподходящей ему;
- Гемолитическая анемия;
- Инфекционное заболевание (туберкулез, воспаление легких, ангина, малярия);
- Отравление ядами, химикатами;
- Обширные ожоги;
- Травмы;
- Болезни мочеполовой системы;
- Отклонения работы почек;
- Проблемы ЖКТ.
Высокий гемоглобин в мочевой жидкости появляется и после длительного приема некоторых медикаментов.
Диагностика уровня гемоглобина
Диагностические мероприятия начинаются с анализа мочи.
Существуют особые лабораторные тесты на гемоглобинурию:
- гемоглобинурия подтверждается с помощью сульфата аммония и установления детритов в осадке;
- микроскопическое исследование осадка мочи на гемосидерин;
- электрофорез или иммуноэлектрофорез белков мочи.
Далее происходит исследование состояния крови. Оно включает:
- общее исследование;
- пробу Кумбса;
- коагулограмму;
- биохимический анализ крови.
Для оценки функции системы кроветворения проводится забор проб костного мозга для проведения миелограммы.
Лечение
Лечением гемоглобинурии занимается врач-гематолог.
Терапия назначается с учетом формы заболевания.
Существует три разновидности состояния:
Пароксизмальная ночная гемоглобинурия
Ее характерной особенностью являются приступы внутрисосудистого гемолиза, которые случаются преимущественно ночью. Заболевание довольно редкое.
Возникает:
- из-за длительного пребывания в условиях низких температур;
- как результат инфекционных процессов в организме;
- как последствие вакцинации;
- после переливания крови;
- от больших физических нагрузок,
- после хирургических операций.
Приступы гемолиза эритроцитов сопровождаются:
- гипертермией, суставными и загрудинными болями;
- сонливостью и слабостью (из-за нарастающей анемии).
Ночная гемоглобинурия подразумевает в основном терапию, направленную на снятие симптомов:
- переливание крови;
- употребление железосодержащих препаратов.
При гипопластических изменениях красного костного мозга применяются гормональные препараты типа преднизолона, а также анаболики, иммуноглобулин.
При сильном увеличении селезенки, которое влияет на функции костного мозга, вызывая нарушение кроветворения, может быть произведена спленэктомия.
Для лечения ночной гемоглобинурии может рассматриваться донорская трансплантация фрагмента костного мозга, если иная терапия не дала нужных результатов.
Маршевая гемоглобинурия
Симптоматика этого состояния не столь яркая. Зачастую это — быстрая утомляемость и слабость. Причины — в больших физических нагрузках. У большинства страдающих этим состоянием наблюдался патологический лордоз поясничного отдела.
Фото 2. Гемоглобинурия проявляет себя болью в спине во время развития болезни. Источник: Flickr (ToddMathews).
Холодовая пароксизмальная гемоглобинурия
Это редко встречающаяся форма патологии. Проявляется:
- приступами, которые возникают после переохлаждения;
- лихорадкой;
- тошнотой и рвотными позывами,
- болевыми ощущениями в животе.
Ультразвуковое сканирование органов брюшной полости выявляет гепато- и спленомегалию. Кожные покровы и склеры становятся желтоватого оттенка, а моча — темной.
Холодовая гемоглобинурия часто возникает на фоне вирусных заражений. Когда вирус побежден, гемоглобинурия проходит.
Симптомы маршевой и холодовой гемоглобинурии обычно снимаются без особого лечения, как только исчезают факторы, провоцирующие проникновение гемоглобина в урину. При тяжелых формах назначают курс антибиотиков.
Если холодовая гемоглобинурия стала хронической, назначаются глюкокортикоидные препараты и иммунодепрессанты.
( 1 оценка, среднее 4 из 5 )
Источник
Категория:
Химическое исследование мочи
Единица измерения:
мкг/л
Краткое описание
В норме гемоглобин в моче отсутствует. Гемоглобинурия (появление гемоглобина в моче) — это признак внутрисосудистого гемолиза эритроцитов. При гемоглобинурии моча темно-бурого цвета. Гемоглобинурии предшествует гемоглобинемия.
У здорового человека в кровяном русле разрушается около 10% эритроцитов, поэтому в плазме содержится свободный гемоглобин в концентрации, не превышающей 4 мг%. Свободный гемоглобин крови связывается гаптоглобином. Соединение гаптоглобин-гемоглобин не проходит почечный фильтр, так как его ММ составляет 160-320 кДа. Комплекс поступает в ретикулогистиоцитарную систему печени и селезенки, где подвергается расщеплению с образованием конечных продуктов пигментного обмена.
Гемоглобинурия возникает только в тех случаях, когда уровень свободного гемоглобина плазмы превышает резервную способность гаптоглобина связывать гемоглобин. При нормальной концентрации гаптоглобина крови она составляет 100 мг%.
Интенсивность гемоглобинурии зависит от степени гемоглобинемии, концентрации гаптоглобина в крови и резорбционной способности канальцев почек.
При низком уровне гаптоглобина плазмы гемоглобинурия появляется и без значительной гемоглобинемии.
Гемоглобинемия выше 100-120 мг% вызывает повышенную реабсорбцию гемоглобина клетками почечных канальцев. Реабсорбированный гемоглобин окисляется в эпителии проксимальных канальцев в гемосидерин, ферритин. Нагруженные гемосидерином клетки слущиваются и выявляются в моче. При большом количестве гемосидерина в осадке мочи обнаруживается свободно лежащий гемосидерин. Гемоглобинемия свыше 125 мг% сопровождается гемосидеринурией и гемоглобинурией.
Таким образом, лабораторными признаками внутрисосудистого гемолиза являются гемоглобинемия, гемоглобинурия, гемосидеринурия.
Подробное описание
Выделяют следующие формы гемоглобинурий:
1. Ночная гемоглобинурия Маркиафавы-Микели (пароксизмальная ночная гемоглобинурия) – это форма приобретенной анемии, которая встречается крайне редко. Этот гемолитический симптом характерен постоянным гемолизом эритроцитов, который проявляется приступообразно (пароксизмально), сопровождается тромбозом и приводит к гипоплазии костного мозга. Гемоглобинурия такого типа диагностируется у молодых людей обоих полов в возрасте от 20-ти до 40 лет, реже у пожилых пациентов. Характерной особенностью синдрома является распад эритроцитов именно в ночное время, когда pH крови несколько снижен. Пароксизмы гемолиза могут быть связаны с чрезмерной интенсивной физической нагрузкой, тяжелой инфекцией, неправильным переливанием крови, хирургической операцией. Также одной из причин может стать введение железосодержащих препаратов, в таком случае пароксизмальная гемоглобинурия считается временным, преходящим симптомом.
2. Токсические гемоглобинурии . Вследствие воздействия некоторых химических и биологических ядов, лекарственных веществ обладающих гемолитическим действием.
3. Маршевая гемоглобинурия (редкое заболевание). Маршевая гемоглобинурия всегда диагностируется у практически здоровых, физически крепких людей, подверженных длительным ходовым нагрузкам – у спортсменов, солдат, путешественников. Синдром так и остается не изученным до конца, поскольку не существует вразумительного объяснения, почему именно нагрузка на стопы провоцирует эритроцитовый гемолиз, в то время, как нагрузке подвергаются практически все мышцы тела. По одной из версий интенсивная механическая агрессия на кожу стопы вызывает разрушение эритроцитов именно в капиллярной сетке подошвы ног, затем этот процесс распространяется на всю кроветворную систему. Особого клинического значения эта форма не имеет. Ее надо прежде всего дифференцировать от гематурии, при которой все пробы на гемолиз выпадают отрицательно. Важно поставить точный диагноз и отграничить состояние от более тяжелых заболеваний, так как больной, понятно, в большинстве случаев очень обеспокоен.
4. Холодовая гемоглобинурия: при пароксизмальной холодовой гемоглобинурии, в большинстве случаев после длительного воздействия холода (купание в холодной воде, реже только холодный наружный воздух), наблюдается гемоглобинурия. Часто, но не всегда, как это думали раньше, речь идет о больных сифилисом. Вместе с тем реакция Вассермана у больных сифилисом сразу после приступа может быть отрицательной (вследствие связывания амбоцептора). Поэтому при отрицательном результате реакции Вассермана ее надо через несколько дней повторить.При этой форме чаще анемии не обнаруживаются, так как распад эритроцитов происходит только эпизодически. Картина крови без изменений. Осмотическая резистентность в норме. Диагноз решается пробои Донат — Ландштейнера, которая основана на том, что при холодовой гемоглобинурии имеется гемолизин, амбоцептор которого связывается с эритроцитами только на холоду (в отличие от анемии Маркиафава, при которой амбоцептор связывается с эритроцитами также и в тепле).
5. Гемоглобинурия как результат действия холодовых агглютининов и при других аутоиммунных анемиях появляется только в очень тяжелых случаях. Обычно же указанные формы анемии не ведут к гемоглобинурии.
6. При подозрении на гемоглобинурию далее надо иметь в виду порфирию или миоглобинурию, если при темном цвете мочи, как при гемоглобинурии, бензидиновая реакция отрицательна.
7. Переливание крови несовместимой по антигенной структуре с последующим внутрисосудистым гемолизом – главная причина!
8. Когда эритроциты попадают в мочу по иным причинам и гемолизируются – например дефект забора пробы или гематурия. Обнаружение в моче гемоглобина параллельно с эритроцитами при этих состояниях – явление довольно обычное. Так как эритроциты достаточно быстро разрушаются (выщелачиваются)в моче из-за высокого рН или низкой осмоляльности мочи гемоглобинурия может иметь место.
9. При некоторых видах анемий (пернициозная и гемолитическая анемия) и иногда при беременности.
10. При целом ряде инфекционных заболеваний (главным образом при малярии, в меньшей степени при сепсисе, роже, дифтерии, брюшном тифе, скарлатине и др.); 11. При обширных ожогах кожи
12. При обильных кровоизлияниях (редко)
Референтные значения
Факторы повышения и понижения
| Другие | |
| Ожоги (тяжелые) | Повышение |
| Сепсис | Повышение |
| Интенсивная физическая нагрузка | Повышение |
Источники и литература
Другие сервисы медицинского портала MedElement
Медицинский портал MedElement – это облачные сервисы, мобильные
приложения и электронные справочники для врачей и пациентов.
Наши проекты могут помочь вам!
Источник
Гемосидерин – это пигмент, который накапливается в крови вследствие распада эритроцитов, которые представляют собой клетки крови, переносящие кислород к тканям и внутренним органам. Продолжительность их жизни составляет 120 дней, после чего они распадаются. Поэтому разрушение эритроцитов происходит и в нормальном состоянии. Но если распадается слишком много кровяных телец, возникает избыточное накопление пигмента гемосидерина в крови. Подробнее о причинах, симптомах, особенностях диагностики и лечения этой патологии далее в статье.
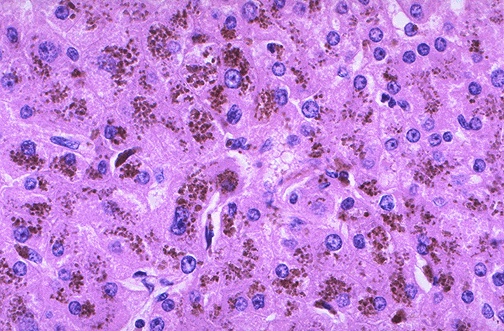
Причины патологии
Гемосидерин – это вещество, которое при избыточном своем накоплении в организме вызывает развитие заболевания под названием гемосидероз. Выделяют две группы причин возникновения этой патологии: экзогенные и эндогенные. В первом случае отмечается воздействие внешних факторов на организм. Во втором случае болезнь развивается из-за нарушения внутренней среды организма.
К эндогенным факторам, которые приводят к повышенному отложению гемосидерина, относятся:
- острые воспалительные болезни инфекционного происхождения – малярия, бруцеллез;
- токсические отравления;
- влияние некоторых медикаментов;
- чрезмерное поступление железа в организм с лекарствами, содержащими его (“Сорбифер”, “Мальтофер”);
- переливание крови с несовместимой группой или резус-фактором.
Среди экзогенных факторов наибольшее внимание уделяют наследственности. Существуют некоторые генетические заболевания, при которых возникает чрезмерное отложение гемосидерина в мозге, печени и других внутренних органах. Это, в первую очередь, такие патологии:
- талассемия – нарушение синтеза одной из цепей гемоглобина;
- серповидно-клеточная анемия – врожденное нарушение формы эритроцитов;
- энзимопатии – группа заболеваний, при которых не хватает какого-либо фермента для образования гемоглобина;
- мембранопатии – врожденные нарушения структуры эритроцитов.
Отдельно выделяют аутоиммунные заболевания, как причину развития гемосидероза.
Формы заболевания
Гемосидерин – это вещество, которое может накапливаться как повсеместно в организме, практически во всех внутренних органах, так и изолированно, то есть в каком-то конкретном месте. В первом случае говорят о генерализованной, или общей форме болезни. Во втором случае развивается местный, или локальный, гемосидероз.
Возникновение общего гемосидероза происходит на фоне какой-либо системной патологии. Тогда гемосидерин накапливается в головном мозге, печени и других органах. При местной форме пигмент собирается в локализированных участках тела человека. Например, в полости трубчатого органа или в гематоме.
В зависимости от причины развития выделяют еще две группы болезни:
- первичная – причины этой формы до сих пор не выяснены;
- вторичная – развивается на фоне других заболеваний.
В качестве основных причин при вторичном гемосидерозе могут выступать следующие патологические состояния:
- лейкемия – злокачественное поражение костного мозга;
- цирроз печени;
- инфекционные заболевания;
- заболевания кожи: пиодермии, экзема, дерматиты;
- гипертоническая болезнь с тяжелым течением;
- частые переливания крови;
- гемолитическая анемия.
На самом деле, причин развития вторичного гемосидероза намного больше, поэтому в предыдущем разделе и выше представлены лишь основные из них.
Факторы риска развития заболевания
Отдельно выделяют факторы, которые прямо не приводят к повышенному отложению гемосидерина, но повышают риск возникновения этого патологического состояния. К ним относят:
- постоянные переохлаждения организма;
- хронический стресс;
- чрезмерные физические нагрузки;
- неконтролированный прием мочегонных препаратов, парацетамола, некоторых антибиотиков.
Какие органы поражаются при гемосидерозе?
Гемосидерин – это пигмент, который может накапливаться практически в любом внутреннем органе. Но чаще всего наблюдается поражение:
- печени;
- почек;
- селезенки;
- кожных покровов;
- костного мозга;
- слюнных или потовых желез;
- головного мозга.
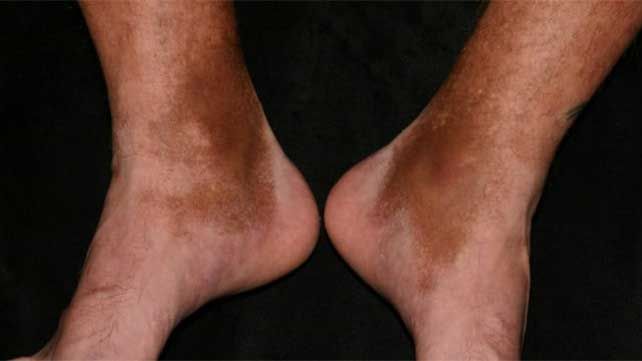
Гемосидероз кожи: проявления
Наиболее яркие проявления имеет накопление гемосидерина в кожных покровах. Практически у всех больных основным симптомом является образование пятен темно-коричневого цвета на ногах. Обычно участки пигментации имеют большой диаметр, но иногда встречаются маленькие, практически точечные высыпания. У некоторых больных возникает геморрагическая сыпь, что обусловлено поражением капилляров кожи.
Оттенок высыпаний может быть разным: от цвета красного кирпича до темно-коричневого или желтого. Помимо пятен, появляются другие элементы сыпи: узелки, папулы, бляшки. Больного беспокоит зуд пораженных участков кожи.

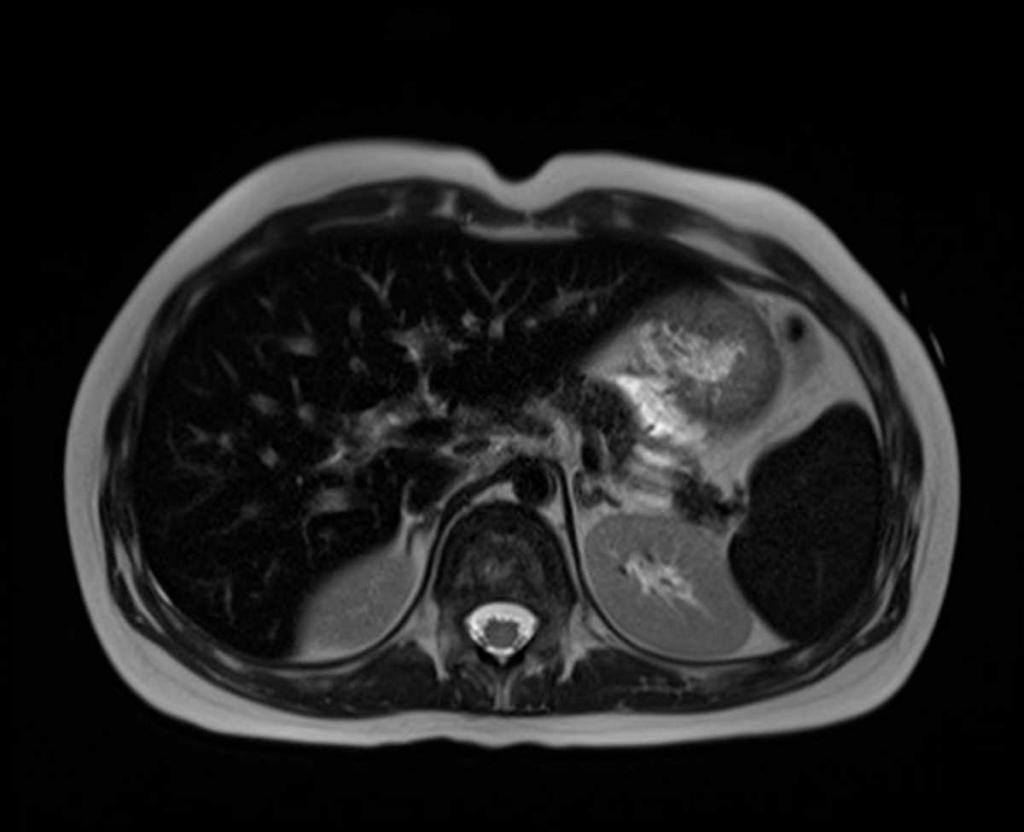
Гемосидероз печени: симптомы
Отложение гемосидерина в печеночной ткани проявляется, в первую очередь, увеличением размеров органа. Это приводит к растяжению капсулы, окружающей печень. Больной ощущает это как тупую боль справа под ребром. При значительном увеличении возникает асимметрия живота и его выпирание справа. Пальпация живота в этих отделах также болезненна.
При длительно текущем процессе функция печени постепенно нарушается. Это проявляется увеличением живота из-за накопления в нем жидкости, варикозным расширением вен желудка и пищевода, геморроидальных вен, пожелтением кожи и склер, геморрагическими высыпаниями.
Гемосидероз почек: симптомы
Накопление пигмента в почках не только приводит к изменениям в моче, но и к определенным клиническим проявлениям. Гемосидерин поражает почечные канальцы и клубочки, что приводит к нарушению фильтрации крови и выхода из нее белка, углеводов. Вследствие этого развивается гипопротеинемия – уменьшение концентрации белка в крови.
Больной жалуется на появление отеков. Сначала они возникают на лице, а в запущенных случаях покрывают все тело. Пациента беспокоят общая слабость и усталость.
Длительное поражение функции почек приводит к нарушению функций других органов и систем.
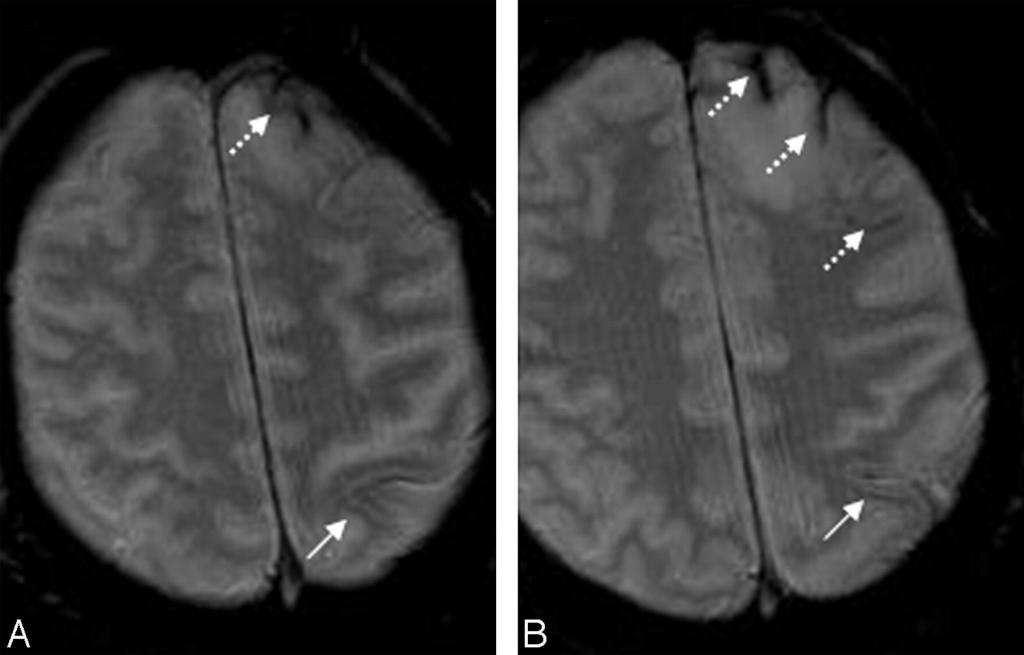
Поражение головного мозга
Отложение гемосидерина в головном мозге имеет очень вариабельные клинические проявления. Все зависит от того, в каком именно отделе локализовано поражение.
Накопление гемосидерина вызывает гибель нервных клеток, разрушение миелиновой оболочки нервов. Часто у пациентов с гемосидерозом головного мозга имеется предшествующее кровоизлияние в паренхиму, удаление опухолей, геморрагические инсульты.
Типичными клиническими проявлениями накопления гемосидерина в головном мозге считаются:
- нарушение равновесия – атаксия;
- ухудшение слуха по типу нейросенсорной тугоухости;
- расстройства психики;
- дизартрия – нарушение речи;
- двигательные расстройства.

Диагностика
Диагностика гемосидероза должна быть комплексной. Часто необходима слаженная работа докторов разной специализации: дерматолога, невролога, пульмонолога, инфекциониста и прочих. Все зависит от того, какой преимущественно орган поражен.
Диагностический поиск начинается с подробного расспроса пациента о его жалобах, развитии их в динамике, наличии предшествующих заболеваний. Только после этого назначают дополнительные методы обследования.
Вне зависимости от формы болезни назначаются такие методы диагностики:
- Общий анализ крови – определяется сниженное количество эритроцитов и гемоглобина.
- Определение наличия гемосидерина в моче.
- Определяют уровень железа в сыворотке крови.
- Анализ на связывающую способность железа в организме.
- Биопсия пораженного участка ткани с гистологическим обследованием для обнаружения отложений гемосидерина.
Только гистологическое исследование биоптата позволяет со стопроцентной уверенностью поставить диагноз гемосидероза. При исследовании кусочка ткани под микроскопом находят макрофаги с гемосидерином, так как именно эти клетки первыми “поедают” лишний пигмент.
Также в зависимости от того, поражение какого органа подозревает врач, он назначает такие методы обследования:
- магнитно-резонансную томографию головного мозга;
- компьютерную томограмму;
- ультразвуковое исследование;
- рентгенографию;
- бронхоскопию.
Еще один эффективный лабораторный метод диагностики – десфераловая проба. Для ее проведения пациенту вводят 500 мг десферала. Минимум через 6 часов и максимум через сутки после инъекции препарата собирается моча больного и исследуется количество железа в ней.

Лечение заболевания
Так как на современном этапе наибольшее внимание уделяют аутоиммунному течению гемосидероза, приоритетными препаратами считаются лекарства из группы кортикостероидов. Они угнетают иммунную систему, тем самым уменьшая выработку антител против собственных эритроцитов. К таким средствам относятся “Дексаметазон”, “Преднизолон”. Но глюкокортикоиды помогают только в 40-50 % случаев. При отсутствии их эффективности больному назначают цитостатики (“Метотрексат”, “Азатиоприн”).
Также назначаются препараты, улучшающие трофику тканей, метаболизм клеток, увеличивающие поступление кислорода к ним. К таким препаратам относятся:
- Венотоники. Они повышают эластичность сосудистых стенок, улучшают ток крови в тканях головного мозга – “Детралекс”, “Доппельгерц”.
- Витамины группы В. Улучшают проводимость нервного импульса, состояние вервной ткани.
- Витамин С. Повышает прочность сосудистой стенки.
- Ангиопротекторы. Они обладают подобным витамину С эффектом – “Этамзилат”, “Винкамин”.
- Ноотропы. Улучшают кровоток в головном мозге и ускоряют метаболизм клеток – “Церебролизин”, “Фенибут”.
- Нейролептики. Назначаются симптоматически только при наличии психических расстройств у пациента – “Аминазин”.
При гемосидерозе почек и значительном нарушении их функции назначают плазмаферез или гемодиализ.
Таким образом, избыточное накопление гемосидерина – это серьезное патологическое состояние. Оно требует максимально ранней диагностики и своевременного лечения, так как в запущенных случаях гемосидероз приводит к тяжелым нарушениям функций внутренних органов. Часто эти нарушения необратимы.
Источник
