Анемии и желтухи новорожденных
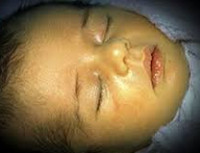
Желтуха новорожденных – физиологическое или патологическое состояние, обусловленное гипербилирубинемией и проявляющееся желтушным окрашиванием кожи и видимых слизистых у детей в первые дни их жизни. Желтуха новорожденных характеризуется повышением концентрации билирубина в крови, анемией, иктеричностью кожных покровов, слизистых оболочек и склер глаз, гепато- и спленомегалией, в тяжелых случаях – билирубиновой энцефалопатией. Диагностика желтухи новорожденных основывается на визуальной оценке степени желтухи по шкале Крамера; определении уровня эритроцитов, билирубина, печеночных ферментов, группы крови матери и ребенка и др. Лечение желтухи новорожденных включает грудное вскармливание, инфузионную терапию, фототерапию, заменное переливание крови.
Общие сведения
Желтуха новорожденных – неонатальный синдром, характеризующийся видимой желтушной окраской кожи, склер и слизистых оболочек вследствие повышения уровня билирубина в крови ребенка. По наблюдениям, на первой неделе жизни желтуха новорожденных развивается у 60 % доношенных и 80% недоношенных детей. В педиатрии наиболее часто встречается физиологическая желтуха новорожденных, составляющая 60–70 % всех случаев синдрома. Желтуха новорожденных развивается при повышении уровня билирубина свыше 80-90 мкмоль/л у доношенных и более 120 мкмоль/л у недоношенных младенцев. Длительная или выраженная гипербилирубинемия оказывает нейротоксическое действие, т. е вызывает повреждение головного мозга. Степень токсического воздействия билирубина зависит, главным образом, от его концентрации в крови и длительности гипербилирубинемии.

Желтуха новорожденных
Классификация и причины желтухи новорожденных
Прежде всего, неонатальная желтуха может быть физиологической и патологической. По происхождению желтухи новорожденных делятся на наследственные и приобретенные. На основании лабораторных критериев, т. е. повышения той или иной фракции билирубина различают гипербилирубинемии с преобладанием прямого (связанного) билирубина и гипербилирубинемии с преобладанием непрямого (несвязанного) билирубина.
К конъюгационным желтухам новорожденных относятся случаи гипербилирубинемии, возникающие вследствие пониженного клиренса билирубина гепатоцитами:
- Физиологическую (транзиторную) желтуху доношенных новорожденных
- Желтуху недоношенных новорожденных
- Наследственные желтухи, связанные с синдромами Жильбера, Криглера-Найяра I и II типов и др.
- Желтуху при эндокринной патологии (гипотиреозе у детей, сахарном диабете у матери)
- Желтуху у новорожденных с асфиксией и родовой травмой
- Прегнановую желтуху детей, находящихся на естественном вскармливании
- Медикаментозную желтуху новорожденных, обусловленную назначением левомицетина, салицилатов, сульфаниламидов, хинина, больших доз витамина К и др.
Гемолитическая желтуха новорожденных характеризуется повышением уровня билирубина вследствие усиленного разрушения (гемолиза) эритроцитов ребенка. К такого вида гипербилирубинемиям относят:
- Гемолитическую болезнь плода и новорожденных
- Эритроцитарные ферменто- и мембранопатии
- Гемоглобинопатию (серповидно-клеточную анемию, талассемию)
- Полицитемию
Механические желтухи новорожденных обусловлены нарушением отведения билирубина с желчью по желчным путям и кишечнику. Они могут возникать при пороках (атрезии, гипоплазии) внутрипеченочных и внепеченочных протоков, внутриутробной желчнокаменной болезни, сдавлении желчных ходов извне инфильтратом или опухолью, закупорке желчных протоков изнутри, синдроме сгущения желчи, пилоростенозе, кишечной непроходимости и пр.
Желтухи смешанного генеза (паренхиматозные) возникают у новорожденных с фетальным гепатитом, обусловленным внутриутробными инфекциями (токсоплазмозом, цитомегалией, листериозом, герпесом, вирусными гепатитами А, В, D), токсико-септическим поражением печени при сепсисе, наследственных заболеваниях обмена веществ (муковисцидозе, галактоземии).
Симптомы желтухи новорожденных
Физиологическая желтуха новорожденных
Транзиторная желтуха является пограничным состоянием периода новорожденности. Сразу после рождения ребенка избыток эритроцитов, в которых присутствует фетальный гемоглобин, разрушается с образованием свободного билирубина. Вследствие временной незрелости фермента печени глюкуронилтрансферазы и стерильности кишечника связывание свободного билирубина и его выведение из организма новорожденного с калом и мочой снижено. Это приводит к накоплению лишнего объема билирубина в подкожно-жировой клетчатке и окрашиванию кожи и слизистых в желтый цвет.
Физиологическая желтуха новорожденных развивается на 2-3 сутки после рождения, достигает своего максимума на 4-5 сутки. Пиковая концентрация непрямого билирубина составляет в среднем 77-120 мкмоль/л; моча и кал имеют нормальную окраску; печень и селезенка не увеличены.
При транзиторной желтухе новорожденных легкая степень желтушности кожных покровов не распространяется ниже пупочной линии и обнаруживается только при достаточном естественном освещении. При физиологической желтухе самочувствие новорожденного обычно не нарушается, однако при значительной гипербилирубинемии может отмечаться вялое сосание, заторможенность, сонливость, рвота.
У здоровых новорожденных возникновение физиологической желтухи связывается с временной незрелостью ферментных систем печени, поэтому не считается патологическим состоянием. При наблюдении за ребенком, организации правильного вскармливания и ухода проявления желтухи стихают самостоятельно к 2-хнедельному возрасту новорожденных.
Желтуха недоношенных новорожденных характеризуется более ранним началом (1–2 сутки), достижением пика проявлений к 7 суткам и стиханием к трем неделям жизни ребенка. Концентрация непрямого билирубина в крови недоношенных выше (137-171 мкмоль/л), его прирост и снижение происходит медленнее. Вследствие более длительного созревания ферментных систем печени у недоношенных детей создается угроза развития ядерной желтухи и билирубиновой интоксикации.
Наследственные желтухи
Наиболее распространенной формой наследственной конъюгационной желтухи новорожденных является конституциональная гипербилирубинемия (синдром Жильбера). Данный синдром встречается в популяции с частотой 2-6%; наследуется по аутосомно-доминантному типу. В основе синдрома Жильбера лежит дефект активности ферментных систем печени (глюкуронилтрансферазы) и, как следствие, – нарушение захвата билирубина гепатоцитами. Желтуха новорожденных при конституциональной гипербилирубинемии протекает без анемии и спленомегалии, с незначительным подъемом непрямого билирубина.
Наследственная желтуха новорожденных при синдроме Криглера-Найяра связана с очень низкой активностью глюкуронилтрансферазы (II тип) или ее отсутствием (I тип). При I типе синдрома желтуха новорожденных развивается уже в первые дни жизни и неуклонно нарастает; гипербилирубинемия достигает 428 мкмоль/л и выше. Типично развитие ядерной желтухи, возможен летальный исход. II тип синдрома, как правило, имеет доброкачественное течение: неонатальная гипербилирубинемия составляет 257-376 мкмоль/л; ядерная желтуха развивается редко.
Желтуха при эндокринной патологии
Обычно возникает у детей с врожденным гипотиреозом в связи с дефицитом гормонов щитовидной железы, нарушающим созревание фермента глюкуронозилтрансферазы, процессы конъюгации и экскреции билирубина. Желтуха при гипотиреозе выявляется у 50-70% новорожденных; проявляется на 2-3-й сутки жизни и сохраняется до 3-5 месяцев. Кроме желтухи, у новорожденных отмечается вялость, пастозность, артериальная гипотония, брадикардия, грубый голос, запоры.
Ранняя желтуха может возникать у новорожденных, матери которых страдают сахарным диабетом, вследствие гипогликемии и ацидоза. Проявляется затяжным желтушным синдромом и непрямой гипербилирубинемией.
Желтуха у новорожденных с асфиксией и родовой травмой
Гипоксия плода и асфиксия новорожденных задерживают становление ферментных систем, следствием чего является гипербилирубинемия и ядерная желтуха. Различные родовые травмы (кефалогематомы, внутрижелудочковые кровоизлияния) могут являться источниками образования непрямого билирубина и его усиленного проникновения в кровь с развитием желтушного окрашивания кожи и слизистых. Выраженность желтухи новорожденных зависит от тяжести гипоксически-асфиксического синдрома и уровня гипербилирубинемии.
Прегнановая желтуха
Синдром Ариеса, или желтуха детей, находящихся на естественном вскармливании, развивается у 1-2% новорожденных. Может возникать на первой неделе жизни ребенка (ранняя желтуха) либо на 7-14 день (поздняя желтуха новорожденных) и сохраняться 4-6 недель. Среди возможных причин прегнановой желтухи новорожденных называют присутствие в молоке материнских эстрогенов, препятствующих связыванию билирубина; неустановившуюся лактацию у матери и относительное недоедание ребенка, вызывающие обратное всасывание билирубина в кишечнике и его поступление в кровяное русло и др. Считается, что факторами риска желтухи у новорожденных, находящихся на грудном вскармливании, служат позднее (позже 12ч жизни) отхождение мекония, задержка пережатия пуповины, стимуляция родов. Течение такого вида желтухи новорожденных всегда доброкачественно.
Ядерная желтуха и билирубиновая энцефалопатия
При прогрессирующем повышении концентрации непрямого билирубина в крови может происходить его проникновение через гематоэнцефалический барьер и отложение в базальных ядрах головного мозга (ядерная желтуха новорожденных), обусловливающее развитие опасного состояния – билирубиновой энцефалопатии.
На первом этапе в клинике преобладают признаки билирубиновой интоксикации: вялость, апатия, сонливость ребенка, монотонный крик, блуждающий взгляд, срыгивания, рвота. Вскоре у новорожденных появляются классические признаки ядерной желтухи, сопровождающиеся ригидностью затылочных мышц, спастичностью мышц тела, периодическим возбуждением, выбуханием большого родничка, угасанием сосательного и других рефлексов, нистагмом, брадикардией, судорогами. В этот период, который длится от нескольких дней до нескольких недель, происходит необратимое поражение ЦНС. В течение последующих 2-3 месяцев жизни в состоянии детей наблюдается обманчивое улучшение, однако уже на 3-5 месяце жизни диагностируются неврологические осложнения: ДЦП, ЗПР, глухота и т. д.
Диагностика желтухи новорожденных
Желтуха выявляется еще на этапе пребывания ребенка в родильном доме врачом-неонатологом или педиатром при посещении новорожденного вскоре после выписки.
Для визуальной оценки степени желтухи новорожденных используется шкала Крамера.
- I степень – желтушность лица и шеи (билирубин 80 мкмоль/л)
- II степень – желтушность распространяется до уровня пупка (билирубин 150 мкмоль/л)
- III степень – желтушность распространяется до уровня коленей (билирубин 200 мкмоль/л)
- IV степень – желтушность распространяется на лицо, туловище, конечности, за исключением ладоней и подошв (билирубин 300 мкмоль/л)
- V – тотальная желтушность (билирубин 400 мкмоль/л)
Необходимыми лабораторными исследованиями для первичной диагностики желтухи новорожденных являются: билирубин и его фракции, общий анализ крови, группа крови ребенка и матери, тест Кумбса, ПТИ, общий анализ мочи, печеночные пробы. При подозрении на гипотиреоз необходимо определение тиреоидных гормонов Т3, Т4, ТТГ в крови. Выявление внутриутробных инфекций осуществляется методом ИФА и ПЦР.
В рамках диагностики механических желтух новорожденным проводится УЗИ печени и желчных протоков, МР-холангиография, ФГДС, обзорная рентгенография брюшной полости, консультация детского хирурга и детского гастроэнтеролога.
Лечение желтухи новорожденных
Для предотвращения желтухи и уменьшения степени гипербилирубинемии все новорожденные нуждаются в раннем начале (с первого часа жизни) и регулярном грудном вскармливании. У новорожденных с неонатальными желтухами частота рекомендуемых кормлений грудью составляет 8–12 раз в сутки без ночного перерыва. Необходимо увеличение суточного объема жидкости на 10-20% по сравнению с физиологической потребностью ребенка, прием энтеросорбентов. При невозможности оральной гидратации проводится инфузионная терапия: капельное введение глюкозы, физ. раствора, аскорбиновой кислоты, кокарбоксилазы, витаминов группы В. С целью повышения конъюгации билирубина новорожденному с желтухой может назначаться фенобарбитал.
Самым эффективным методом лечения непрямой гипербилирубинемии является фототерапия в непрерывном или прерывистом режиме, способствующая переводу непрямого билирубина в водорастворимую форму. Осложнениями фототерапии могут являться гипертермия, дегидратация, ожоги, аллергические реакции.
При гемолитической желтухе новорожденных показано заменное переливание крови, гемосорбция, плазмаферез. Все патологические желтухи новорожденных требуют незамедлительной терапии основного заболевания.
Прогноз желтухи новорожденных
Транзиторная желтуха новорожденных в подавляющем большинстве случаев проходит без осложнений. Однако нарушение механизмов адаптации может привести к переходу физиологической желтухи новорожденных в патологическое состояние. Наблюдения и доказательная база свидетельствуют об отсутствии взаимосвязи вакцинации от вирусного гепатита В с желтухой новорожденных. Критическая гипербилирубинемия может привести к развития ядерной желтухи и ее осложнений.
Дети с патологическими формами неонатальной желтухи подлежат диспансерному наблюдению участкового педиатра и детского невролога.
Источник
При наличии резус-конфликта между матерью и ребенком может возникать особое состояние при рождении, которое называют гемолитической болезнью новорожденных (сокращенно именуется как ГБН). Данное состояние возникает в результате атаки антителами эритроцитов плода, что приводит к массивному разрушению клеток, попаданию в кровь избыточной концентрации билирубина. Он обладает в повышенных концентрациях токсическим воздействием на системы органов и ткани. Избыток билирубина способствует формированию желтухи, но могут также развиваться анемия и отеки. В связи с этим было выделено три формы ГБН, имеющие различную тяжесть и прогнозы для здоровья и жизни ребенка.
Причины ГБН: что происходит в организме ребенка

Когда ребенок наследует группу крови отца или его резус-фактор, возможно формирование иммунного конфликта между телом матери и крохой. Особенно он вероятен при наличии у мамочки отрицательного резус-фактора, при унаследованном положительном самого ребенка. Кроме того, есть вероятность развития ГБН при наличии у матери первой группы крови, а от папы ее ребенок наследует вторую или третью. Есть варианты конфликтов по особым антигенам эритроцитов, но возникает такой вариант гораздо реже, и протекает легче и благоприятнее. Наиболее активно процесс выработки антител происходит при резус-конфликтной беременности, несовместимость по группе крови является более редкой ситуацией.
В результате атаки антителами матери эритроцитов ребенка происходит гемолиз клеток (эритроциты лопаются), что приводит к выходу в кровь гемоглобина, трансформирующегося в билирубин. В небольших количествах это вещество не опасно и перерабатывается ферментами печени до безопасных соединений, выводимых мочой и калом. Если же билирубин выделяется большими объемами, имеет особую форму, нерастворимую в воде, он проявляет токсические эффекты в отношении внутренних органов и, особенно, незрелой нервной ткани. Наиболее чувствителен к билирубину мозг ребенка, пропитывание мозговой ткани этим веществом формирует ядерную желтуху, тяжелое и опасное для жизни и здоровья состояние. Кроме того, массивное разрушение эритроцитов приводит к снижению количества эритроцитов (анемия), а также приводит к разнообразным изменениям обмена веществ в организме — возникает массивный отек тканей, нарушение работы всех органов, угнетение нервных функций. В зависимости от преобладания той или иной симптоматики выделяются три формы ГБН у ребенка.
Какие есть формы гемолитической болезни?
Как бы ни печально это звучало, но если при ГБН крохе все же было суждено родиться, то рождается ребенок с одной из форм ГБН:
- Анемической;
- Отечной;
- Желтушной.
Каждая из форм имеет свои особенности метаболизма билирубина, патологических изменений тканей и клинических проявлений. Кроме того, для каждой из форм имеется и ряд своих осложнений, от которых ребенок рискует погибнуть без оказания ему адекватной помощи.
Анемия при гемолитической болезни

Относится к классу самых легких и доброкачественных форм заболевания и формируется в результате кратковременного воздействия на плод антител матери. Анемия может проявиться сразу же после рождения, или спустя какое-то время, максимум через неделю. Первыми признаками будет бледность кожных покровов. Справедливости ради, стоит отметить, что бледность может проявиться не сразу, и диагностика анемии произойдет раньше появления первых явных симптомов. При анемической форме ГБН желтуха не развивается. За счет компенсаторных механизмов происходит увеличение селезенки и печени. В анализе крови выявляется анемия за счет снижения количества эритроцитов, гемоглобина.
Отечная форма: развитие отеков, тяжелое состояние
Отек тела крохи считается самой тяжелой формой патологии, и требует незамедлительного оказания помощи сразу после родов. Отечная форма может развиваться только при длительном действии материнских антител на кроху еще внутриутробно. В утробе матери плод выживает, так как часть метаболитов будет выводиться через плаценту, которая резко увеличивается в размерах из-за отека и усиления функций, но всегда есть исключения.
Рожденные дети находятся в тяжелом состоянии за счет формирования тяжелой формы анемии, гипоксии, отека тканей. Кроме увеличения печени и селезенки, значительно увеличиваются в размерах эндокринные железы. За счет нарушения функции выработки белка в печени, его концентрация в крови значительно падает. Такой сценарий развития событий приведет к обширному отеку подкожно-жирового слоя, скоплению жидкости в полостях тела. Все эти процессы в большинстве случаев оказываются несовместимы с жизнью, особенно если это отек головного мозга. По данным специалистов, многие детки, рожденные с отечной формой ГБН, погибают в первые минуты или часы после рождения.
Желтушная форма: развитие желтухи, токсикоза

Эта форма патологии может формироваться при действии антител мамы на вполне созревший плод. Как раз именно на долю этой формы ГБН отводится наибольшее число зарегистрированных случаев. Рождение ребенка происходит в срок, масса тела так же в физиологических пределах. Симптомы гемолитической болезни начинают проявляться в течение первых 24 часов жизни карапуза. Уже на вторые сутки у крохи развивается желтуха с молниеносным течением. Замечено, что чем раньше появилась желтуха, тем тяжелее будет ее течение.
Анализируя биохимический анализ крови, отмечается интенсивный прирост билирубина с последующим развитием симптомов интоксикации и нарушением нормальной деятельности нервной системы. Существует прямая зависимость между концентрацией билирубина в крови и состоянием ребенка. При осмотре карапуза отмечается нарушение ряда рефлексов, у крохи может появиться рвота и судороги. Нередко диагностируется билирубиновый инфаркт почек.
В крайних случаях развивается «ядерная желтуха», когда билирубин начинает оказывать патологическое воздействие на ядра головного мозга. В результате появляется специфическая неврологическая симптоматика — ригидность мышц затылка, выбухание родничка, «мозговой» крик.
При отсутствии квалифицированной и своевременной медицинской помощи при ГБН, ребенок погибнет уже на вторые — третьи сутки после своего рождения. Те дети, которые выжили, могут довольно существенно отставать в психическом развитии.
Источник
