Анемия хронических заболеваний при миелофиброзе

Миелофиброз – это хроническое гематологическое заболевание, характеризующееся опухолевой пролиферацией гемопоэтических стволовых клеток и фиброзом костного мозга. Основные клинические проявления включают симптомы опухолевой интоксикации и анемического синдрома (прогрессирующую слабость, бледность кожи и слизистых оболочек, потерю веса), а также увеличение селезенки (спленомегалию). Диагноз устанавливается на основании молекулярно-генетических исследований, изучения гистологической картины костного мозга. Лечение проводится с помощью химиотерапевтических препаратов. Хирургические методы лечения подразумевают трансплантацию костного мозга и удаление селезенки.
Общие сведения
Миелофиброз (агногенная миелоидная метаплазия, сублейкемический миелоз) – злокачественное заболевание, при котором происходит постепенное замещение костного мозга опухолевыми стволовыми клетками и разрастающейся соединительной тканью. Впервые эту патологию описал немецкий врач Г. Хойк в 1879 году. А в 1951 году американским гематологом Уильямом Дамешеком миелофиброз был выделен в самостоятельную нозологическую единицу. При неблагоприятном течении миелофиброз способен трансформироваться в более тяжелую болезнь ‒ острый лейкоз. Распространенность миелофиброза составляет от 0,3 до 0,7 случаев на 100 тыс. населения. Пик заболеваемости приходится на возраст от 50 до 70 лет, но встречаются и молодые пациенты. Чаще страдают мужчины.
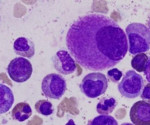
Миелофиброз
Причины миелофиброза
Существует первичный и вторичный сублейкемический миелоз. Точная причина первичного миелофиброза до сих пор не установлена. Наибольшей популярностью среди специалистов в области гематологии пользуется теория влияния генетической мутации. У большинства пациентов выявляются мутации гена тирозинкиназы (JAK2V617F), кальретикулина (CALR), тромбопоэтина (MPL), регулирующих экспрессию белков JAK-STAT сигнального пути. Гены локализуются в локусе хромосомы del3p24.
В качестве этиологического фактора изучается действие большой дозы радиоактивного излучения. Также рассматривается роль персистирующих вирусных инфекций (вируса простого герпеса, Эпштейна-Барра, цитомегаловируса), длительного приема оральных контрацептивов, миелосупрессивных лекарственных препаратов, контакта с различными органическими и неорганическими соединениями (бензолом, мышьяком). Вторичный миелофиброз развивается как исход других хронических миелопролиферативных заболеваний – истинной полицитемии, эссенциальной тромбоцитемии, хронического миелолейкоза.
Патогенез
В результате повышенной экспрессии сигнальных белков в одной из стволовых костномозговых клеток запускается активная пролиферация (опухолевая трансформация). Этот процесс сопровождается вторичным воспалением с выделением цитокинов и факторов роста. Факторы роста фибробластов и эндотелия сосудов индуцируют выработку стромальными клетками костного мозга большого количества коллагена и разрастание соединительной ткани (собственно фиброз). Постепенно нормальная ткань костного мозга замещается опухолью и соединительной тканью.
При массивном поражении опухолью костного мозга клетки крови, не достигнув стадии полного созревания, попадают в системный кровоток. Это приводит к образованию очагов экстрамедуллярного (внекостномозгового) кроветворения, главным образом в печени и селезенке. Распад опухоли ведет к высвобождению мочевой кислоты, которая откладывается в тканях суставов и почечных канальцах.
Симптомы миелофиброза
Длительное время пациент чувствует себя удовлетворительно. Через несколько лет от начала заболевания постепенно появляется опухолевая интоксикация в виде общей слабости, повышения температуры до субфебрильных цифр, потливости, усиливающейся по ночам. У больного снижается аппетит, он стремительно теряет в весе. Присоединяется анемический синдром (бледность кожных покровов, головокружение, учащение сердцебиения). Характерны носовые, десневые кровотечения, геморрагические высыпания на коже. Возникают боли в суставах, кожный зуд, боли в костях.
Пациент ощущает тяжесть и боли в левом подреберье вследствие выраженного увеличения селезенки. На фоне спленомегалии развивается синдром гиперспленизма, который заключается в массивном разрушении клеток крови (в основном эритроцитов) в синусоидах селезенки. В этом случае встречаются признаки гемолиза (желтушность кожи, слизистых оболочек, потемнение мочи).
Редкие симптомы связаны с необычной локализацией очагов экстрамедуллярного кроветворения – в легких (кашель, затруднение дыхания, кровохарканье), желудочно-кишечном тракте (боли в животе, кровавая диарея). При расположении очагов в центральной и периферической нервной системе наблюдаются эпилептические судороги, нарушения чувствительности, слабость движений в конечностях, вплоть до полного паралича.
Осложнения
При миелофиброзе часто образуются тромбы, которые приводят к острому нарушению мозгового кровообращения, инфаркту миокарда, тромбоэмболии легочной артерии. Стойкое снижение уровня лейкоцитов нередко сопряжено с различными инфекциями, приобретающими тяжелое течение. Наиболее неблагоприятным осложнением считается трансформация миелофиброза в миелолейкоз (бластный криз), трудно поддающийся терапии. К нетипичным осложнениям следует отнести патологические переломы из-за деструкции трубчатых костей и портальную гипертензию, причиной которой служит длительная обструкция микротромбами внутрипеченочных вен.
Диагностика
Курацией пациентов с миелофиброзом занимаются врачи-гематологи. При общем осмотре обращает на себя внимание изменение цвета кожных покровов, слизистых (бледность или желтушность), спленомегалия при пальпации и перкуссии селезенки, иногда достигающей гигантских размеров (до лобкового симфиза). Дополнительные методы диагностики включают:
- Общие лабораторные исследования. В начале заболевания в общем анализе крови выявляется увеличение эритроцитов, тромбоцитов, лейкоцитов, со временем сменяющееся на низкие показатели. Часто в периферической крови присутствуют незрелые формы эритроцитов, лейкоцитов (миелоциты, промиелоциты). В биохимическом анализе крови наблюдаются повышенные концентрации лактатдегидрогеназы (ЛДГ), ионизированного кальция. Отмечаются изменения коагулограммы – ускорение свертывания крови, уменьшение активированного частичного тромбопластинового времени, торможение процессов фибринолиза. В анализе мочи обнаруживаются уробилин, гемоглобин, ураты (соли мочевой кислоты).
- Исследование костного мозга. Образец костного мозга получают с помощью трепанобиопсии. Гистологическая картина зависит от фазы заболевания. Для ранней (префибротической фазы) характерны гиперплазия всех ростков кроветворения (гранулоцитарного, мегакариоцитарного, эритроидного) с незрелостью клеток. В позднюю (фибротическую) фазу определяется большое количество коллагеновых и ретикулярных волокон (фиброз), замещающих гемопоэтическую ткань, выраженная клеточная атипия. Высокий уровень бластных клеток (более 20%) свидетельствует о трансформации миелофиброза в острый лейкоз.
- Молекулярно-генетические тесты. Диагностика мутации генов JAK2V617F, CALR, MPL осуществляется методом FISH. Для идентификации аллельной нагрузки мутации проводится полимеразная цепная реакция real-time. Также выполняется HLA-типирование для решения вопроса о возможности трансплантации костного мозга.
- Цитогенетические и цитохимические анализы. При цитогенетическом исследовании (кариотипировании) клеток костного мозга находят аномалии 1, 3, 6 хромосом (транслокация, трисомия, комплексные нарушения). При анализе химического состава (цитохимии) нейтрофилов активность щелочной фосфатазы оказывается в 3 раза выше нормы.
Для достоверной постановки диагноза гематологическим сообществом разработаны специальные критерии. Большие критерии включают повышенную клеточность костного мозга с ретикулярным и коллагеновым фиброзом, наличие мутаций генов JAK2V617F, MPL, CALR. К малым критериям относятся анемия, спленомегалия, лейкоэритробластоз (присутствие в крови незрелых форм лейкоцитов, эритроцитов), а также повышение лактатдегидрогеназы. Диагноз считается подтвержденным, если имеются 2 больших критерия или 1 большой и 3 малых критерия.
Миелофиброз следует дифференцировать в первую очередь с гематологическими заболеваниями, такими как аутоиммунные гемолитические анемии, гемобластозы (лейкозы, лимфомы). Сочетание спленомегалии с симптомами интоксикации (слабостью, субфебрилитетом, ночной потливостью) требует исключения туберкулеза, подострого инфекционного эндокардита.

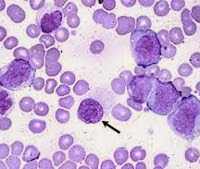
Незрелые формы эритроцитов (черная стрелка) и гранулоцитов (контурная стрелка) в периферической крови
Лечение миелофиброза
После постановки диагноза пациент должен быть госпитализирован в гематологический стационар. Для принятия решения о выборе тактики лечения необходимо определить степень риска, а именно – вероятность бластной трансформации и ориентировочную продолжительность жизни. С этой целью была создана «Международная шкала оценки риска и прогноза» (DIPSS). Она учитывает возраст пациента, количество форменных элементов крови, выраженность симптомов опухолевой интоксикации. Каждый признак соответствует одному баллу. Различают низкий, первый и второй промежуточный, высокий риски, при которых проводится дифференцированная терапия:
- Медикаментозное лечение. При низком и 1-м промежуточном риске применяют глюкокортикостероиды (преднизолон, дексаметазон), эритропоэтин, альфа-интерферон. При выраженной кахексии используют анаболические стероиды (ретаболил). В ряде случаев прибегают к переливанию компонентов крови (плазмы, эритроцитарной массы, тромбоконцентрата).
- Хирургические методы. Для пациентов со 2-м промежуточным и высоким риском терапией выбора является трансплантация костного мозга. Данная операция позволяет добиться полной ремиссии заболевания. При значительном увеличении селезенки, вызывающем компрессию соседних органов с портальной гипертензией, показано ее удаление (спленэктомия).
- Таргетная терапия. При невозможности выполнения ТКМ назначается таргетная (прицельная) патогенетическая терапия ингибиторами JAK-киназы, которые действуют на ключевое звено патогенеза (внутриклеточный сигнальный путь). На сегодняшний день в Российской Федерации зарегистрирован только один препарат из этой группы – руксолитиниб.
- Химиотерапия. При миелофиброзе также проводится химиотерапия цитостатиками (гидроксимочевиной, меркаптопурином, цитарабином), гамма-облучение очагов экстрамедуллярного гемопоэза. При бластной трансформации переходят к стандартному химиотерапевтическому протоколу острых лейкозов.
Прогноз и профилактика
Миелофиброз – это тяжелое заболевание с неблагоприятным прогнозом. С момента постановки диагноза средняя продолжительность жизни составляет около 5 лет. При манифестации в более молодом возрасте миелофиброз имеет менее агрессивное течение, что сопряжено с лучшим ответом на терапию и большей выживаемостью больных. Эффективных методов профилактики не разработано ввиду неизвестности этиологического фактора. Предупреждение развития вторичного миелофиброза заключается в своевременной диагностике и лечении патологий, на фоне которых он возникает – истинной полицитемии и эссенциальной тромбоцитемии.
Общие сведения
Миелофиброз является заболеванием костного мозга. Особенно пораженными являются гемопоэтические стволовые клетки, используемые для производства эритроцитов, лейкоцитов и тромбоцитов.
Изменение гемопоэтической функции костного мозга приводит к снижению количества зрелых клеток в крови, особенно эритроцитов. Они определяют типичные признаки заболевания, среди которых основными являются анемия и спленомегалия (увеличение селезенки). Могут возникнуть и другие многочисленные симптомы, а иногда и серьезные осложнения. Часто люди, пораженные миелофиброзом, имеют измененный костный мозг не только по функции, но и по структуре; в частности, костный мозг богат волокнами коллагена, фактически фиброзными.
Сегодня существует множество вариантов лечения миелофиброза. Хотя возможно заменить дефектный костный мозг благодаря пересадке от донора, обычно предпочтительнее выбрать менее инвазивное терапевтическое вмешательство, направленное на облегчение всей симптоматики.
Что такое миелофиброз?
Термин миелофиброз относится к серьезному и сложному заболеванию костного мозга, которое изменяет процесс кроветворения. На самом деле, в крови людей с этим заболеванием количество клеток крови отличается от нормального.
Все это приводит к образованию, вредной, волокнистой ткани вместо той, которая обычно составляет костный мозг. С этой заменой тканей, производительная способность костного мозга еще больше снижается, следовательно, эритроцитов, лейкоцитов и тромбоцитов.
Миелофиброз — это редкая опухоль крови, относящаяся к так называемым хроническим миелопролиферативным новообразованиям (когда-то называвшимся хроническими миелопролиферативными заболеваниями); полицитемия вера (в основном характеризуется аномальным увеличением эритроцитов) и эссенциальная тромбоцитемия (в основном характеризуется патологическим увеличением числа тромбоцитов) также относятся к этой группе.
Эпидемиология
Миелофиброз является довольно редкой патологией, однако его точная частота неизвестна. Он может повлиять на людей любого возраста, хотя есть больше шансов заболеть в возрасте 50-60 лет.
Он чаще встречается среди белых и ашкеназских евреев.
Причины и факторы риска
Точная причина, ответственная за миелофиброз, еще полностью не выяснена. Участие гена, известного как JAK2, в ДНК гемопоэтических стволовых клеток в настоящее время не вызывает сомнений. Как только эта мутация появляется, она передается всем дочерним клеткам, в частности, эритроцитам, изменяя их функции.
Отсутствие в костном мозге здоровых и эффективных гемопоэтических клеток вызывает образование волокнистой ткани, лишенной какой-либо продуктивной активности.
Ген JAK2 играет фундаментальную роль в росте и делении клеток, особенно стволовых клеток крови. Это объясняет, почему его неисправность оказывает драматическое влияние на кроветворение.
Обнаружение связи между геном JAK2 и миелофиброзом является относительно недавним и все еще имеет некоторые нерешенные вопросы. Согласно данным, собранными исследователями, около половины пациентов имеют мутацию JAK2; эта мутация делает ген JAK2 постоянно активным и изменяет отношения между мутированными и соседними клетками.
Формы миелофиброза
Существует две формы миелофиброза: первичная и вторичная.
- Первичный миелофиброз — это форма, которая возникает из-за вышеупомянутой генетической мутации JAK2.
- Вторичный миелофиброз, с другой стороны, является осложнением, которое возникает после других патологических состояний, таких как эссенциальная тромбоцитемия и полицитемия вера.
Факторы риска
Хотя точные причины миелофиброза до сих пор не определены, с другой стороны, факторы риска были определены с уверенностью.
- Пожилой возраст. Это правда, что миелофиброз может возникнуть в любом возрасте, но в равной степени верно и то, что наиболее пораженными являются люди в возрасте 50-60 лет и старше.
- Некоторые заболевания крови. Такие заболевания, как тромбоцитемия и полицитемия, могут вызывать различные осложнения, включая миелофиброз.
- Воздействие определенных препаратов и химикатов. Длительный контакт с промышленными продуктами, такими как толуол и бензол, в течение длительного времени может вызвать миелофиброз.
- Воздействие радиации. У тех, кто выжил в результате бомб и атомных (ядерных) катастроф, может развиться рак, включая миелофиброз. Кроме того, между 1920 и 1950 годами использование в диагностической медицине радиоактивного контрастного вещества, известного как торотрасто, привело к заболеванию нескольких человек.
Симптомы и осложнения
Миелофиброз протекает очень медленно, с симптомами, которые — от почти незаметных в начале — становятся очевидными и очень изнурительными на поздней стадии.
Прогрессивная продуктивная неспособность костного мозга вызывает анемию (недостаток эритроцитов), иногда лейкопению (недостаток лейкоцитов) и тромбоцитопению (недостаток тромбоцитов), а также ряд признаков, непосредственно связанных с этими патологическими состояниями, а именно:
- чувство усталости и слабости;
- одышка;
- увеличенная селезенка (спленомегалия);
- увеличенная печень (гепатомегалия);
- бледность кожи;
- легкое начало гематом и кровотечений;
- ночная потливость;
- лихорадка;
- рецидивирующие инфекции;
- боль в костях.
Лейкопения и тромбоцитопения встречаются реже, чем анемия (которая всегда присутствует) и появляются на более поздней стадии заболевания.
Спленомегалия (или увеличенная селезенка) является одним из основных признаков миелофиброза (поражает около 90% пациентов), поэтому появление этого симптома заслуживает особого внимания.
Из-за процесса фиброза, вовлекающего костный мозг, гемопоэтические стволовые клетки мигрируют в поисках альтернативного участка, где могут быть произведены клетки крови (экстрамедуллярный гемопоэз). Первыми участками, достигаемыми этими клетками, являются селезенка и печень. Здесь, клетки крови, однажды произведенные, накапливаются неуклонно, так как они не входят в кровообращение (даже если бы они это сделали, они все равно были бы дефектными клетками). Это патологическое накопление увеличивает вышеупомянутые органы. Это может вызвать различные осложнения, так как это предрасполагает пациента к инфекциям, кровотечениям, легким травматическим разрывам и т. д.
Характерными выражениями спленомегалии являются боль и ощущение полноты ребер в левой части тела. Эти ощущения особенно выражены, когда желудок, кишечник и мочевой пузырь переполнены.
Осложнения
Осложнения, которые могут возникнуть у пациентов с миелофиброзом, различны; они в значительной степени зависят от сниженных производственных возможностей костного мозга и только в меньшей степени от спленомегалии.
- Портальная гипертензия. Это повышение давления на уровне воротной вены; вена, которая соединяет селезенку и печень. Это происходит из-за застоя крови внутри селезенки. Помогает усугубить спленомегалию.
- Хроническая боль. Увеличенная селезенка вызывает постоянную боль.
- Экстрамедуллярный гемопоэз. Этот процесс все более усиливается и затрагивает другие органы, такие как легкие, лимфатические узлы и спинной мозг. Фактически, даже эти органы получают гемопоэтические стволовые клетки и страдают от повреждений, подобных тем, которые наблюдаются у печени и селезенки.
- Частое кровотечение. Костный мозг из-за фиброза больше не производит функциональные тромбоциты, которые необходимы для свертывания крови. Кроме того, селезенка и печень удерживают в них клетки крови.
- Боли в костях и суставах. Фиброзная ткань-заменитель «укрепляет» костный мозг и напоминает клетки, участвующие в воспалительном процессе. Это вызывает длительное болезненное ощущение как в костях, так и в суставах.
- Подагра. Прогрессирующий миелофиброз может привести к увеличению выработки мочевой кислоты, которая в этих условиях может осаждаться, накапливаться в суставах и вызывать боль.
- Острый лейкоз. У некоторых людей может развиться форма миелолейкоза, которая является злокачественной опухолью костного мозга.
Диагностика
Для точного установления диагноза миелофиброза необходимо физическое обследование, полный анализ крови и биопсия костного мозга. Кроме того, чтобы понять причины и идентифицировать любые осложнения, также необходимо выполнить генетический тест и некоторые радиологические тесты.
— Физическая экспертиза.
Во время физического осмотра врач просит пациента описать их симптомы. Затем он сначала посещает его, измеряя уровень артериального давления и объем лимфатических узлов и живота. Если селезенка и печень опухшие, их также можно определить при пальпации.
— Анализ крови.
На образце крови, взятом у пациента, выполняется так называемый подсчет клеток крови. Человек с миелофиброзом имеет низкое количество эритроцитов (таким образом, анемия) и аномальный уровень лейкоцитов и тромбоцитов.
— Биопсия костного мозга.
Она состоит из сбора костного мозга и его анализа в лаборатории. Она представляет собой исследование объекта, если вы хотите подтвердить подозрения на миелофиброз, возникшие в результате предыдущих исследований.
Образец извлекается из подвздошной кости (из бедра) с помощью шприца и после местной анестезии.
Процедура длится всего 15-20 минут, и пациент может чувствовать небольшую боль в течение нескольких дней после удаления.
— Генетические испытания и радиология.
Генетические тесты полезны, если врач подозревает первичный миелофиброз, поддерживаемый генетической мутацией JAK2.
Рентгенологические исследования, такие как ядерный магнитный резонанс и рентген, дают дополнительную информацию о патологическом состоянии пациента.
Лечение
Для лечения миелофиброза нужно действовать на корень и заменять неэффективный костный мозг трансплантацией.
Тем не менее, эта терапия имеет высокий риск для пациента, поэтому очень часто используются альтернативные, достаточно эффективные методы лечения, которые направлены на смягчение и облегчение основных симптомов миелофиброза. Терапевтическое предложение, имеющее вышеупомянутые цели, является обширным, и выбор одного лечения, а не другого, зависит от типа миелофиброза и тяжести состояний, в которых находится пациент.
Асимоматическая начальная фаза
Первоначальный миелофиброз является асиноматическим, поэтому диагноз является случайным и обычно ставится после обычного анализа крови. В этих ситуациях пациент не должен проходить какое-либо лечение; единственная забота — проводить периодические проверки для отслеживания развития заболевания.
Лечение анемии
Недостаток эритроцитов является одним из основных и наиболее изнурительных симптомов. Чтобы облегчить анемию, используйте:
- Периодические переливания крови.
- Андрогенная терапия. Мужские гормоны способствуют выработке эритроцитов. Однако ее применение зависит от причин миелофиброза и не лишено побочных эффектов (повреждение печени и маскулинизация у женщин).
- Стимуляторы эритропоэза: стимулируют выработку эритроцитов. Эритропоэтин, например, представляет собой гормон, обычно вырабатываемый почкой, который стимулирует выработку эритроцитов в костном мозге.
- Талидомид. Связанный с другими лекарственными средствами, такими как леналидомид, он повышает количество эритроцитов и уменьшает спленомегалию.
Лечение спленомегалии
Спленомегалию можно лечить по-разному, в зависимости от тяжести ситуации.
- Если она присутствует в легкой стадии, пациент может пройти химиотерапию. Это противоопухолевая терапия, которая уничтожает неэффективные клетки крови, присутствующие в селезенке.
- Если спленомегалия тяжелая и химиотерапия не дала результата, решение — хирургическое удаление селезенки.
- Наконец, если вмешательство по удалению было невозможно (из-за проблем со здоровьем у пациента), используется другое противораковое лечение — лучевая терапия. Как и химиотерапия, она также действует за счет уменьшения количества неэффективных клеток крови.
Побочные эффекты терапии
- Химиотерапия:
- уничтожение лейкоцитов;
- токсическое воздействие на сердце.
- Хирургическая операция:
- легкие инфекции;
- венозный тромбоз.
- Радиотерапия:
- воздействие высокоэнергетического излучения;
- усталость;
- раздражение кожи.
Ингибитор гена jak2
Ингибитор вредного гена JAK2 — это недавно открытый и одобренный препарат, известный как руксолитиниб. Этот тип лечения применяется в случаях первичного миелофиброза, для которого была обнаружена генетическая мутация JAK2.
Трансплантация костного мозга
Под трансплантацией костного мозга мы подразумеваем аллогенную трансплантацию (т. е. от совместимого донора) гемопоэтических стволовых клеток.
Это довольно инвазивная и опасная терапевтическая процедура, настолько, что она применяется только в случае крайней необходимости.
Прогноз
Прогноз, связанный с миелофиброзом, варьируется от пациента к пациенту.
Он положителен для тех, кто осторожно реагирует на заботу. Вместо этого он негативен для тех, кто, к сожалению, не получает заметных терапевтических преимуществ.
В обоих случаях, однако, качество жизни ухудшается, учитывая, что человек с миелофиброзом должен постоянно принимать лекарства и следить за состоянием своего здоровья с помощью периодических обследований.
