Аутоиммунная гемолитическая анемия с полными холодовыми антителами
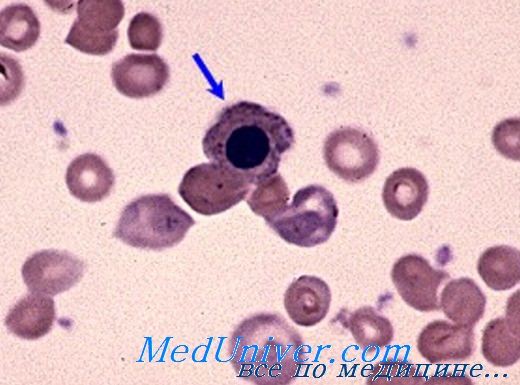
Аутоиммунная гемолитическая анемия с холодовыми антителами – причины, клиникаАутоиммунная гемолитическая анемия с холодовыми антителами или болезнь с холодовыми гемагглютининами была описана уже в 1900 г. как анемия хронического течения, при которой, на холоде, развиваются синдром Raynaud и повторные приступы острого гемолиза. Значительно позже болезнь получила четкое клиническое описание, однако, без биологической характеристики, причем в постановке диагноза все авторы ориентируются явлением Raynaud. Лишь после 1950 г, было дано определение гемолитической болезни с холодовыми антителами, которую немецкие авторы назвали “Kalteag-glutininkrankheit” (Schubothe). Дальнейшие наблюдения вскрыли новые аспекты; так, к 1960 г. уже была известна серологическая характеристика, в результате отделения Холодовых аутоагглютининов и аутогемолизинов и определения их как полные и неполные аутоантитела (Van Loghemm и сотр., Dacie, Wiener и сотр.), когда было сформулировано понятие «болезнь с холодовыми агглютининами» (Evans и сотр., Leddy). С этиологической точки зрения различаются генуинные и вторичные формы при аутоиммунных заболеваниях или лимфопролиферации, равно как и при видах с тепловыми антителами. Генуинная форма преобладает у взрослых — старше 40 лет, в то время как среди детей и подростков почти не наблюдается. Тем не менее в статистике Dacie значится большое число случаев у лиц в возрасте от 30 до 40 лет. Формы с Холодовыми агглютининами после вирусной пневмонии или за счет микоплазмы чаще отмечаются от 30 до 45 лет; даже и у лиц младше 20 лет, но реже как вторичное явление после других болезней. Распределение па полу видимо одинаковое, все же по данным отдельных статистик заболевание преобладает среди мужчин. Подобно форме с тепловыми антителами, заболевание с холодовыми антителами чаще носит характер вторичной болезни.
Частота развития холодовых агглютининов после вирусной пневмонии весьма велика, достигая 25% случаев, однако показатель титра занижен до 1/32. Гемолитическая болезнь, развивающаяся при титре более 1/64 отмечается лишь у 6,3% выздоравливающих (Pirosky). У детей, после инфекции цитомегаловирусом, отмечаются случаи преходящего гемолиза, который, однако, в условиях иммунодефицита, может превратиться в постоянное явление за счет стойкости вируса в организме (Zuelzer и сотр.). Редкие случаи, в принципе с преходящим гемолизом, отмечаются при вирусном гепатите за счет вируса В, при этом гемолитическая желтуха определяется по синдрому анемии. Гемолитическая анемия с Холодовыми антителами также может сопутствовать хроническому гепатиту, циррозу или развиться при маллярии и трипаносомиазе. При инфекционном мононуклеозе выявляется весьма редко за счет холодовых агглютининов особого характера, в 1—5% случаев, причем в основном среди выздоравливающих (Wollheim и Williams). При болезни Вальденштрема гемолиз за счет холодовых антител обусловливает хронический гемолитический синдром, сопровождающий лимфопролиферацию, в течение всего периода этого процесса. В отдельных случаях расплавление крови сопутствует пурпурному синдрому с криоглобулинами, при котором дисглобулинемия с гипергаммаглобулинемией поликлонусного вида, за счет реактивной лимфопролиферации с самопродлением (Брукнер и Берчану, Пировский). При некоторых обстоятельствах инфильтраты лимфопролиферации трудно отличаются, что осложняет дифференциацию первичной болезни Вальденштрема с моноклонусной компонентой, от поликлонусной реактивной лимфопролиферации. При иных злокачественных лимфопролиферациях, которым сопутствует или предшествует лишь в размере 3% случаев, следовательно значительно реже, чем формы с холодовыми антителами, в течение какого-то определенного периода они носят генуинный характер гемолитической анемии с холодовыми антителами, первичной формы. Иногда, спустя многие годы, появляются признаки злокачественной лимфопролиферации, ЛС, и реже ХЛЛ или PC. Клинические признаки аутоиммунной гемолитической анемии с холодовыми антителами в большинстве случаев напоминают хроническую гемолитическую анемию с периодами тяжелого обострения, при том частые лишь в холодные времена года, когда развиваются приступы пароксизмального гемолиза. В теплые периоды года признаки гемолиза и анемии умеренные или минимальные, отмечаются наличие поджелтушного состояния, окрашенная уробилином моча при общем хорошем состоянии; сплено- и гепатомегалия определяются реже, чем при гемолитической анемии с тепловыми антителами. Основные признаки, привлекающие внимание, появляются в период расплавления крови под влиянием холода, в том числе: В отдельных случаях явление акроасфиксии с синдромом Raynaud обусловлено, в основном, не процессом агглютинации гематий, а выпадением криоглобулинов при синдроме криопатии, наличие которого совмещается с синдромом гемолитической анемии с холодовыми антителами. Иногда эти два синдрома сопутствуют другому аутоимуному заболеванию, такому как РКВ, ХЭЛ, либо острому или хроническом синдроме лимфопролиферации. Бывают случаи со слабыми клиническими симптомами хронического гемолиза или даже безсимптомного течения с развитием единичных приступов синдрома Raynaud или только гемоглобинурии и гемосидерурии. – Также рекомендуем “Серологическая диагностика аутоиммунной гемолитической анемии” Оглавление темы “Гемолитические анемии”:
|
Источник
- Холодовая агглютининовая болезнь
- Медикаментозная ферментдефицитная анемия
- Гемолитико-уремический синдром
- Пароксизмальная ночная гемоглобинурия Маркиафавы-Микели
- Микроангиопатическая (механическая) гемолитическая анемия
- Токсическая гемолитическая анемия
Холодовая агглютининовая болезнь
Холодовая агглютининовая болезнь — это редкое заболевание крови, которое является одним из видов аутоиммунной гемолитической анемии. Агглютининовые антитела вырабатываются в костном мозге, а их избыток наблюдается, когда иммунная система дает сбои. Организм ошибочно воспринимает их как инородные антитела и устанавливает иммунный ответ так, что эритроциты преждевременно погибают (происходит процесс гемолиза).
Антитела, называемые холодовыми агглютининами, активируются при низких температурах и реагируют, вызывая склеивание кровяных клеток, к которым они присоединены. Температура, при которой происходит агглютинация (склеивание), зависит от особенностей пациента. Чтобы определить уровень этих антител, необходим тепловой анализ.
Когда скорость разрушения превышает способность костного мозга продуцировать достаточное количество кислорода для переноса его эритроцитами, возникает анемия. Чем интенсивнее гемолиз, тем тяжелее анемия, поскольку организм компенсирует этот процесс своими силами. Для устранения такого состояния используют препараты Ритуксан, Мабтера, Прокрит, фолиевую кислоту.
Нормальные эритроциты живут около 120 дней и уменьшаются, когда приближаются к завершению жизненного цикла.
Холодовая агглютининовая болезнь вызывается основным инфекционным заболеванием (микоплазменной пневмонией, эпидемическим паротитом, мононуклеозом, лимфопролиферативными заболеваниями, например, лимфомой, хроническим лимфоцитарным лейкозом или волчанкой). Один пациент может одновременно страдать от тепловой и холодовой агглютининовой болезни. Тепловую форму проще лечить. Воздействие холода может существенно усугубить анемию, в том числе и обычное мытье рук холодной водой. Осложнение этого заболевания является акроцианоз Рейно или синдром Рейно. Феномен Рейно появляется, когда холод сужает мелкие артерии, как правило, в пальцах рук и ног, но может также проявиться на носу, ушах, лице и руках.
Конечности становятся бледными, голубоватыми, может появиться онемение, покалывание, жжение. Когда организм нагревается до необходимой температуры, цианоз уменьшается. Это заболевание довольно безобидно и безболезненно. Людей с таким заболеванием легко узнать по опухшим, плотным, голубоватым пальцам на руках и ногах.
Холодовая агглютининовая болезнь может наступить внезапно, средний возраст появления от 50 до 70 лет. Женщины болеют чаще из-за того, что общая численность старшего населения женского пола превышает мужскую.
Симптомы холодовой агглютининовой болезни
Утомляемость, головная боль, недостаток энергии и выносливости, желтизна кожи или бледность, пожелтение белков глаз, темная моча, раздражительность, спутанность сознания, увеличение селезенки. При ишемической болезни сердца (ИБС) некоторые больные могут не иметь явных симптомов, тогда как другим даже может потребоваться переливание крови.
Медикаментозная ферментдефицитная анемия
Для качественного выполнения своих функции эритроцитам необходимо выполнить определенное количество циклов кровообращения. Этот процесс требует АТФ и окислительно-восстановительных компонентов для постоянного производства энергии и оксилительно-восстановительного метаболизма. Эритроцитам необходимо поддерживать двояковогнутую форму клеток, специфические внутриклеточные концентрации катионов, восстановительное состояние гемоглобина с двухвалентным железом и сульфгидрильными группами ферментов, глютатиона и мембранных компонентов.
Если какой-либо фермент находится в дефиците, нарушается производство АТФ, и мембраны эритроцитов меняют свою форму. Основные виды ферментных нарушений это: несфероцитарная гемолитическая анемия, дефицит глюкозо-6-фосфат дегидрогеназы, овалоцитарная или сфероцитарная анемия, дефицит пируваткиназы.
Отношения между степенью дефицита фермента и степенью метаболизма эритроцитов зависят от: важности фермента, его скорости восстановления, стабильности мутантного фермента при протеолитической деградации и функциональных нарушениях; возможности компенсировать дефицит путем сверхэкспрессии соответствующего изофермента или с использованием альтернативного пути метаболизма. Трудности в оценке количественной степени тяжелых случаев расстройства связаны с тем, что ферментные анемии способствуют появлению большого количества ретикулоцитов.
Основные причины медикаментозной анемии: токсическое угнетение активности костного мозга, например, при опасных инфекциях, таких как волчанка, злокачественных опухолях с необходимостью химиотерапии и облучения, а также при употреблении сульфаниломидных препаратов, амидопирина и цитостатических средств.
Симптомы:слабость, нарушение аппетита, желтуха, тошнота, увеличение селезенки, сонливость, боли в животе, сердечные боли, одышка.
Гемолитико-уремический синдром
Гемолитико-уремический синдром (ГУС) — это состояние аномально преждевременного разрушения эритроцитов. После того, как данный процесс начался, поврежденные эритроциты начинают засорять систему фильтрации почек, что в конечном итоге вызывает почечную недостаточность.
В большинстве случаев гемолитико-уремический синдром развивается у детей после 2-14 дней диареи, часто кровавой. Причиной тому могут быть инфекции с определенным штаммом кишечной палочки (E.coli). Взрослые так же могут страдать от гемолитико-уремического синдрома под воздействием кишечной палочки, приема лекарств, различных инфекций, а также в период беременности. Несмотря на серьезность состояния, современные методы лечения эффективно побеждают ГУС, особенно у маленьких детей.
Симптомы гемолитико-уремического синдрома: кровавый понос, рвота, боль в животе, бледность кожи, усталость, высокая температуры, кровь в моче, маленькие синяки или кровотечение из носа и рта, уменьшение количества мочи, отек лица, рук, ног и всего тела.
Лечение гемолитико-уремического синдрома
Необходимо пополнение количества жидкости и электролитов, возможно переливание эритроцитов и тромбоцитов, а также процедура плазмафереза. В тяжелых случаях необходимо подключение к аппарату диализа почек, и даже пересадка почки.
Профилактика
- мытье рук, посуды и пищевых поверхностей;
- хранение сырых продуктов отдельно от готовых;
- размораживание мяса в микроволновке или холодильнике (не стоит оставлять мясо на рабочей поверхности в кухне);
- соблюдение температурного режима приготовления пищи;
- мытье овощей и фруктов под проточной водой;
- отказ от непастеризованного молока, сока и сидра;
- отказ от купания в грязной воде и плавания в бассейнах при расстройстве желудка и поносе
Пароксизмальная ночная гемоглобинурия Маркиафавы-Микели
Пароксизмальная ночная гемоглобинурия (ПНГ) является редким и опасным для жизни заболеванием крови. Заболевание характеризуется разрушением эритроцитов (гемолитическая анемия), образованием сгустков крови (тромбоз), нарушением функции костного мозга и 5%-ным риском развития лейкемии.
НПГ болеют только 1-2 человека на миллион населения, и преимущественно это заболевание поражает людей молодого возраста (средний возраст диагностики 35-40 лет), изредка диагностируется у детей или подростков. Около 30% вновь диагностированных случаев заболевания вызваны апластической анемией. Медиана выживаемости после постановки диагноза составляет 10 лет. Однако, некоторые пациенты могут жить в течение десятилетий после диагностики ПНГ с проявлением незначительных симптомов.
Микроангиопатическая (механическая) гемолитическая анемия
Вид гемолитической анемии, при которой эритроциты разрываются при попытке пройти через сосуды, перегруженные нитями фибрина. Иногда разрыв эритроцитов происходит по другой причине, в частности, при работе искусственного клапана сердца.
Токсическая гемолитическая анемия
Вид анемии, вызванный воздействием лекарственных препаратов или химических веществ. Возможные вещества, которые вызывают этот вид анемии: противомалярийные препараты (с хинином), мышьяк, Дапсон, внутривенное ведение жидкости, металлы, нитриты, Нитрофурантоин, Рибавирин, змеиный яд, сульфаниламиды, сульфоны.
Источники статьи:
https://coldagglutinindisease.org
https://emedicine.medscape.com
https://www.mayoclinic.org
https://www.hopkinsmedicine.org
https://www.pathologystudent.com
По материалам:
Salman Abdullah Aljubran, MD; Richard F Lockey, MD
Dr. Michael A. Schwartz, Dr. Mary Sarko
© 1998-2015 Mayo Foundation for Medical Education and Research.
© The Johns Hopkins University, The Johns Hopkins Hospital, and Johns Hopkins Health System
© 2012 Pathology Student
Смотрите также:
У нас также читают:
Источник
Эритроцитарные антитела, которые становятся более активными при низкой температуре тела, получили название «Холодовых» антител. Эти антитела относятся к классу IgM, для проявления их активности необходимо присутствие комплемента, IgM активируют комплемент в конечностях (кисти, стопы), где температура ниже, чем в других частях тела; каскад реакций комплемента прерывается, когда эритроциты перемещаются в более теплые зоны организма. У 95 % здоровых людей обнаруживаются естественные холодовые агглютинины в низких титрах (1:1, 1:8, 1:64). При наличии крайне высокого титра «холодовых» антител при переохлаждении больного могут развиться тяжелые эпизоды внутрисосудистого гемолиза с гемоглобинемией и гемоглобинурией и окклюзией микроциркуляторного русла.
Аутоиммунные гемолитические анемии с полными Холодовыми агглютининами возникает при наличии идиопатического параиротеина или как следствие микоплазменной инфекции, инфицирования вирусом Эпштейна-Барр, в том числе инфекционного мононуклеоза, цитомегаловирусной инфекции, эпидемического паротита или лимфомы. Холодовые агглютинины, как правило, поликлональны и направлены против антигенов эритроцитов I (при инфекциях, вызванных Mycoplasma pneumoniae) или i (при инфекциях, вызванных вирусом Эпштейна-Барр). Поликлональные холодовые агглютинины, кроме того, могут вырабатываться при цитомегаловирусной инфекции, листериозе, эпидемическом паротите, сифилисе, системных заболеваниях соединительной ткани. Моноклональные холодовые антитела продуцируются при макроглобулинемии Вальденстрема, лимфоме, хроническом лимфолейкозе, саркоме Капоши, миеломе. Гемолиз самоограниченный, лечение симптоматическое.
Пароксизмальная холодовая гемоглобинурия – это редкая форма гемолитической анемии, при которой присутствуют «холодовые» антитела специфического типа (гемолизины Доната – Ландштейнера), обладающие анти-бета-специфичностью. Заболевание может быть как идиопатическим, так и вызванным вирусными инфекциями (паротит, корь) или третичным сифилисом. Главное в лечении – исключить возможность переохлаждения.
У пожилых людей (50-80 лет) может наблюдаться хроническое заболевание с синдромом Холодовых агглютининов, которое часто связано с образованием моноклональных антител IgM и лимфопролиферативными нарушениями (хронический лимфолейкоз, макроглобулинемия Вальденстрема). Как правило, возникает легкая анемия, но иногда развивается тяжелый внутрисосудистый гемолиз и почечная недостаточность. Во всех случаях необходимо устранение переохлаждения; могут быть назначены кортикостероиды. Проведение спленэктомии не рекомендуется, поскольку эритроциты, элиминируются в основном в печени, а не в селезенке.
Диагностика
Диагноз аутоиммунных гемолитических анемий подтверждают положительной прямой пробой Кумбса (прямой антиглобулиновый тест) либо сенсибилизированной пробой Кумбса (полибреновый тест). Использование в реакции Кумбса антител против IgG, IgM и C3d позволяет определить изотип антител и фиксацию комплемента. При отрицательной пробе Кумбса выявление антител, связанных с эритроцитами, следует принимать во внимание только при наличии других признаков аутоиммунного гемолиза. Непрямая проба Кумбса, выявляющая антиэритроцитарные антитела в сыворотке крови, не имеет отношения к диагнозу аутоиммунных гемолитических анемий.
Источник
