Что значит гемолитическая анемия
Содержание
- Гемолитическая анемия
- Классификация гемолитических анемий
- Причины гемолитических анемий
- Симптомы гемолитических анемий
- Наследственные мембранопатии, ферментопении и гемоглобинопатии
- Приобретенные гемолитические анемии
- Диагностика гемолитических анемий
- Лечение гемолитических анемий
Гемолитическая анемия – патология эритроцитов, отличительным признаком которой является ускоренное разрушение красных кровяных телец с высвобождением повышенного количества непрямого билирубина. Для гемолитических анемий типично сочетание анемического синдрома, желтухи и увеличения размеров селезенки. В процессе диагностики исследуется общий анализ крови, уровень билирубина, анализ кала и мочи, УЗИ органов брюшной полости; проводится биопсия костного мозга, иммунологические исследования. В качестве методов лечения гемолитической анемии используется медикаментозная, гемотрансфузионная терапия; при гиперспленизме показана спленэктомия.
Гемолитическая анемия
Гемолитическая анемия — анемия, обусловленная нарушением жизненного цикла эритроцитов, а именно преобладанием процессов их разрушения (эритроцитолиза) над образованием и созреванием (эритропоэзом). Группа гемолитических анемий очень обширна. Их распространенность неодинакова в различных географических широтах и возрастных группах; в среднем патология встречается у 1% населения. Среди прочих видов анемий на долю гемолитических приходится 11%. При гемолитической анемии жизненный цикл эритроцитов укорочен и их распад (гемолиз) происходит раньше времени (через 14-21 день вместо 100-120 суток в норме). При этом разрушение эритроцитов может происходить непосредственно в сосудистом русле (внутрисосудистый гемолиз) или в селезенке, печени, костном мозге (внесосудистый гемолиз).
Классификация гемолитических анемий
В гематологии гемолитические анемии подразделяются на две большие группы: врожденные (наследственные) и приобретенные.
Наследственные гемолитические анемии включают следующие формы:
- эритроцитарные мембранопатии (микросфероцитоз – болезнь Минковского-Шоффара, овалоцитоз, акантоцитоз) – гемолитические анемии, обусловлены структурными аномалиями мембран эритроцитов
- ферментопении (энзимопении) – гемолитические анемии, вызванные дефицитом тех или иных ферментов (глюкозо-6-фосфатдегидрогеназы, пируваткиназы и др.)
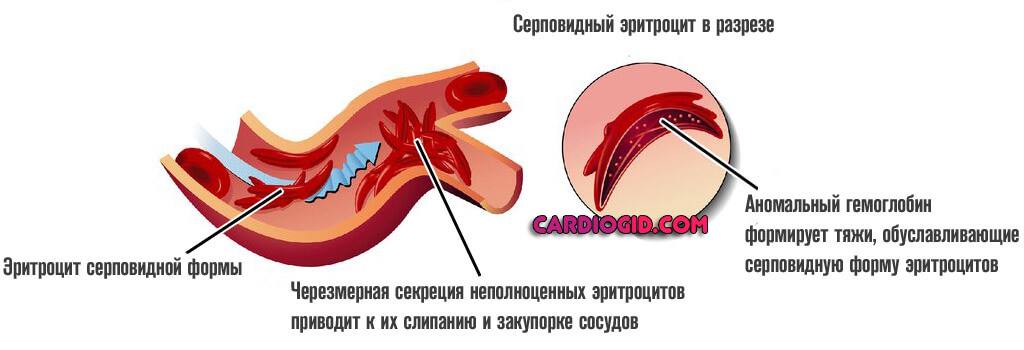
- гемоглобинопатии — гемолитические анемии, связанные с качественными нарушениями структуры гемоглобина или изменением соотношения его нормальных форм (талассемия, серповидно-клеточная анемия).
Приобретенные гемолитические анемии подразделяются на:
- мембранопатии приобретенные (пароксизмальная ночная гемоглобинурия – б-нь Маркиафавы-Микели, шпороклеточная анемия)
- иммунные (ауто- и изоиммунные анемии) – обусловлены воздействием антител
- токсические – гемолитические анемии, обусловленные воздействием химических веществ, биологических ядов, бактериальных токсинов
- гемолитические анемии, вызванные механическим повреждением структуры эритроцитов (тромбоцитопеническая пурпура, маршевая гемоглобинурия)
Причины гемолитических анемий
Патогенетическую основу наследственных гемолитических анемий составляют генетические дефекты мембран эритроцитов, их ферментных систем либо структуры гемоглобина. Данные предпосылки обусловливают морфо-функциональную неполноценность эритроцитов и их повышенное разрушение. Гемолиз эритроцитов при приобретенных анемиях наступает под влиянием внутренних факторов или факторов окружающей среды.
Развитию иммунных гемолитических анемий могут способствовать посттрансфузионные реакции, профилактическая вакцинация, гемолитическая болезнь плода, прием определенных лекарств (противомалярийных препаратов, сульфаниламидов, производных нитрофуранового ряда, анальгетиков). Аутоиммунные реакции с образованием антител, агглютинирующих эритроциты, возможны при гемобластозах (остром лейкозе, хроническом лимфолейкозе, лимфогранулематозе, миеломной болезни), аутоиммунной патологии (СКВ, неспецифическом язвенном колите), инфекционных заболеваниях (инфекционном мононуклеозе, токсоплазмозе, сифилисе, вирусной пневмонии).
В ряде случаев острому внутрисосудистому гемолизу предшествует отравление мышьяковистыми соединениями, тяжелыми металлами, уксусной кислотой, грибными ядами, алкоголем и др. Механическое повреждение и гемолиз эритроцитов может наблюдаться при тяжелых физических нагрузках (длительной ходьбе, беге, лыжном переходе), при ДВС-синдроме, малярии, злокачественной артериальной гипертензии, протезировании клапанов сердца и сосудов, проведении гипербарической оксигенации, сепсисе, обширных ожогах. В этих случаях под действием тех или иных факторов происходит травматизация и разрыв мембран изначально полноценных эритроцитов.
Центральным звеном патогенеза гемолитических анемий является повышенное разрушение эритроцитов в органах ретикулоэндотелиальной системы (селезенке, печени, костном мозге, лимфатических узлах) или непосредственно в сосудистом русле. Эти процессы сопровождаются развитием анемического и желтушного синдромов (так называемой «бледной желтухой»). Возможно интенсивное окрашивание кала и мочи, увеличение селезенки и печени.
Симптомы гемолитических анемий
Наследственные мембранопатии, ферментопении и гемоглобинопатии
Наиболее распространенной формой данной группы гемолитических анемий является микросфероцитоз, или болезнь Минковского-Шоффара. Наследуется по аутосомно-доминантному типу; обычно прослеживается у нескольких представителей семьи. Дефектность эритроцитов обусловлена дефицитом в мембране актомиозиноподобного белка и липидов, что приводит к изменению формы и диаметра эритроцитов, их массивному и преждевременному гемолизу в селезенке.
Манифестация микросфероцитарной гемолитической анемии возможна в любом возрасте (в младенчестве, юношестве, старости), однако обычно проявления возникают у детей старшего возраста и подростков. Тяжесть заболевания варьирует от субклинического течения до тяжелых форм, характеризующихся часто повторяющимися гемолитическими кризами. В момент криза нарастает температура тела, головокружение, слабость; возникают боли в животе и рвота.
Основным признаком микросфероцитарной гемолитической анемии служит желтуха различной степени интенсивности. Вследствие высокого содержания стеркобилина кал становится интенсивно окрашенным в темно-коричневый цвет. У пациентов с болезнь Минковского-Шоффара наблюдается склонность к образованию камней в желчном пузыре, поэтому часто развиваются признаки обострения калькулезного холецистита, возникают приступы желчной колики, а при закупорке холедоха конкрементом — обтурационная желтуха. При микросфероцитарной гемолитической анемии во всех случаях увеличена селезенка, а у половины пациентов – еще и печень.
Кроме наследственной микросфероцитарной гемолитической анемии, у детей часто встречаются другие врожденные дисплазии: башенный череп, косоглазие, седловидная деформация носа, аномалии прикуса, готическое нёбо, полидактилия или брадидактилия и пр. Пациенты среднего и пожилого возраста страдают трофическими язвами голени, которые возникают в результате гемолиза эритроцитов в капиллярах конечностей и плохо поддаются лечению.
Энзимопенические гемолитические анемии связаны с недостатком определенных ферментов эритроцитов (чаще — Г-6-ФД, глутатион-зависимых ферментов, пируваткиназы и др). Гемолитическая анемия может впервые заявлять о себе после перенесенного интеркуррентного заболевания или приема медикаментов (салицилатов, сульфаниламидов, нитрофуранов). Обычно заболевание имеет ровное течение; типична «бледная желтуха», умеренная гепатоспленомегалия, сердечные шумы. В тяжелых случаях развивается ярко выраженная картина гемолитического криза (слабость, рвота, одышка, сердцебиение, коллаптоидное состояние). В связи с внутрисосудистым гемолизом эритроцитов и выделением гемосидерина с мочой последняя приобретает темный (иногда черный) цвет.
Особенностям клинического течения гемоглобинопатий — талассемии и серповидно-клеточной анемии посвящены самостоятельные обзоры.
Приобретенные гемолитические анемии
Среди различных вариантов приобретенных гемолитических анемий чаще других встречаются аутоиммунные анемии. Для них общим пусковым фактором выступает образование антител к антигенам собственных эритроцитов. Гемолиз эритроцитов может носить как внутрисосудистый, так и внутриклеточный характер.
Гемолитический криз при аутоиммунной анемии развивается остро и внезапно. Он протекает с лихорадкой, резкой слабостью, головокружением, сердцебиением, одышкой, болями в эпигастрии и пояснице. Иногда острым проявлениям предшествуют предвестники в виде субфебрилитета и артралгий. В период криза стремительно нарастает желтуха, не сопровождающаяся кожным зудом, увеличивается печень и селезенка.
При некоторых формах аутоиммунных гемолитических анемий больные плохо переносят холод; в условиях низких температур у них может развиваться синдром Рейно, крапивница, гемоглобинурия. Вследствие недостаточности кровообращения в мелких сосудах возможны осложнения в виде гангрены пальцев ног и рук.
Токсические гемолитические анемии протекают с прогрессирующей слабостью, болями в правом подреберье и поясничной области, рвотой, гемоглобинурией, высокой температурой тела. Со 2-3 суток присоединяется желтуха и билирубинемия; на 3-5 сутки возникает печеночная и почечная недостаточность, признаками которых служат гепатомегалия, ферментемия, азотемия, анурия.
Отдельные виды приобретенных гемолитических анемий рассмотрены в соответствующих статьях: «Гемоглобинурия» и «Тромбоцитопеническая пурпура», «Гемолитическая болезнь плода».
Диагностика гемолитических анемий
Определение формы гемолитической анемии на основе анализа причин, симптоматики и объективных данных относится к компетенции гематолога. При первичной беседе выясняется семейный анамнез, частота и тяжесть протекания гемолитических кризов. В процессе осмотра оценивается окраска кожных покровов, склер и видимых слизистых, производится пальпация живота для оценки величины печени и селезенки. Сплено- и гепатомегалия подтверждается при проведении УЗИ печени и селезенки.
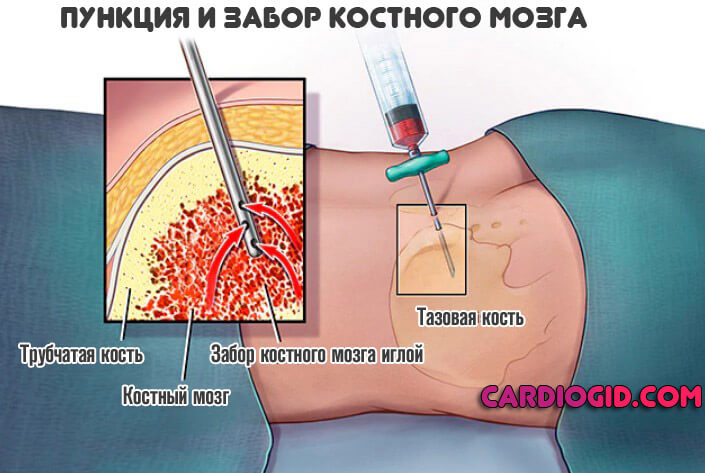
Изменения в гемограмме характеризуются нормо- или гипохромной анемией, лейкопенией, тромбоцитопенией, ретикулоцитозом, ускорением СОЭ. При аутоиммунных гемолитических анемиях большое диагностическое значение имеет положительная проба Кумбса. В биохимических пробах крови определяется гипербилирубинемия (увеличение фракции непрямого билирубина), увеличение активности лактатдегидрогеназы. Исследование мочи выявляет протеинурию, уробилинурию, гемосидеринурию, гемоглобинурию. В копрограмме повышено содержание стеркобилина. Исследование пунктата костного мозга обнаруживает гиперплазию эритроидного ростка.
В процессе дифференциальной диагностики исключаются гепатиты, цирроз печени, портальная гипертензия, гепатолиенальный синдром, гемобластозы.
Лечение гемолитических анемий
Различные формы гемолитической анемии имеют свои особенности и подходы к лечению. При всех формах приобретенной гемолитической анемии необходимо позаботиться об устранении влияния гемолизирующих факторов. Во время гемолитических кризов больным необходимы инфузии растворов, плазмы крови; витаминотерапия, по необходимости – гормоно- и антибиотикотерапия. При микросфероцитозе единственно эффективным методом, приводящим к 100 % прекращению гемолиза, является спленэктомия.
При аутоиммунной гемолитической анемии показана терапия глюкокортикоидными гормонами (преднизолоном), сокращающая или прекращающая гемолиз. В некоторых случаях требуемый эффект достигается назначением иммунодепрессантов (азатиоприна, 6-меркаптопурина, хлорамбуцила), противомалярийных препаратов (хлорохина). При резистентных к медикаментозной терапии формах аутоиммунной гемолитической анемии выполняется спленэктомия.
Лечение гемоглобинурии предполагает переливание отмытых эритроцитов, плазмозаменителей, назначение антикоагулянтов и антиагрегантов. Развитие токсической гемолитической анемии диктует необходимость проведения интенсивной терапии: дезинтоксикации, форсированного диуреза, гемодиализа, по показаниям – введение антидотов. При развитии почечной недостаточности прогноз неблагоприятен.
Гемолитическая анемия — это частный случай малокровия, при котором происходит двойственный процесс: с одной стороны наблюдается ускоренное разрушение красных кровяных телец, эритроцитов, а с другой увеличивается продукция этих клеток. Так организм пытается компенсировать недостаток.
Заболевание встречается довольно часто: на все население планеты приходится около 1% случаев. Если рассматривать прочие формы расстройства, то доля названного — порядка 10%.
Цифра неодинакова и зависит от расы, географических особенностей местности. Преимущественно страдают пациенты с белым цветом кожи, реже азиаты. Еще меньше вероятность у негроидов.
Лечение нужно начинать сразу же. Как правило, симптоматика специфичная, поэтому диагностика больших трудов не составляет. Имеет смысл госпитализировать человека в стационар.
Что же нужно знать о патологическом процессе?
Механизмы развития
В основе расстройства лежит группа факторов. Как правило, все месте и в одно время они не встречаются. Действует какой-либо провокатор. Если говорить подробнее.
Механическое нарушение целостности эритроцитов
Возникает при множестве заболеваний костного мозга, также селезенки. Бывают собственно патологии крови. Сюда можно отнести ДВС-синдром, воспалительно-инфекционные процессы. Особенно редкие, например, малярия.
Бывает механическое повреждение красных кровяных телец при воспалении селезенки, печени. Вариантов масса и выяснять, что к чему предстоит специалисту.
Интересно, что идентичные проблемы наблюдаются у тех, кто интенсивно занимается физическими нагрузками. Рискуют спортсмены, работники механического труда.
Токсическое поражение
Особенно опасны соединения ртути, мышьяка, свинца, тяжелых металлов и летучие пары ядов. При попадании в кровеносное русло, эти компоненты инициируют ускоренное разрушение эритроцитов.
Процесс, его скорость зависит от того, насколько много вещества попало в организм.
Рискуют работники вредных химических предприятий. Также прочие лица, контактирующие с опасными реагентами. Например, в лабораториях.
Распад эритроцитов без внешних причин
Обычно речь идет об аутоиммунных процессах. Воспалении, при котором нет инфекционного фактора. Организм атакует сам себя. Принимает здоровые ткани и клетки за чужеродных агентов и уничтожает их.
В этом случае эритроциты разрушаются под влиянием особых веществ, которые синтезирует иммунная система.
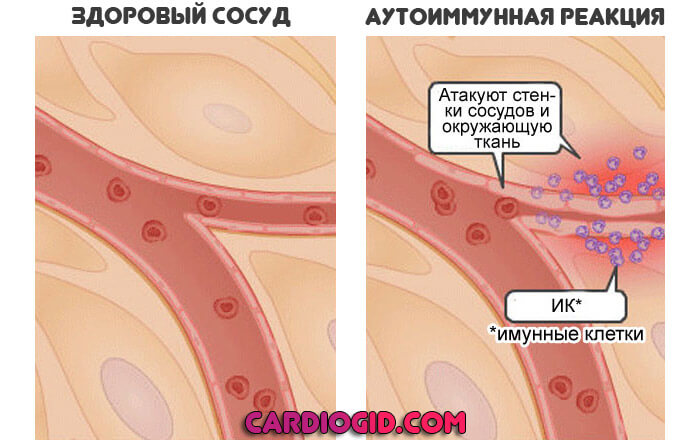
Лечить подобные патологические процессы непросто из-за двойственности эффекта. Угнетают защитные силы — растет риск инфекций. Оставляют все как есть — нарушается клеточное дыхание и питание.
Деструкция эритроцитов возможна не только при аутоиммунных процессах. Тяжелые, сложные инфекционные расстройства провоцируют примерно тот же эффект.
Опасными реагентами выступают токсины, которые вырабатывают бактерии. Или продукты распада клеток, при вирусном инфицировании.
Врачи оценивают эти механизмы в контексте причины болезни. Только потом можно делать выводы относительно состояния здоровья и методов терапии.
Классификация
Приобретенные формы нарушения подразделяют по характеру (этиологии).
- Механическая анемия. О ней и прочих видах уже было сказано. Развитие происходит в результате прямого физического повреждения красных кровяных телец. Встречается, в том числе при естественных причинах. Например, интенсивной физической нагрузке, повышенной температуре тела и прочих расстройствах.
- Аутоиммунная. Развивается, когда организм атакует сам себя.
- Токсические формы. При отравлении опасными химическими реагентами. В некоторых случаях таковыми выступают лекарства. Вопрос остается открытым, всегда нужно смотреть, что стало причиной патологии.
- Встречаются и более редкие формы. Повреждения мембран эритроцитов как типичный вариант. Обычно процесс временный. По крайней мере, если не затронуты ДНК структуры организма.
При этой форме расстройства поражается клеточная стенка, эритроциты становятся хрупкими. Подобное возможно при лучевой болезни, отравлениях. В любом случае, это отдельная форма нарушения.
Нередко виновником процесса становится сам организм. То есть красные тельца не испытывают влияния извне. Как правило, такие расстройства имеют наследственный характер.
Среди них выделяют группу болезней:
- Мембранопатии. Как следует из названия расстройства, развивается после физического повреждения клеточной стенки. Например, акантоцитоз. Когда в кровеносное русло выходят красные тельца с большим количеством побочных выростов, что хорошо заметно на картине крови.
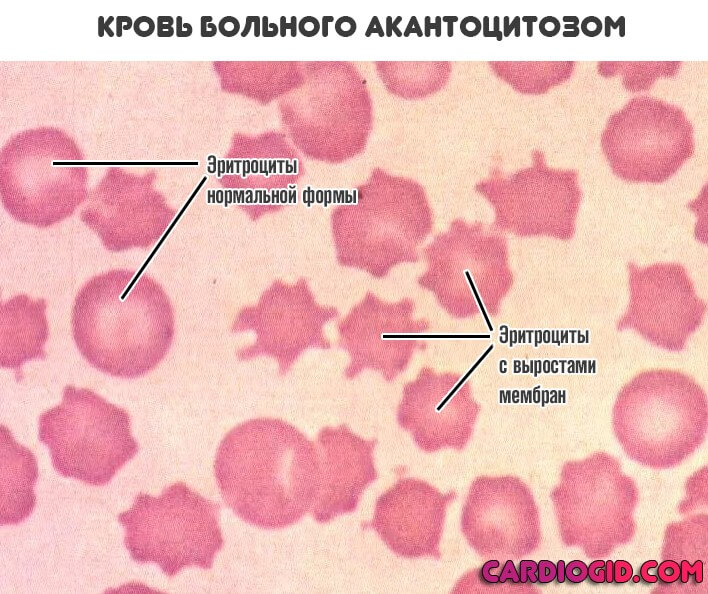
Это результат нестабильности мембраны. Цитоплазма без проблем растягивает ее структуры и придает причудливую форму. Понятно, что такие тельца работать не могут.
Есть и другие типы расстройства. Например, овалоцитоз, микросфероцитоз, болезнь Минковского-Шоффара. Полноценные синдромы.
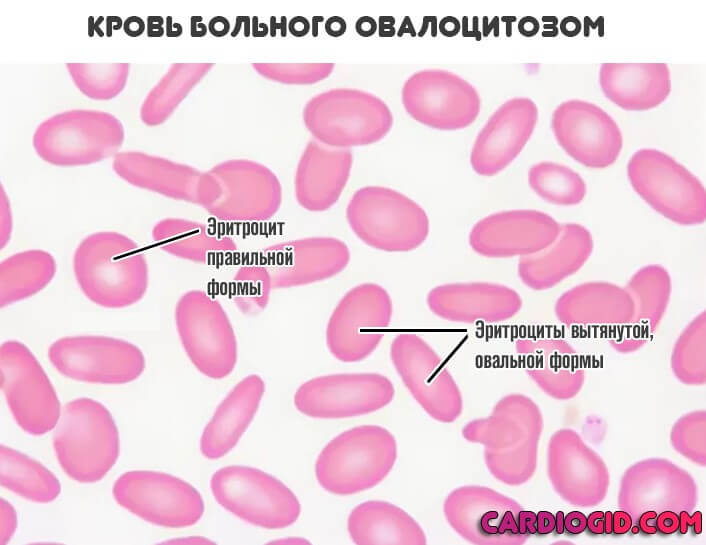
- Нарушения, связанные с недостатком гемоглобина. Или его избытком. Вариантов несколько. Эритроциты стремятся перенести больше вещества. Отсюда возможные аномальные трансформации. Частный случай — серповидноклеточная анемия. Но вероятны и прочие расстройства.
- Ферментопатии. Заболевания при которых нарушается нормальный синтез специфических катализаторов организма. Если ферментов недостаточно, обменные процессы замедляются, затем наступает фаза компенсации. Правда, мнимой. Поскольку эритроциты трансформируются и работать уже не могут. Это попытки восстановить клеточное дыхание.
Классификации мало что скажут самому пациенту. Расшифровывать и описывать процесс должны врачи. В этом случае — гематологи.
Симптомы приобретенной формы
Клиническая картина довольно специфична. Доктора могут распознать начало процесса.
Нужно отметить, что наследственные и приобретенные гемолитические анемии проявляются неодинаково.
Если говорить о вторичных нарушениях, которые взяли старт во взрослом или подростковом возрасте:
- Желтуха, как характерный симптом гемолитической анемии развивается спустя несколько суток от начала патологического процесса. Так происходит из-за транспортировки большого количества непрямого билирубина. Он перемещается в русло при разрушении красных кровяных телец. В зеленоватый оттенок окрашиваются кожа, склеры глаз, также меняется цвет мочи, кала.
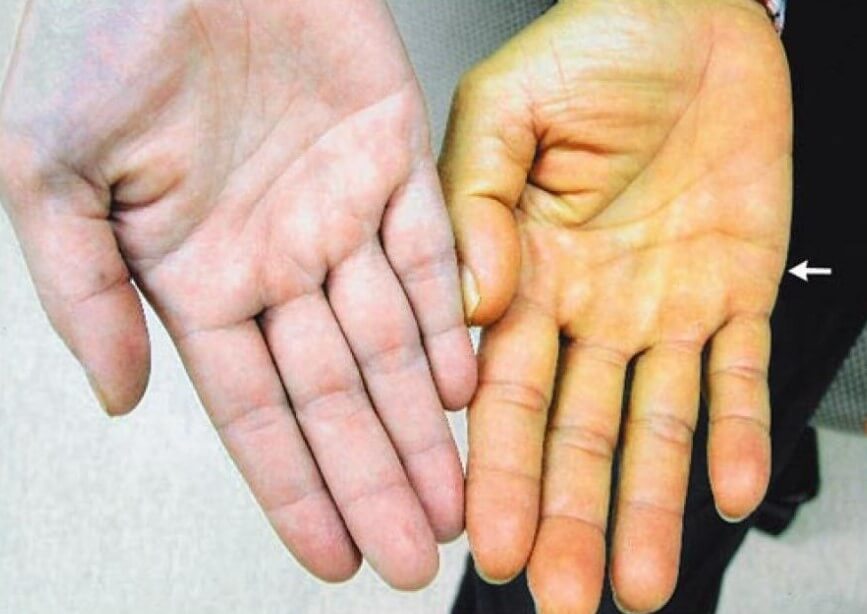
- Повышение температуры тела. Обычно субфебрилитет до 38 градусов Цельсия. Примечательно, что симптом в 20-30% случаев наблюдается и перед тем, как начинается гемолитическая анемия— это первые проявления. Если развивается криз, температура растет до 39 градусов и выше.
- Ощущение слабости, сонливости. До такой степени, что пациент не может нормально перемещаться. При остром состоянии симптом становится сильнее.
- Головокружение. Ощущение вращения мира перед глазами — не единственное проявление. Тошнота, рвота, проблемы с координацией. Также встречаются расстройства речи, интеллектуальной составляющей. Одним словом — неврологические симптомы. Очаговые и общие.
- Тахикардия. Увеличение частоты сердечных сокращений. Гемолитическая анемия влияет на все ткани, мышечный орган начинает работать активнее из-за недостаточного поступления кислорода. Так тело пытается компенсировать нарушение, правда смысла в этом мало.
С течением времени симптом сменяется обратным явлением — брадикардией. Далее возможна остановка сердца, инфаркт. Доводить до этого не следует.
- Одышка. Также непереносимость физических нагрузок. Пациент не может подняться на лестницу, не говоря о длительных прогулках в интенсивном темпе. Или о спортивных упражнениях.
- Скачки артериального давления. Не всегда.
- Боли в области печени. Правое подреберье. Также в пояснице. Дискомфорт в суставах возможен в предшествующее время. Пока болезнь еще не началась.
Внимание:
Если не начать лечение в ближайшие дни, возможна гангрена пальцев рук или ног.
Кровообращение нарушается, следовательно, на периферические сосуды сил у организма не остается.
Пациенты в остром состоянии плохо переносят холод. Из-за него мелкие капилляры, которые питают руки и ноги сужаются. Это приводит к дистрофии тканей и гангрене. Поэтому больным рекомендуется тепло одеваться и не подвергать себя низким температурам.
- Поздние проявления гемолитической анемии обусловлены почечной и печеночной недостаточностью. Сами эти патологические процессы дают массу опасных симптомов.
Задержка мочеиспускания, олигурия, когда мочи выходит менее 300 мл в сутки, нарушения мозговой деятельности. Также кровотечения и кома. В этом случае почти не миновать летального исхода. Поэтому медлить с лечением нельзя.
Все симптомы, так или иначе, обусловлены гипоксией органов, тканей. И собственно самим разрушением эритроцитов.
Признаки наследственной формы
Наследственные формы болезни проявляются не менее ярко. Клиническая картина появляется едва ли не с рождения человека.
Среди возможных симптомов:
- Механическая желтуха. Как и в описанном выше случае.
- Холецистит. Воспаление желчного пузыря. Встречается чуть не у половины пациентов. Также с течением времени вероятно образование камней в небольшом органе. Тогда не обойтись без операции.
- У 30-40% пациентов увеличивается печень. Это хорошо заметно на УЗИ. Больным даже в ремиссии нужно регулярно проходить ультразвуковое исследование. Не менее раза в полгода. По показаниям или если на то есть рекомендация врача — раз в 3 месяца или чаще.
- Гемолитические анемии вызывают рост селезенки. Доктора, как правило, выбирают выжидательную тактику. То есть смотрят как орган поведет себя дальше.
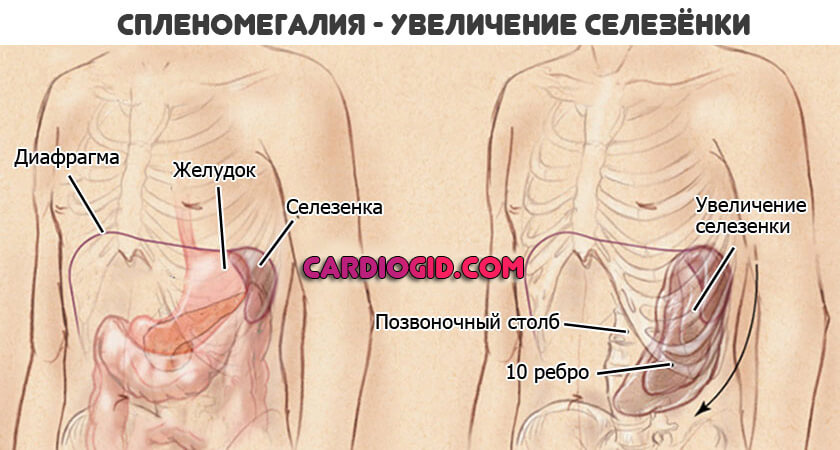
Отсутствие динамики рассматривают как плюс. Если же селезенка продолжает расти, несмотря на лечение, нужно ее удалять. Задача не столь сложная, но не стоит дожидаться разрыва органа. Поэтому так важно раньше обращаться к врачам.
- Изменение цвета мочи. Урина становится красноватой. Но примесей крови в ней нет. Также при запущенных формах, если наблюдается массивный распад эритроцитов, оттенок становится темным. Почти черным.
- Изменение цвета кала. На насыщенно коричневый. Это результат влияние пигмента-билирубина. Специфичный показатель.
Симптомы при гемолитической форме анемии характерны, потому у врачей не возникает сложностей в том, чтобы распознать болезнь. Достаточно базовых диагностических мероприятий.
Гемолитический синдром в 5-10% случаев провоцирует полноценное кризовое состояние. Во время такого эпизода растет температура, повышается давления. Возникают проблемы с сознанием, нарушения высшей нервной деятельности. Пациент может впасть в кому и погибнуть от проявлений, течения болезни.
Причины
Провокаторов много. Об общих виновниках уже было сказано. Если рассмотреть факторы подробнее.
- Инфекционные болезни. Мононуклеоз (поражение вирусом Эпштейна-Барр) и пр. Особенно опасны стрептококки. Некоторые штаммы называются гемолитическими, что вполне справедливо.
Продукты жизнедеятельности пиогенной флоры разрушают красные кровяные тельца. Чем интенсивнее болезнь, тем хуже. Эритроциты распадаются быстрее и в больших количествах.
- Аутоиммунные отклонения. От системной красной волчанки и до язвенного колита. В этом случае кровяные тельца «попадают под раздачу» случайно. В результате гиперсенсибилизации организма, повышения его чувствительности, иммунитет неадекватно реагирует на все внешние и внутренние раздражители.
- Механические повреждения эритроцитов.
- Отравления токсинами. Солями тяжелых металлов и прочих веществ. Парами ртути. Также возможны лекарственные формы нарушения.
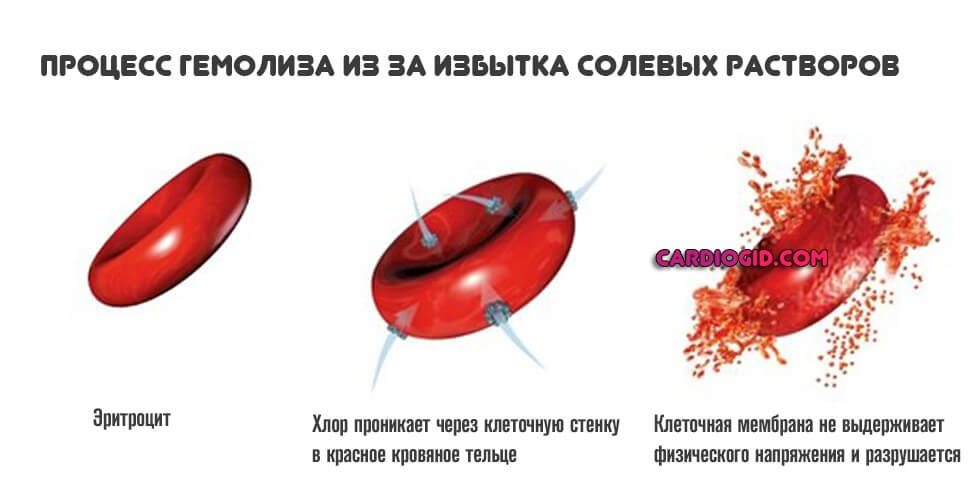
Причины внутриклеточного гемолиза, как и прочих видов нужно выявлять в условиях стационара. Чтобы не терять драгоценного времени.
Диагностика
Обследованием занимаются гематологи.
- На начальной стадии доктор собирает анамнез, выслушивает и систематизирует жалобы пациента. Определяет, что предпринять дальше. Это важнейший этап.
- Далее проводят общий анализ крови. В протоколе обнаруживают группу отклонений. Рост скорости оседания эритроцитов (СОЭ), изменение оттенка жидкой соединительной ткани, возможны нарушения показателей лейкоцитов. Если есть инфекционный процесс.
- Биохимия венозной крови позволяет исследовать уровни АЛТ, АСТ (печеночные значения), заподозрить расстройства обмена веществ.
- Аутоиммунные тесты. Проба Кумбса. Показывает выработку антител, которые опасны для красных кровяных телец.
- УЗИ печени и селезенки. При гемолитической анемии, особенно застарелой органы растут в объемах. Это опасно, поскольку возможны разрывы тканей, массивные кровотечения. Нужно действовать быстрее.
- Если причины в костном мозге, проводят пункцию. Образец ткани отправляют в лабораторию.

Диагностика довольно простая. Но от этого не становится проще, поскольку нужна комплексная коррекция.
Лечение
Терапия стационарная. Только так врачи могут наблюдать за пациентом и вовремя реагировать на изменения. Лечение гемолитической анемии в основном медикаментозное.
Какие препараты используют:
- Витамины. Для поддержания организма, восстановления его функций, быстрого созревания эритроцитов.
- Антибиотики. По потребности. Если на то есть необходимость. Подбирают средства широкого спектра действия. Цефалоспорины, в исключительных случаях — фторхинолоны.
- При аутоиммунной форме патологического процесса нужно остановить гемолиз. Используют глюкокортикоиды. Вроде Преднизолона и аналогичных средств. Но короткими курсами. Длительно принимать их нельзя.
- Аутоиммунные разновидности болезни также требуют приема иммунодепрессантов. Мелкими курсами, как и в случае со стероидами.
Во время основного лечения состояние пациента мониторят постоянно. Иначе можно пропустить осложнения.
В рамках консервативной терапии также показаны:
- Переливание крови и эритроцитарной массы. Регулярно. По потребности.
- Введение инфузионных растворов. Глюкозы. Сульфата магния или хлорида натрия.
При неэффективности терапии не обойтись без операции. Показана спленэктомия. То есть удаление селезенки. При некоторых формах патологии, например наследственных синдромах, это 100% метод излечения. Других вариантов нет.
Нарушения связывания гемоглобина устраняют с помощью заменителей плазмы. По потребности назначают антиагреганты. Средства, которые разжижают кровь. Чтобы предотвратить образование тромбов.
Каждый тип анемии лечится по-своему. В любом случае, нужно устранить внутриклеточный гемолиз, влияние внешних факторов. Задача не из простых. На восстановление нужно до нескольких месяцев плотной работы.
Прогноз
Примерно в 60% случаев наступает полное выздоровление. В остальном прогноз зависит от формы патологического процесса, его давности и тяжести.
Еще в 25% случаев удается добиться качественной ремиссии. Если прекратить лечение, возможен рецидив. В 15% ситуаций наблюдаются резистентные формы. Они тоже устранимы, важно набраться терпения.
В действительности заболевание опасно, только если его не лечить.
Последствия
Особо большую угрозу представляют:
- Печеночная недостаточность.
- Декомпенсированная дисфункция почек.
- Гемолитический криз.
- Инфаркт. Растет вероятность неотложного состояния.
- Гангрена пальцев рук и ног.
Это лишь часть возможных проблем.
Гемолитические анемии — это расстройства обусловленные ускоренным разрушением эритроцитов. От всех форм болезни на их долю приходится свыше 10%, согласно статистике.
Если пройти качественное лечение, есть шансы избавиться от патологии. Раз и навсегда. Главное не медлить и обращаться к специалисту.
