Гемолитическая анемия у ребенка 6 лет
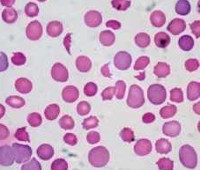

Гемолитические анемии у детей – это группа разных по патогенезу заболеваний, главным признаком которых является уменьшение продолжительности жизни эритроцитов, развитие их гемолиза. Клиническая картина имеет общие симптомы: возникновение желтухи, спленомегалии, реже гепатомегалии, тёмное окрашивание мочи. Для лабораторных исследований характерно снижение гемоглобина, ретикулоцитоз, повышение уровня билирубина (в основном за счет непрямой фракции), повышение ЛДГ, уробилиногена мочи. Метод лечения зависит от этиологии анемии: возможна медикаментозная терапия, проведение гемотрансфузий, спленэктомия при гиперспленизме.
Общие сведения
Гемолитические анемии – это эритроцитопатии, при которых имеет место стойкое или массированное преобладание разрушения эритроцитов над их образованием. Среди всех анемий у детей встречаются в 11,5% случаев, в 5,3% ‒ от общего числа заболеваний крови. В числе больных незначительно преобладают лица мужского пола. Чаще диагностируются наследственные формы (76,6%) и особенно – наследственная сфероцитарная гемолитическая анемия (56,4%). Некоторые формы связывают с этнической принадлежностью: талассемия характерна для азиатов, жителей Кавказский республик, побережья Средиземного моря; серповидноклеточная анемия – для лиц негроидной расы, дефицит Г-6-ФД – для представителей еврейской национальности. Гемолитическая болезнь плода на территории РФ встречается у 0,6% новорожденных.

Гемолитическая анемия у детей
Причины
Этиология у наследственных и приобретенных гемолитических анемий различна. При наследственных анемиях патологии в строении эритроцитов запрограммированы на генетическом уровне: известно 16 вариантов с аутосомно-доминантным типом наследования, 29 – с рецессивным, 7 разновидностей – с Х-сцепленным. Все причины, которые приводят к гемолизу, разделяются на внеклеточные и внутриклеточные.
Внеклеточные причины типичны для анемий приобретенного характера. В этом случае эритроциты дефектов не имеют, а разрушаются под воздействием внешних факторов: ретикулоэндотелиальной гиперактивности (гиперспленизм), механических и химических нарушений целостности эритроцитов, иммунологических отклонений (под воздействием антител), паразитарной инвазии, витаминодефицита, некоторых инфекций. Внутриклеточные причины гемолиза – это нарушение структуры и функций эритроцитов, такие как дефекты эритроцитарного метаболизма, строения гемоглобина, мембран клеток.
Патогенез
В патогенезе наследственных гемолитические анемии главную роль играет внесосудистый гемолиз – разрушение эритроцитов происходит в клетках ретикулоэндотелиальной системы. Высвобождаемый гем распадается до несвязанного билирубина. В печени такое количество билирубина не может полностью связаться с глюкуроновой кислотой, развивается гипербилирубинемия. Клинически проявляется нарастанием желтухи, формированием у детей в раннем возрасте камней желчного пузыря, содержащих билирубинат кальция. В кишечнике билирубин метаболизируется в уробилин, избыток которого окрашивает мочу в темный цвет. Гиперактивность селезенки приводит к увеличению ее размеров с развитием гиперспленизма.
Внутрисосудистый гемолиз возникает при приобретенных гемолитических анемиях. Происходит распад эритроцитов в кровотоке, высвободившееся количество гемоглобина не связывается полностью с гаптоглобином в плазме, вследствие чего развивается гемоглобинурия. Избыток гемосидерина, который образуется в селезенке, почках, печени, способствует развитию гемосидероза данных органов и нарушению их функции. Компенсаторное усиление эритропоэза вызывает ретикулоцитоз. Гиперплазия костного мозга ведет к деформации черепа и скелета у детей.
Классификация
Общепринятая классификация гемолитических анемии у детей предложена Идельсоном Л.И. в 1975 году. Согласно ей выделяются две основные группы: наследственные и приобретенные, в каждой из которых обозначаются этиопатогенетические формы. Наследственные анемии классифицируются по локализации генетической аномалии, которая приводит к неполноценности эритроцитов. К ним относятся:
- Мембранопатии. Гемолитические анемии связаны с дефектами белковых и липидных комплексов мембран эритроцитов: врожденная эритропоэтическая порфирия, наследственные эллиптоцитоз и сфероцитоз – болезнь Минковского-Шоффара.
- Ферментопатии. Гемолиз обусловлен дефицитом эритроцитарных ферментов, которые обеспечивают пентозо-фосфатный цикл, гликолиз, синтез АТФ и порфиринов, обмен нуклеотидов и глютатиона.
- Гемоглобинопатии. Патологические состояния, вызванные структурными нарушениями гемоглобина и изменением синтеза его цепей: талассемия, серповидноклеточная анемия, эритропорфирия.
Приобретенные гемолитические анемии связаны с влиянием различных факторов, которые способствуют гемолизу в сосудистом русле и в органах ретикулоэндотелиальной системы. Среди них выделяют:
- Иммунные формы. Причиной гибели эритроцитов является выработка к ним антител. При изоиммунном варианте в организм проникают антиэритроцитарные антитела (гемолитическая болезнь новорожденных) или попадают красные кровяные клетки, к которым у больного есть сенсибилизация (посттрансфузионные анемии). Для гетероиммунных форм характерна фиксация на эритроцитах медикаментозных препаратов (пенициллины, сульфаниламиды, хинидин) или вирусов, что делает их антигеном. Аутоиммунные анемии вызваны образованием антител к собственным нормальным эритроцитам при онкологических заболеваниях, лимфолейкозе, миеломной болезни, системной красной волчанке, а также выработкой тепловых и холодовых антител.
- Механические формы. Гемолиз вызван механическим разрушением эритроцитов. Прямое повреждение возможно искусственными сердечными клапанами, паразитарной инвазией (малярийный плазмодий, токсоплазма), бактериальными токсинами (β-гемолитический стрептококк, менингококк), ядами змей, насекомых. При маршевой гемоглобинурии и анемии спортсменов после длительной интенсивной нагрузки гемолиз происходит в капиллярах нижних конечностей. Гиперспленизм является причиной разрушения нормальных эритроцитов в селезенке.
Симптомы
Клиническая картина, развивающаяся при разных типах гемолиза, имеет общие черты. Для приобретенных гемолитических анемий характерно острое нарастание симптоматики. Большинство наследственных анемий протекает хронически с периодическими гемолитическими кризами. Для развития криза необходимо воздействие триггера: переохлаждения, употребления токсичных препаратов, инфекционного заболевания. Первыми симптомами являются общая слабость, лихорадка, диспепсические расстройства, головная боль. В дальнейшем нарастают признаки билирубиновой интоксикации: иктеричность слизистых оболочек и желтушность кожи; появляются тяжесть, дискомфорт в верхних отделах живота из-за гепато- и спленомегалии, потемнение мочи – от розового до почти черного цвета. На фоне анемизации нарастает бледность с восковидным оттенком, появляются ощущения сердцебиения и перебоев в работе сердца. В тяжелых случаях развивается олигурия (уменьшение количества выделяемой мочи) и анурия, вплоть до шока.
Для наследственных форм характерно выявление стигм дизэмбриогенеза: челюстных и зубных деформаций, гиперхромии радужки, «башенного» черепа, западения переносицы, «готического» нёба; в анамнезе есть указания на гемолитические состояния у родственников, отягощена наследственность по желчнокаменной болезни. Клиническая картина изоиммунных анемий при конфликте «мать-плод» зависит от причины конфликта (резус-фактор, группа крови и другие). Высокий титр антител и их непосредственное влияние на плод на 20-29 неделе гестации приводят к водянке плода, попадание к плоду антител антенатально (после 29 недели) или в момент родов – к развитию гемолитической болезни.
Осложнения
При разных гемолитических анемиях возможны типичные только для них осложнения. Новорожденные с тяжелой гипербилирубинемией, вызванной наследственными формами, угрожаемы по развитию ядерной желтухи. К трем-четырем годам есть риск возникновения холестаза, хронического гепатита, цирроза печени. Большое количество гемотрансфузий у лиц с тяжелым течением способствует гемосидерозу селезенки, костного мозга, печени. Инфицирование парвовирусом В19 больных талассемией, серповидно-клеточной анемией ведет к фатальным последствиям – развитию арегенераторного криза. Для всех гемолитических состояний грозными осложнениями являются диссеминированное внутрисосудистое свертывание, острая сердечная и почечная недостаточность, анемическая кома.
Диагностика
Диагностика гемолитических анемий в педиатрии имеет некоторые особенности. После 12 месяцев в крови ребенка исчезают черты, характерные для неонатального типа кроветворения: макроцитоз, фетальный гемоглобин, пониженная минимальная осмотическая стойкость эритроцитов, нестабильность уровня ретикулоцитов. Поэтому точное типирование гемолитической анемии возможно только после этого возраста. В диагностике принимают участие педиатр и детский гематолог. В план обследования должны быть включены:
- Сбор анамнеза и общий осмотр. Выясняется этническая принадлежность, наличие у родственников гемолитических анемий, желчнокаменной болезни, история беременности и родов матери, группа крови, резус-фактор родителей. Педиатр осматривает ребенка на предмет выявления желтухи, типичной бледности, стигм дизэмбриогенеза; проводит пальпацию живота для выявления гепато-, спленомегалии, аускультацию сердца с целью выслушивания систолического шума на верхушке сердца, учащения сердцебиения.
- Клинические анализы. Общий анализ крови проводится с определением морфологии эритроцитов, лейкоцитов и тромбоцитов. При исследовании выявляются снижение гемоглобина, атипичные формы эритроцитов (при мембранопатиях и гемоглобинопатиях), наличие ретикулоцитов (как признака напряжения эритропоэза), тельца Гейнца-Эрлиха (при дефиците Г6ФД), повышение СОЭ. В общем анализе мочи отмечается повышение уробилина, гемоглобинурия.
- Биохимия крови. Для биохимического анализа типичны гипербилирубинемия, повышение ЛДГ, при внутрисосудистом гемолизе – гипергемоглобинемия, гипогаптоглобинемия. Прямая проба Кумбса (прямой антиглобулиновый тест) положительна при наличии аутоантител к поверхности эритроцитов, характерных для иммунных гемолитических анемий. Но при массивном гемолизе, а также при холодовых и гемолизиновых формах АИГА, вызванных IgА или IgM- аутоантителами, проба может быть отрицательной.
- Инструментальные методы. УЗИ либо КТ органов брюшной полости с высокой точностью определяют увеличения размер печени, селезенки, их структуру, состояние желчевыводящей системы. Трепанобиопсия костного мозга проводится с целью определения типа эритропоэза (нормо-, мегало- или сидеробластный), а также исключения патологии со стороны костного мозга (апластическая анемия, лейкоз, метастатическое поражение при злокачественных образованиях).
Специфические методы исследования. Определение длительности жизни эритроцитов может проводиться методами дифференциальной агглютинации, продукции угарного газа, проточной цитометрией (клеточное биотинилирование и др.), прямыми радиоизотопическими исследованиями. Генетические исследования и определение мутаций уточняют причины наследственного гемолиза.
Лечение
Лечение гемолитической анемии проводится в стационарных условиях, под наблюдением педиатра, гематолога, при переливаниях крови – трансфузиолога. Лечебный подход зависит от тяжести состояния пациента, периода заболевания (гемолитический криз или ремиссия), причины возникновения гемолиза. Методы терапии можно объединить в следующие группы:
- Медикаментозная терапия. Назначается как этиотропно, так и симптоматически. При увеличении селезенки и гепатомегалии применяют глюкокортикоидные гормоны. Аутоиммунные анемии требуют назначения цитостатиков, эритропоэтина. При дефиците фолатов назначают цианокобаламин и фолиевую кислоту. Гемолитический криз требует инфузионной терапии, снятия симптомов интоксикации. Для выведения избытка железа больным проводятся курсы хелаторной терапии (десферал). Во многих случаях с профилактической целью используются желчегонные средства.
- Гемотрансфузии. Переливание компонентов крови проводят в стационарных условиях при выраженной анемии по жизненным показаниям. Трансфузия эритроцитарной массы осуществляется строго по индивидуальному подбору, предпочтительно использовать отмытые и размороженные эритроциты. Длительная гемотрансфузионная терапия может осложниться избыточным отложением железа в тканях.
- Хирургическое лечение. Спленэктомия – хирургическое удаление селезенки – используется при спленомегалии, если лекарственная терапия не имеет эффекта. Метод особенно эффективен при гиперспленизме, когда секвестрация эритроцитов происходит в селезенке. При гемолитических анемиях часто развивается холелитиаз, который требует оперативного удаления желчного пузыря (холецистэктомии) или экстракции конкремента из желчных путей.
Прогноз и профилактика
Прогноз при гемолитических анемиях у детей зависит от этиологического фактора. Приобретенные формы и большинство наследственных имеют благоприятный исход при своевременно начатом лечении и соблюдении мер профилактики. В качестве системы питания используется диета №5 по Певзнеру, предназначенная для снижения нагрузки на билиарный тракт. Необходим охранительный режим: избегание перегрева и переохлаждений; исключение контактов с инфекционными больными; ознакомление со списком препаратов и веществ, которые могут вызвать гемолиз (хинин, сульфаниламиды, левомицетин, аспирин, нитрофураны и прочие); определение показаний и строгих противопоказаний к вакцинации (при дефиците глюкозо-6фосватдегидрогеназы, аутоиммунных анемиях иммунизация запрещена, при сфероцитозе – рекомендована).
Источник
Анемия у детей – гематологический синдром, характеризующийся снижением концентрации гемоглобина и количества эритроцитов в единице объема крови. При различных формах анемии у детей отмечаются общая слабость, быстрая утомляемость, бледность кожи и слизистых, головокружение, сердцебиение. Анемия у детей диагностируется по клиническим и лабораторным данным (общий анализ крови, определение билирубина, сывороточного железа, общей железосвязывающей способности сыворотки, исследование пунктата костного мозга и т. д.). Общие принципы лечения анемии у детей включают организацию рационального питания, своевременное введение прикормов, витаминотерапию, прием препаратов железа, ФТЛ (гимнастика, массаж, УФО), по показаниям – проведение гемотрансфузий.
Общие сведения
Анемия у детей (малокровие) – патологическое состояние, сопровождающееся снижением уровня гемоглобина и эритроцитов в крови ребенка. Анемия у детей – чрезвычайно распространенное заболевание в педиатрии. Около 40% случаев анемии диагностируется у детей в возрасте до 3-х лет; 30% – в пубертатном периоде; остальные – в различные возрастные периоды развития ребенка.
Частое возникновение анемии у детей обусловлено их интенсивным ростом, активностью процесса эритропоэза, прогрессивным увеличением числа форменных элементов и ОЦК. Вместе с тем, аппарат кроветворения у детей функционально незрел и весьма уязвим перед лицом различных воздействий. Нормальное протекание кроветворения у детей требует большого количества железа, белка, витаминов и микроэлементов, поэтому любые погрешности вскармливания, инфекции, токсические воздействия на костный мозг способны вызвать развитие анемии у ребенка. Особенно чувствительными в этом плане оказываются дети второго полугодия жизни, у которых истощены неонатальные резервы железа. Длительно существующая анемия у детей сопровождается развитием гипоксии, глубокими тканевыми и органными изменениями. Дети с анемией отстают в физическом и умственном развитии от здоровых сверстников, чаще страдают интеркуррентными заболеваниями, склонны к развитию хронических патологических процессов и различного рода осложнений.

Анемия у детей
Причины анемии у детей
Факторы, способствующие развитию анемии у детей, делятся на антенатальные, интранатальные и постнатальные.
Антенатальные факторы действуют в течение внутриутробного развития. Для нормального протекания процессов кроветворения у ребенка за период беременности его организм должен получить от матери и накопить достаточное количество железа (около 300 мг). Наиболее интенсивная передача железа от беременной и его депонирование у плода происходит на 28—32 неделях гестации. Нарушение нормального течения беременности в этот период (гестоз, фетоплацентарная недостаточность, угроза самопроизвольного прерывания беременности, преждевременная отслойка плаценты, кровотечение, инфекционные заболевания матери, обострение хронических процессов) приводит к нарушению обмена железом и его недостаточному накоплению в организме ребенка.
Анемия у детей возникает в том случае, если женщина также страдала анемией при беременности. Преждевременные роды приводят к тому, что анемия выявляется у всех недоношенных детей с рождения или приблизительно с 3-го месяца жизни. Развитию анемии у новорожденных детей способствует многоплодная беременность.
Интранатальные факторы анемии у детей связаны, главным образом, с кровопотерей во время родов. Кровопотеря возможна в случае преждевременной отслойки плаценты в период родов, ранней или поздней перевязки пуповины, истечения крови из пуповинного остатка при его ненадлежащей обработке, применения травмирующих акушерских пособий.
Постнатальные факторы анемии у детей включаются после рождения и могут быть эндогенными или экзогенными. Причинами эндогенной анемии у детей могут служить повреждение эритроцитов вследствие гемолитической болезни новорожденных, аномалии синтеза гемоглобина, первичная конституциональная недостаточность костного мозга.
Экзогенные анемии у детей наиболее часто обусловлены алиментарными причинами. В данном случае анемия развивается преимущественно у детей первого года жизни, находящихся на однообразном молочном вскармливании. Анемия у детей раннего возраста может возникать при недостаточном содержании железа в грудном молоке; раннем и необоснованном переводе ребенка на искусственное или смешанное вскармливание; использовании неадаптированных смесей, коровьего или козьего молока для кормления; позднем введении в рацион ребенка прикормов. В более высоком поступлении железа в организм нуждаются недоношенные дети и дети, рожденные с повышенной массой тела. Поэтому несоответствие между поступлением и расходом железа также может послужить причиной анемии у детей первого года жизни.
Анемии у детей могут возникать вследствие регулярных кровопотерь: при частных носовых кровотечениях, болезнях крови (гемофилии, болезни Виллебранда), меноррагии, желудочно-кишечных кровотечениях, после оперативных вмешательств. У детей с пищевыми аллергиями, экссудативным диатезом, нейродермитом отмечается повышенная потеря железа через эпителий кожных покровов, поэтому такие дети составляют группу риска по развитию железодефицитной анемии.
Кроме потери железа, к развитию анемии у детей может приводить нарушение его всасывания и обмена. Такие расстройства обычно встречаются при синдроме мальабсорбции (гипотрофии, рахите, лактазной недостаточности, целиакии, кишечной форме муковисцидоза и др.) Анемия у детей может являться следствием любого инфекционного или хронического соматического заболевания (туберкулеза, бактериального эндокардита, бронхоэктатической болезни, пиелонефрита и др.), лейкозов, микозов, глистной инвазии, коллагенозов (СКВ, ревматоидного артрита и др.).
В развитии анемии у детей определенное значение имеет дефицит витаминов группы B, микроэлементов (магния, меди, кобальта), неблагоприятные гигиенические условия, истощение запасов эндогенного железа, наступающее у грудного ребенка к 5-6 мес.
Классификация анемии у детей
В соответствии с этиопатогенезом выделяют следующие группы анемий:
I. Постгеморрагические анемии у детей, обусловленные с острой или хронической кровопотерей.
II. Анемии у детей, обусловленные нарушением гемопоэза:
- железодифицитные (гипохромные)
- наследственные и приобретенные железонасыщенные (сидероахрестические – связаны с дефектами синтеза порфиринов)
- мегалобластные (В12–дефицитные и фолиеводефицитные)
- наследственные и приобретенные дизэритропоэтические
- наследственные и приобретенные гипопластические и апластические (связаны с угнетением кроветворения)
III. Наследственные и приобретенные гемолитические анемии у детей, обусловленные повышенным разрушением эритроцитов и преобладанием процесса кроворазрушения над процессом кровообразования (мембранопатии, ферментопатии, гемоглобинопатии, аутоиммунные анемии, гемолитическая болезнь новорожденных и др.).
Симптомы анемии у детей
Норма гемоглобина крови у детей до 6 лет составляет 125–135 г/л; об анемии у ребенка говорят в том случае, если этот показатель опускается ниже 110 г/л (у детей до 5 лет) и ниже 120 г/л (у детей старше 5 лет).
Видимые изменения при анемии у детей наблюдаются со стороны кожи и ее придатков: кожные покровы становятся бледными, сухими, шелушащимися; ногти деформируются и становятся ломкими; волосы теряют здоровый блеск. Характерным признаком анемии у детей является симптом Филатова – бледность мочек ушей при осмотре в проходящем свете. При тяжелых формах анемии у детей появляются трещины на ладонях и подошвах, в уголках рта; развивается афтозный стоматит, глоссит. Дети с анемией ослаблены, астеничны, часто болеют ОРВИ, бронхитами и пневмониями, острыми кишечными инфекциями.
Со стороны нервной системы, испытывающей гипоксию, отмечается вялость, плаксивость, быстрая истощаемость, головокружения, поверхностный сон, энурез. Выявляется снижение мышечного тонуса, ребенок плохо переносит физические нагрузки, быстро утомляется. У детей первого года жизни отмечается гипотрофия, происходит регресс психомоторного развития.
При анемии у детей выявляются нарушения функции сердечно-сосудистой системы в виде артериальной гипотонии, ортостатических коллапсов, обмороков, тахикардии, систолического шума.
Со стороны пищеварительной системы у детей с анемией наблюдаются частые срыгивания и рвота после кормления, метеоризм, диарея или запоры, пониженный аппетит, возможно увеличение селезенки и печени.
Диагностика анемии у детей
Основу диагностики анемии у детей составляют лабораторные исследования. В общем анализе крови при анемии у детей выявляется снижение гемоглобина (Hb менее 120-110 г/л), снижение Er (12/л), снижение ЦП пункции и исследования костного мозга.
В процессе диагностики определяется форма и степень тяжести анемии у детей. Последняя оценивается по содержанию эритроцитов и гемоглобина:
- анемия легкой степени – Hb 110-90 г/л, Er – до 3,5х1012/л;
- анемия средней степени – Hb 90-70 г/л, Er – до 2,5х1012/л;
- анемия тяжелой степени – Hb менее 70г/л, Er – менее 2,5х1012/л.
По показаниям дети с анемией могут нуждаться в консультациях узких специалистов (детского гастроэнтеролога, детского ревматолога, детского нефролога, детского гинеколога и др.), обследовании ЖКТ (ЭГДС, УЗИ брюшной полости) и почек (УЗИ почек).
Лечение анемии у детей
При анемии у детей требуется организация правильного режима дня и сбалансированного питания ребенка, проведение лекарственной терапии и общеукрепляющих мероприятий. Детям рекомендуется достаточное пребывание на свежем воздухе, дополнительный сон; назначается гимнастика и массаж, УФО.
Детям с анемией, находящимся на грудном вскармливании, следует своевременно вводить прикормы (соки, яичный желток, овощи, мясное пюре). Одновременно необходимо скорректировать рацион кормящей женщины, добавить прием поливитаминов и препаратов железа. Детям, получающим искусственное вскармливание, назначаются адаптированные молочные смеси, обогащенные железом. Диета детей старшего возраста должна содержать печень, говядину, бобовые, зелень, морепродукты, фруктовые и овощные соки.
Медикаментозная терапия анемии у детей включает назначение препаратов железа и поливитаминных препаратов до полной нормализации клинико-лабораторных показателей (в среднем 6-10 недель). В тяжелых случаях может потребоваться проведение гемотрансфузии.
Прогноз и профилактика
Прогноз железодефицитных анемий у детей обычно благоприятный. При своевременной диагностике, правильной организации питания, лечении анемии и сопутствующих заболеваний наступает полное выздоровление. Тяжелая анемия у детей может явиться основанием для переноса сроков вакцинации.
Антенатальный этап профилактики анемии у детей включает полноценное питание беременной, достаточное пребывание на свежем воздухе, прием минерально-витаминных комплексов, содержащих железо. Постнатальное предупреждение анемии у детей сводится к естественному вскармливанию, введению прикормов в рекомендуемые сроки, профилактике заболеваний раннего возраста, организации хорошего ухода и оптимального режима для ребенка, проведению превентивных лечебно-профилактических курсов в группах риска.
Источник
