Какая норма фракции выброса крови
© Автор: Сазыкина Оксана Юрьевна, кардиолог, специально для СосудИнфо.ру (об авторах)
Что такое фракция выброса и зачем ее нужно оценивать?
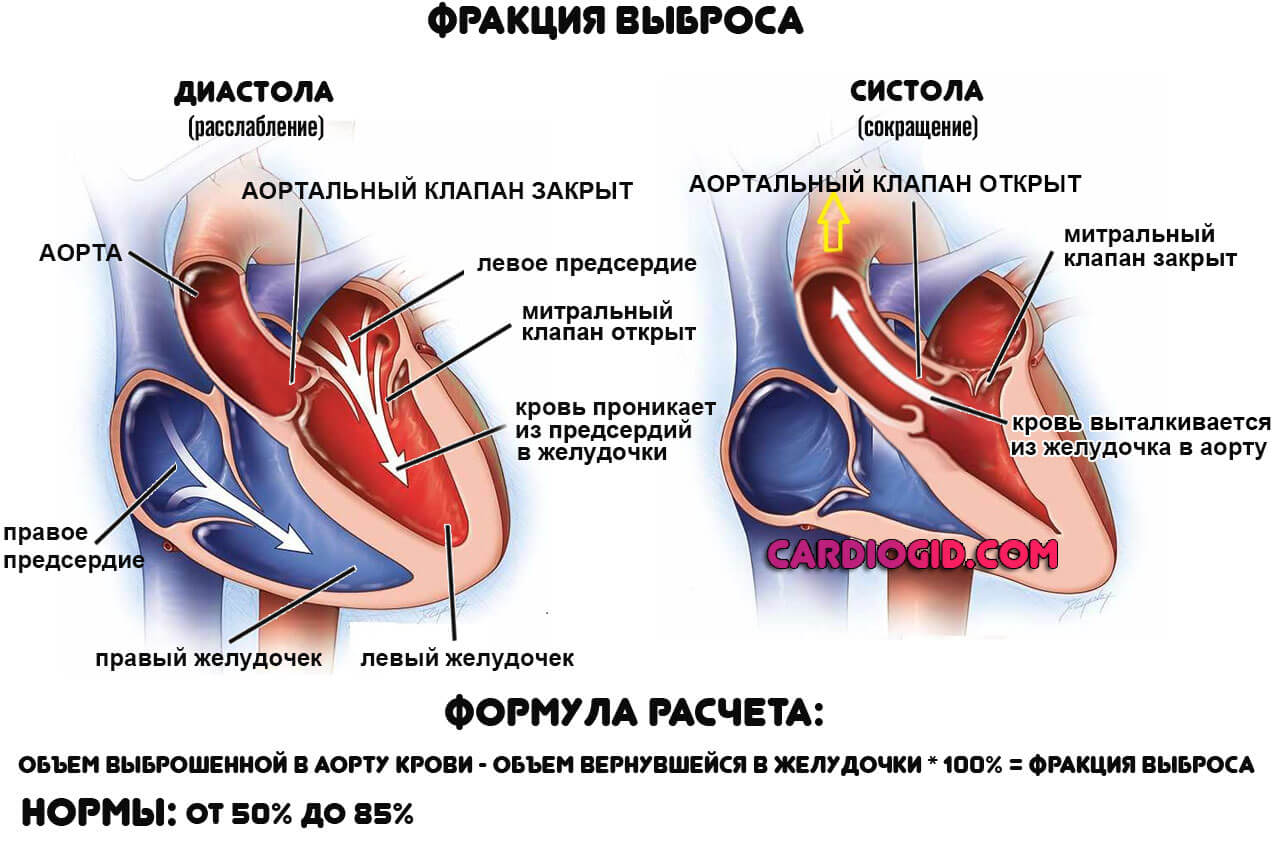
Фракция выброса сердца (ФВ) – это показатель, отражающий объем крови, выталкиваемой левым желудочком (ЛЖ) в момент его сокращения (систолы) в просвет аорты. Рассчитывается ФВ исходя из соотношения объема крови, выбрасываемой в аорту, к объему крови, находящейся в левом желудочке в момент его расслабления (диастолы). То есть когда желудочек расслаблен, он вмещает в себя кровь из левого предсердия (конечный диастолический объем – КДО), а затем, сокращаясь, он выталкивает часть крови в просвет аорты. Вот эта часть крови и является фракцией выброса, выраженной в процентах.
Фракция выброса крови является величиной, которую технически просто рассчитать, и которая обладает достаточно высокой информативностью относительно сократительной способности миокарда. От этой величины во многом зависит необходимость назначения сердечных препаратов, а также определяется прогноз для пациентов с сердечно-сосудистой недостаточностью.
Чем ближе к нормальным значениям фракция выброса ЛЖ у пациента, тем лучше сокращается его сердце и благоприятнее прогноз для жизни и здоровья. Если фракция выброса намного ниже нормы, значит, сердце не может нормально сокращаться и обеспечивать кровью весь организм, и в таком случае сердечную мышцу следует поддерживать с помощью лекарственных средств.
Как рассчитывают фракцию выброса?
Данный показатель может быть рассчитан по формуле Тейхольца или Симпсона. Расчет осуществляется с помощью программы, автоматически вычисляющей результат в зависимости от конечных систолического и диастолического объема левого желудочка, а также его размеров.
Более удачным считается расчет по методу Симпсона, так как по Тейхольцу в срез исследования при двухмерной Эхо-КГ могут не попасть небольшие участки миокарда с нарушенной локальной сократимостью, в то время как при методе Симпсона в срез окружности попадают более значительные участки миокарда.
Несмотря на то, что на устаревшей аппаратуре применяется метод Тейхольца, современные кабинеты УЗ-диагностики предпочитают оценивать фракцию выброса методом Симпсона. Полученные результаты, кстати, могут отличаться – в зависимости от метода на величины в пределах 10%.
Нормальные показатели ФВ
Нормальное значение фракции выброса отличается у разных людей, а также зависит от аппаратуры, на которой проводится исследование, и от метода, по которому рассчитывают фракцию.
Усредненные значения составляют приблизительно 50-60%, нижняя граница нормы по формуле Симпсона составляет не менее 45%, по формуле Тейхольца – не менее 55%. Этот процент означает, что именно такое количество крови за одно сердечное сокращение необходимо протолкнуть сердцу в просвет аорты, чтобы обеспечить адекватную доставку кислорода к внутренним органам.
О запущенной сердечной недостаточности говорят 35-40%, еще более низкие значения чреваты скоротечными последствиями.
У детей в периоде новорожденности ФВ составляет не менее 60%, в основном 60-80%, постепенно достигая обычных показателей нормы по мере роста.
Из отклонений от нормы чаще, чем повышенная фракция выброса, встречается снижение ее значения, обусловленное различными заболеваниями.
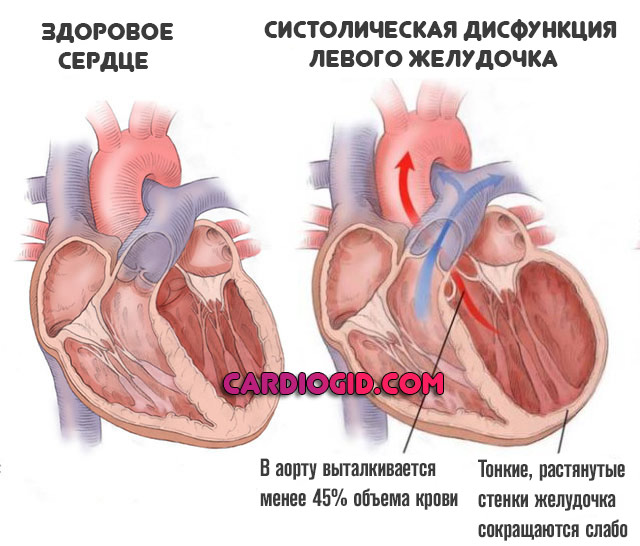
Если показатель снижен, значит, сердечная мышца не может достаточно сокращаться, вследствие чего объем изгоняемой крови уменьшается, а внутренние органы, и, в первую очередь, головной мозг, получают меньше кислорода.
Иногда в заключении эхокардиоскопии можно увидеть, что значение ФВ выше усредненных показателей (60% и более). Как правило, в таких случаях показатель составляет не более 80%, так как больший объем крови левый желудочек в силу физиологических особенностей изгнать в аорту не сможет.
Как правило, высокая ФВ наблюдается у здоровых лиц при отсутствии иной кардиологической патологии, а также у спортсменов с тренированной сердечной мышцей, когда сердце при каждом ударе сокращается с большей силой, чем у обычного человека, и изгоняет в аорту больший процент содержащейся в нем крови.
Кроме этого, в случае, если у пациента имеется гипертрофия миокарда ЛЖ как проявление гипертрофической кардиомиопатии или артериальной гипертонии, повышенная ФВ может свидетельствовать о том, что сердечная мышца пока еще может компенсировать начинающуюся сердечную недостаточность и стремится изгнать в аорту как можно больше крови. По мере прогрессирования сердечной недостаточности ФВ постепенно снижается, поэтому для пациентов с клинически проявляющейся ХСН очень важно выполнять эхокардиоскопию в динамике, чтобы не пропустить снижение ФВ.
Причины сниженной фракции выброса сердца
Основной причиной нарушения систолической (сократительной) функции миокарда является развитие хронической сердечной недостаточности (ХСН). В свою, очередь, ХСН возникает и прогрессирует из-за таких заболеваний, как:
- Ишемическая болезнь сердца – снижение притока крови по коронарным артериям, питающим кислородом саму сердечную мышцу,
- Перенесенные инфаркты миокарда, особенно крупноочаговые и трансмуральные (обширные), а также повторные, вследствие чего нормальные мышечные клетки сердца после инфаркта замещаются рубцовой тканью, не обладающей способностью сокращаться – формируется постинфарктный кардиосклероз (в описании ЭКГ можно увидеть как аббревиатуру ПИКС),
Снижение ФВ вследствие инфаркта миокарда (b). Пораженные участки сердечной мышцы не могут сокращаться
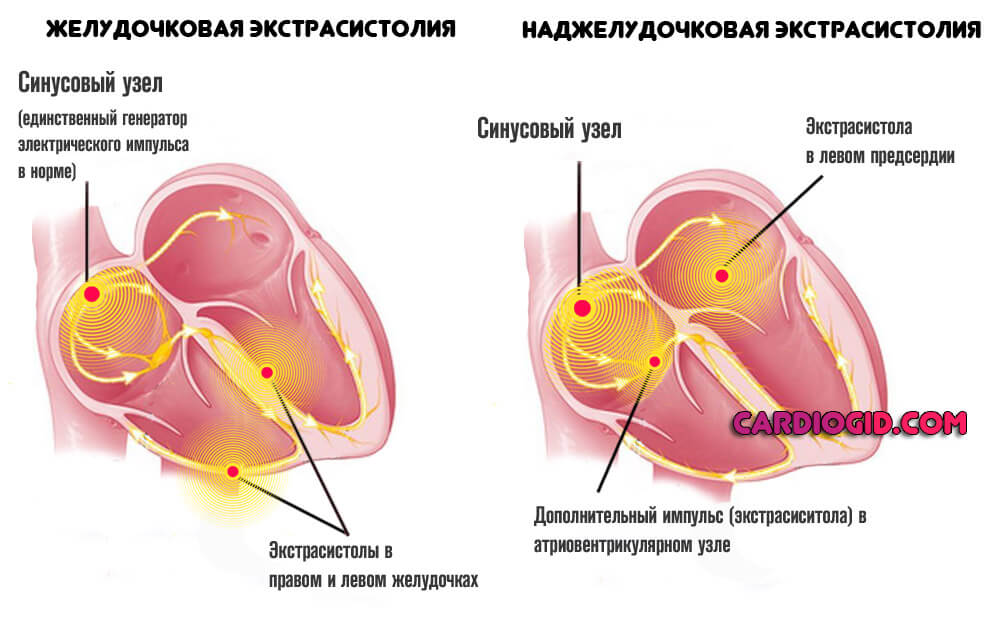
- Длительно существующие или частые остро возникающие нарушения сердечного ритма и проводимости, приводящие к постепенному изнашиванию мышцы вследствие ее неправильных и неритмичных сокращений, например, постоянная форма мерцательной аритмии, частые приступы желудочковой экстрасистолии и тахикардии и др,
- Кардиомиопатии – структурные нарушения конфигурации сердца, обусловленные гипертрофией (увеличением) или растягиванием (диалатацией) сердечной мышцы, возникающие вследствие гормонального дисбаланса в организме, длительно существующей артериальной гипертонии с высокими цифрами АД, пороков сердца и т. д.
Наиболее частой причиной снижения сердечного выброса являются острые или перенесенные инфаркты миокарда, сопровождающиеся снижением глобальной или локальной сократимости миокарда левого желудочка.
Симптомы сниженной фракции выброса
Все симптомы, по которым можно заподозрить снижение сократительной функции сердца, обусловлены ХСН. Поэтому и симптоматика этого заболевания выходит на первое место.
Однако, согласно наблюдениям практикующих врачей УЗ-диагностики, часто наблюдается следующее – у пациентов с выраженными признаками ХСН показатель фракции выброса остается в пределах нормы, в то время как у лиц с отсутствующими явными симптомами показатель фракции выброса значительно снижен. Поэтому несмотря на отсутствие симптомов, пациентам с наличием сердечной патологии обязательно хотя бы раз в год выполнять эхокардиоскопию.
Итак, к симптомам, позволяющим заподозрить нарушение сократимости миокарда, относятся:
- Приступы одышки в покое или при физических нагрузках, а также в положении лежа, особенно в ночное время,
- Нагрузка, провоцирующая возникновение одышечных приступов, может быть различной – от значительной, например, ходьбы пешком на длительные расстояния (более 500-1000м), до минимальной бытовой активности, когда пациенту тяжело выполнять простейшие манипуляции – приготовление пищи, завязывание шнурков, ходьба до соседней комнаты и т. д,
- Слабость, утомляемость, головокружение, иногда потери сознания – все это указывает на то, что скелетная мускулатура и головной мозг получают мало крови,
- Отечность на лице, голенях и стопах, а в тяжелых случаях – во внутренних полостях организма и по всему телу (анасарка) вследствие нарушенной циркуляции крови по сосудам подкожно-жировой клетчатки, в которой и возникает задержка жидкости,
- Боли в правой половине живота, увеличение объема живота из-за задержки жидкости в брюшной полости (асцит) – возникают вследствие венозного застоя в печеночных сосудах, а длительно существующий застой может привести к кардиальному (сердечному) циррозу печени.
При отсутствии грамотного лечения систолической дисфункции миокарда такие симптомы прогрессируют, нарастают и все тяжелее переносятся пациентом, поэтому при возникновении даже одного из них следует получить консультацию врача-терапевта или кардиолога.
В каких случаях требуется лечение сниженной фракции выброса?
Разумеется, ни один врач не предложит вам полечить низкий показатель, полученный по УЗИ сердца. Сначала врач должен выявить причину сниженной ФВ, а затем уже назначать лечение причинного заболевания. В зависимости от него и лечение может различаться, например, прием препаратов нитроглицерина при ишемической болезни, хирургическая коррекция пороков сердца, гипотензивные препараты при гипертонии и т. д. Пациенту важно уяснить, что если наблюдается снижение фракции выброса, значит, действительно развивается сердечная недостаточность и необходимо длительно и скурпулезно выполнять рекомендации врача.
Как увеличить сниженную фракцию выброса?
Кроме препаратов, влияющих на причинное заболевание, пациенту назначаются лекарства, способные улучшить сократительную способность миокарда. К ним относятся сердечные гликозиды (дигоксин, строфантин, коргликон). Однако назначаются они строго лечащим врачом и самостоятельное бесконтрольное их применение недопустимо, так как может возникнуть отравление – гликозидная интоксикация.
Для предотвращения перегрузки сердца объемом, то есть лишней жидкостью, показано соблюдение диеты с ограничением поваренной соли до 1.5 гр в сутки и с ограничением выпиваемой жидкости до 1.5 л в сутки. Также успешно используются мочегонные препараты (диуретики) – диакарб, диувер, верошпирон, индапамид, торасемид и др.
Для защиты сердца и сосудов изнутри применяются препараты с так называемыми органопротективными свойствами – ингибиторы АПФ. К ним относятся эналаприл (Энап, Энам), периндоприл (престариум, престанс), лизиноприл, каптоприл (Капотен). Также из препаратов с подобными свойствами широко распространены ингибиторы АРА II – лозартан (Лориста, Лозап), валсартан (Валз) и др.
Схема лечения всегда подбирается индивидуально, но пациент должен быть готов к тому, что фракция выброса нормализуется не сразу, а симптомы могут беспокоить еще какое-то время после начала терапии.
В ряде случаев единственным методом вылечить заболевание, послужившее причиной для развития ХСН, является хирургический. Могут понадобиться операции по протезированию клапанов, по установке стентов или шунтов на коронарных сосудах, по установке электрокардиостимулятора и т. д.
Однако, в случае тяжелой сердечной недостаточности (III-IV функциональный класс) с крайне низкой фракцией выброса, операция может быть противопоказана. Например, противопоказанием к протезированию митрального клапана является снижение ФВ менее 20%, а к имплантации кардиостимулятора – менее 35%. Тем не менее, противопоказания к операциям выявляются на очном осмотре у кардиохирурга.
Профилактика
Профилактическая направленность на предупреждение сердечно-сосудистых заболеваний, приводящих к низкой фракции выброса, остается особенно актуальной в современной экологически неблагоприятной обстановке, в эпоху малоподвижного образа жизни за компьютерами и питания малополезными продуктами.
Даже исходя из этого, можно сказать о том, что частый отдых за городом на свежем воздухе, здоровое питание, адекватные физические нагрузки (ходьба, легкий бег, зарядка, гимнастика), отказ от вредных привычек – все это является залогом длительного и правильного функционирования сердечно-сосудистой системы с нормальной сократительной способностью и тренированностью сердечной мышцы.
Видео: лекция “Сердечная недостаточность с сохраненной фракцией выброса – клиническая дилемма”
Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос в форму ниже ответит один из ведущих авторов сайта.
На вопросы данного раздела в текущий момент отвечает: Сазыкина Оксана Юрьевна, кардиолог, терапевт
Поблагодарить специалиста за помощь или поддержать проект СосудИнфо можно произвольным платежом по ссылке.
Нормальная работа сердца представляет собой попеременное циклическое чередование сокращений мышечного слоя (миокарда) и полного расслабления, в течение которого орган отдыхает от нагрузки и готовится к следующему удару.
В каждую систолу (сокращение) кровь выталкивается в аорту, большой круг и оттуда распространяется по всему организму. Фракция выброса (ФВ) — это функциональный показатель, соотношение вышедшей крови из левого желудочка к вернувшейся в него.
Для расчета используются особые формулы. По общему правилу, оценка проводится таким образом. Берут количество выброшенной в аорту крови, отнимают конечный диастолический объем (КДО, что вернулось). Итог умножают на 100%, получая конкретное значение.
Все вычисления проводятся в автоматическом режиме в ходе эхокардиографии. Формула по Симпсону точнее и используется в современных аппаратах, а по Тейхольцу, применяется в устаревшей аппаратуре. Разница между результатами может достигать 10%.
Внимание концентрируют на пониженном уровне выброса (менее 45%). Симптомы многообразны, потому как недостаточное кровообращение приводит к ишемии всех тканей и органов.
Лечение начинается на ранних стадиях. Степень отклонения, прогрессирование пропорционально снижают вероятность благоприятного исхода.
Нормальные показатели ФВ и как они рассчитываются
Выше представлен основной способ расчета. Большого практического значения для пациента он не имеет.
В автоматическом режиме уровень рассчитывается инструментальными методами с помощью программы, предустановленной на аппарат для ЭХО КГ.
Норма фракции выброса левого желудочка сердца (ФВ ЛЖ) у взрослых находится в пределах 50-85%. Первое число считается нижней границей в состоянии покоя, второе — максимум после физической нагрузки.
При этом сердечный выброс — индивидуальный показатель. Но ниже названного уровня он падать не должен. Критически низкий предел ФВ — 45%. Все что менее — прямое указание на патологический процесс.
Чтобы говорить о норме, нужно знать рабочие цифры человека. Оценить состояние можно только при продолжительном наблюдении за больным.
Внимание:
Показатели фракции выброса сердца ниже 35% говорят о существенном, необратимом нарушении функциональной активности сердца. Прогностически неблагоприятный признак. Кардинальным образом помочь больному уже не возможно.
Симптомы
Проявления различны. ФВ левого желудочка указывает на силу, с которой кровь выбрасывается в аорту.
Через крупнейшую артерию организма жидкая соединительная ткань двигается по всему телу, обеспечивает структуры полезными веществами и кислородом.
Поражение фракции приводит к пропорциональному снижению трофики (питания). А значит функциональным нарушениям.Страдают все системы. Само сердце, почки, печень, пищеварительный тракт в целом, головной мозг. Клиническая картина развивается не в один момент.
Сердечные
Все начинается с собственно кардиальных признаков:
- Боли в грудной клетке. Локализация может быть непонятна. Где-то в центре или чуть левее. Известны случаи обнаружения дискомфорта в брюшине, надчревной области.
Характерная черта именно сердечно боли — жжение, давление, распирание и отдача в руку, лопатку, челюсть и зубы.
Сначала неприятное ощущение минимальное, проявляется периодически. По нескольку секунд. Прогрессирование приводит к усугублению состояния. Продолжительность эпизодов возрастает, интенсивность боли также становится выше.
Купирование возможно с помощью Нитроглицерина, но с осторожностью. Критически низкая фракция выброса (менее 40%) требует точного подбора дозировки. Возможно снижение сократительной способности, остановка сердца и смерть пациента.
- Одышка. Нарушение естественного процесса. Возникает в результате недостаточного газообмена. В этом случае задействован уже малый круг кровообращения.
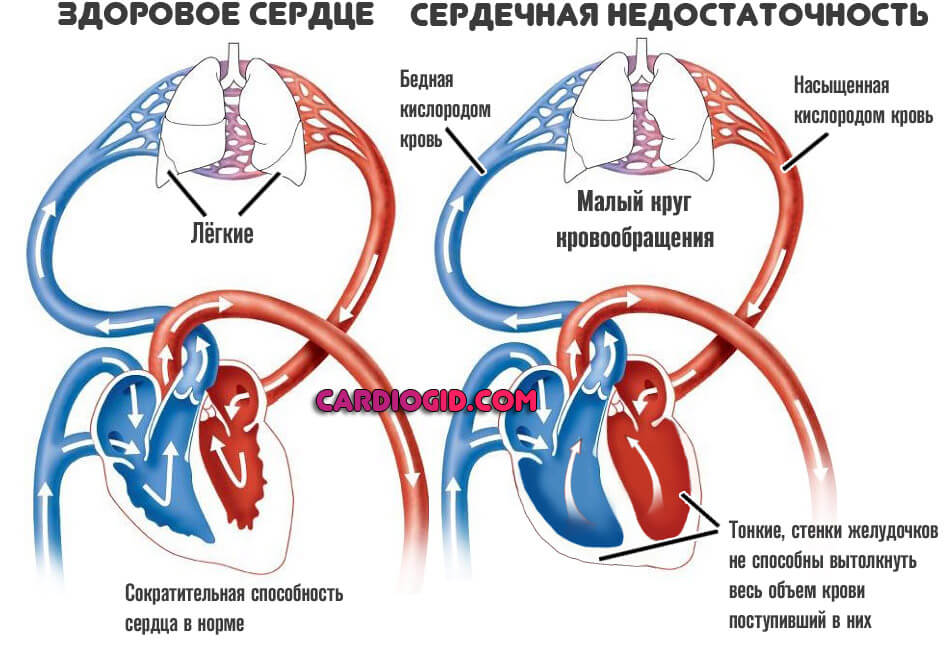
Восстановление нормальной активности возможно на ранних стадиях, затем симптом преследует человека постоянно. Сначала возникает только после чрезмерной физической нагрузки. Потом в состоянии покоя.
Проявление тяжело переносится пациентом. В том числе психологически, поскольку нормальный отдых становится невозможен. Приходится ставить подушку выше, часты пробуждения.
- Аритмия. По типу синусовой тахикардии, в результате искусственной стимуляции естественного водителя. Затем пароксизмы и экстрасистолы.

Это уже опасные разновидности которые могут привести к гибели больного. Согласно статистике, именно нарушения ЧСС становятся причиной смерти в 15-20% случаев среди всех зафиксированных клинических ситуаций.
- Слабость, сонливость, снижение способности трудиться, даже выполнять повседневные обязанности. Объединяется названием астении. Приводит к постоянной усталости, затем к психическим расстройствам.
- Нарушение ментального плана. Обычно пациенты с низкой фракцией выброса в среднесрочной перспективе страдают депрессиями, тревожными расстройствами.
Присоединение стенокардии вызывает панические эпизоды, с ощущением сильного страха. Большую же часть времени пациент безынициативен, вял, апатичен. Причину нужно искать. Тем же образом проявляют себя и классические психические расстройства.
- Синюшность кожных покровов. Бледность по всему телу. Также слизистых оболочек. Особенно хорошо видно проявление при осмотре десен.
Церебральные
Затем добавляются моменты со стороны мозга:
- Головная боль. Развивается внезапно, четкая локализация не определяется, кроме редких случаев. Тогда задействованы затылок и теменная область.
По характеру дискомфорт давящий, тюкающий, усиливается и пульсирует в такт биению сердца. Снимается анальгетиками вроде Новигана.
Ощущение имеет сосудистое происхождение, потому опасно формированием инсульта при неграмотных действиях. При развитии рекомендуется обращаться к кардиологу, поскольку это относительно позднее проявление.
- Головокружение. Вертиго. Сопровождается неспособностью нормально ориентироваться в пространстве. Пациент занимает вынужденное положение. Обычно лежа. Эпизоды продолжаются до нескольких часов.
- Тошнота и рвота. Дополняют друг друга и предыдущие проявления. Даже опорожнение желудка не приводит к облегчению состояния. Потому как речь о рефлекторном явлении. Организм не очищается, коррекции не происходит.
- Потеря сознания. Синкопальные состояния. Обмороки редкие, по мере прогрессирования нарушения фракции выброса учащаются, становятся глубже. Это неблагоприятный признак. Говорит о скором возможном наступлении инсульта. Требуется срочная помощь.
- Нарушения сна. По типу частых ночных пробуждений без видимых причин. Возможны вегетативные проявления: повышенная потливость, тахикардия, тревожность. Так продолжается несколько раз в период одного эпизода.
- Нарушения зрения. Появление тумана, мушек, фотопсий (вспышек).
Со стороны других органов
При длительном течении патологического процесса со снижением фракции выброса добавляются прочие проявления со стороны органов пищеварительного тракта, выделительной системы:
- Падение массы тела. Внезапное и не связанное с диетами. Возникает в ответ на длительное нарушение трофики тканей. Требуется дифференциальная диагностика с патологиями гормонального, опухолевого профиля.
- Запоры и поносы. Чередование одних с другими. Неустойчивость стула связана с нестабильной моторикой кишечника, нарушениями процессов пищеварения.
- Увеличение размеров печени. Вторичный или даже третичный гепатит. Орган выпирает из-под края реберной дуги, хорошо пальпируется и виден на УЗИ.
Отсюда скопление в брюшной полости жидкости (асцит), механическая желтуха по причине выброса в кровь билирубина, который окрашивает ткани и склеры глаз. - Боли в животе неясной этиологии.
- Примеси крови к каловых массах. Свежей. Требуется дифференциальная диагностика с геморроем. При обнаружении черных прожилок — с колоректальным раком.
- Периферические отеки. В результате падения сократительной способности миокарда. Сначала процесс охватывает только лодыжки, затем поднимается выше.
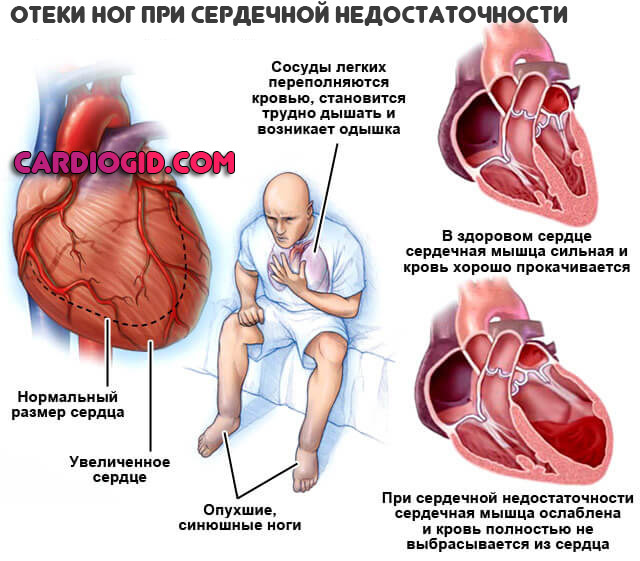
Признаки неспецифичны. Но при оценке в комплексе указывают на сердечные проблемы.
Причины сниженной ФВ
Нарушение нормального уровня фракции выброса развивается в результате собственно кардиальных патологий особенно часто.
Вариантов в этом случае масса. От гипертонической болезни, которую вовремя не лечили до инфаркта, недавно перенесенного (ФВ падает в результате формирования кардиосклероза), стенокардии и аритмий с падением сократительной способности.
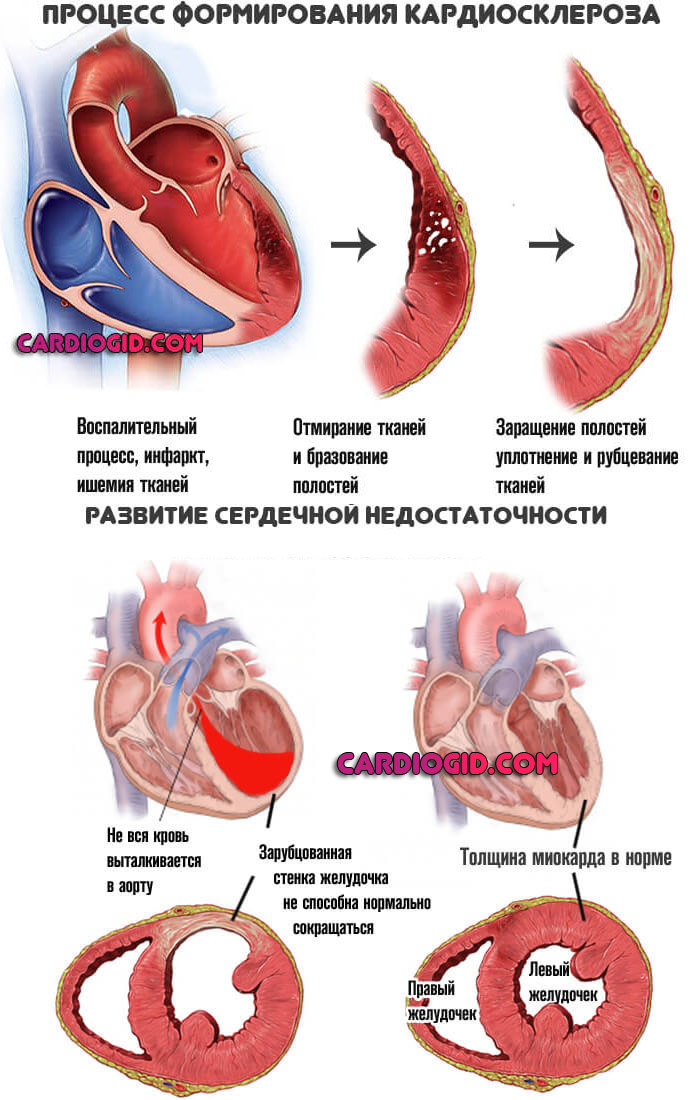
Любое заболевание мышечного органа может привести к отклонению показателя.
Другой вариант — сосудистые патологии. Васкулиты, аневризмы, прочие. Аутоиммунного или инфекционного происхождения.
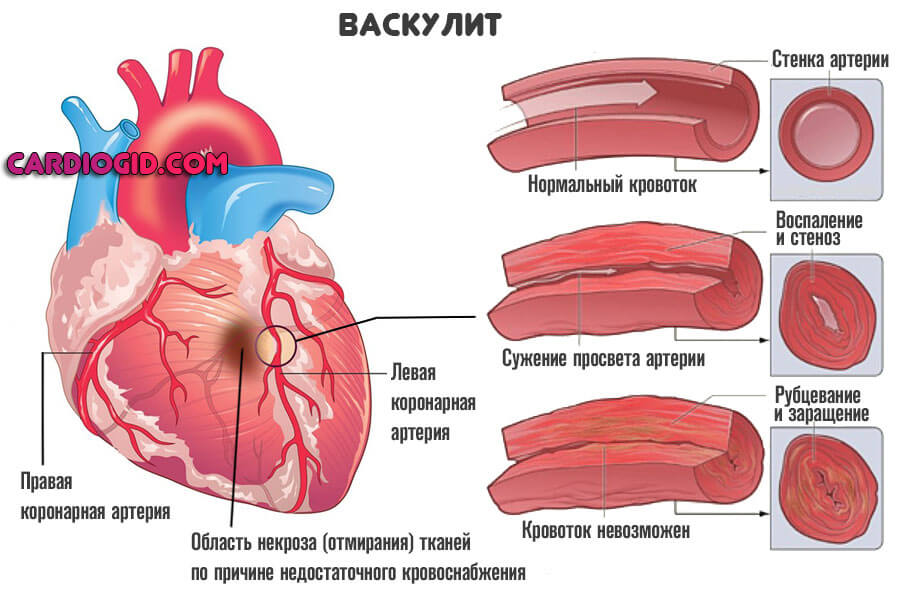
Также гормональные заболевания со снижением концентрации веществ гипофиза, надпочечников или щитовидной железы. Сахарный диабет.
Интоксикации спиртным, препаратами, солями тяжелых металлов и прочими отравляющими веществами.
Причины повышенной ФВ в основном становится чрезмерная физическая активность. Если выброс снижен, это приводит к ослаблению гемодинамики (кровотока). Такой процесс считается угрожающим.
Что же касается обратного явления (ФВ выше нормы), большой клинической роли он не играет и стабильным бывает редко.
Диагностика
Проводится при наличии хотя бы одного симптома или настораживающего признака.
Сниженная фракция выброса — не самостоятельное заболевание. Такого наименования не найти в международном классификаторе.
Это инструментальный признак, функциональный показатель, который используется для констатации факта снижения сократительной способности миокарда. Что стоит за отклонением — вопрос.
Решается он диагностическими методами:
- Устный опрос больного. Для объективизации жалоб, выявления полной клинической картины.
- Тем же целям служит сбор анамнеза. Позволяет назвать вероятную причину патологического процесса.
- Измерение артериального давления. Чаще всего оно в норме до определенного момента. Падает пропорционально прогрессированию нарушения.
- Также исследуется частота сердечных сокращений. Для этих целей проводится рутинное вычисление количества ударов в минуту, а также электрокардиография.
ЭКГ дает информацию по наличию аритмий, их характеру и степени. Может проводиться в течение суток с использованием специального холтеровского монитора.
Это еще более тщательное исследование. Оценивает жизненно важные показатели на протяжении 24 часов, в динамике.
- Эхокардиография. Ключевая методика выявления функционального нарушения. Норма фракции выброса сердца — не основание для прекращения диагностики, возможны прочие патологии, если есть жалобы.
В автоматическом режиме вычисляется процент, далее врач делает вывод о нормальности показателя у конкретного пациента.
Проблема в том, что сразу с ходу сказать, что в рамках допустимого, что нет невозможно. Нужно наблюдать за человеком хотя бы несколько дней, порой недель.
Потому предпочтительно вести пациента в кардиологическом стационаре.
- Анализ крови на гормоны (щитовидной железы, гипофиза, надпочечников), общий, биохимический. Могут дать много информации.
- МРТ по показаниям. Рассмотреть анатомические свойства сердца тщательнее. Сказать, сформировались ли пороки, необратимые изменения миокарда на фоне функционального нарушения.
Дополнительно может потребоваться консультация невролога. При обнаружении проблем с головным мозгом, присоединении церебральной симптоматики.
Рутинное исследование рефлексов позволяет оценить характер индуцированного нарушения и предпринять меры.
Лечение
Терапия консервативная, оперативными методами помочь можно только, если причина снижения фракции выброса кроется в пороке сердца.
Сначала нужно тщательно оценить состояние пациента, подтвердить, что оно имеет болезнетворное происхождение. На это указывает нестабильность цифр, плохое самочувствие. Хотя бы в минимальной мере симптомы есть всегда.
Патология сама по себе не лечится. Нужно устранять первопричину. Таких множество и не всегда кардиального происхождения.
Показаны дезинтоксикация (при отравлениях), применение гормональных заместительных препаратов (эндокринные нарушения), купирование септического или аутоиммунного воспаления (васкулиты, поражения сосудов и самого сердца).
Противогипертоническое лечение назначается лицам со стабильно высокими уровнями АД до коррекции состояния. Из медикаментов ингибиторы АПФ, антагонисты кальция и прочие используются наиболее активно.
Для поддержания работы самого мышечного органа выписывают такие препараты:
- Кардиопротекторы. Рибоксин или Милдронат.
- Антиаритмические. При выраженных нарушениях ЧСС. Амиодарон, Хинидин, реже прочие.
- Бета-блокаторы. Анаприлин, Карведилол. Для снятия тахикардии и частичного снижения артериального давления.
- Антиагреганты. Гепарин, Аспирин-Кардио. Предотвращает образование тромбов.
- Нитроглицерин, если разрешит специалист. Для улучшения сократительной способности, восстановления нормальной работы органа, устранения болевого синдрома в острый период.
Народные средства категорически воспрещены. Рекомендуется отказаться от курения, спиртного, любых лекарств, которые прямо не назначены специалистом, спать не менее 7 часов, гулять на свежем воздухе, потреблять меньше жиров.
Вопросы ограничений лучше уточнять у доктора, поскольку не известно, в каком исходном положении был пациент.
Прогноз
Преимущественно благоприятный при раннем обнаружении. Вероятность качественной жизни и просто продолжения биологического существования падают пропорционально прогрессированию процесса.
При грамотной терапии на ранних и средних стадиях (если фракция выброса левого желудочка не менее 40%), процент смертей определяется в 15%. Бывает чуть более. На поздних этапах 40-60% и свыше.
Полной коррекции достигнуть не получится никогда. Процесс уже начался, органические нарушения в миокарде протекают, их некуда не деть.
Однако можно компенсировать положение, хотя лечение, с большой вероятностью, будет продолжаться долгие годы, если не всю жизнь. Это не большая цена.
Возможные осложнения
Главное среди прочих — остановка сердца в результате дальнейшего нарушения питания и падения сократительной способности миокарда.
Другой клинически распространенный вариант — инфаркт миокрада. Как итог малого объема поступления питательных веществ по коронарным артериям к самому сердцу. Приводит к смерти или инвалидности. Еще больше усугубляет патологические отклонения.
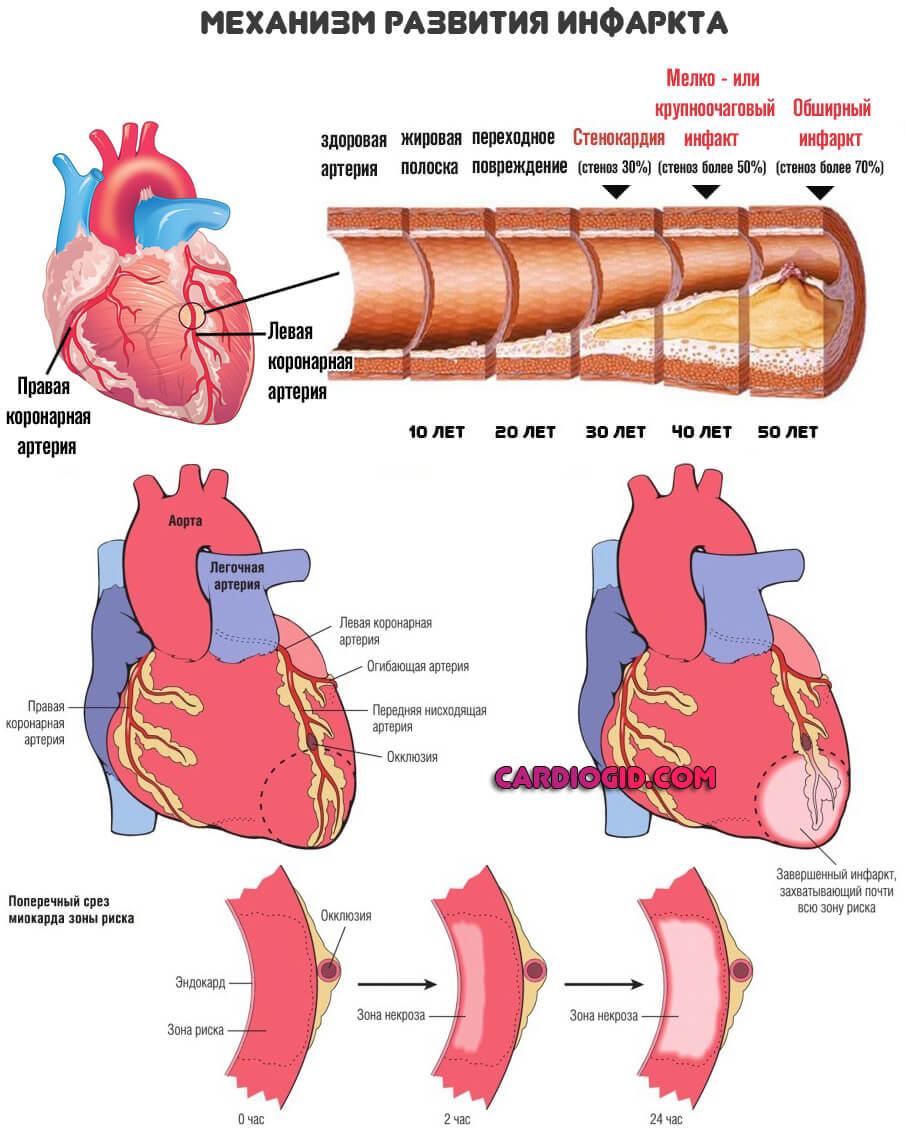
Инсульт. Острое ослабление питания головного мозга. Считается вероятным окончанием ишемии церебральных структур. Как только появляются нарушения со стороны работы нервной системы, вроде головокружения, тошноты, обморока, нужно со всех ног бежать к врачу для коррекции состояния и предотвращения потенциально летального явления.
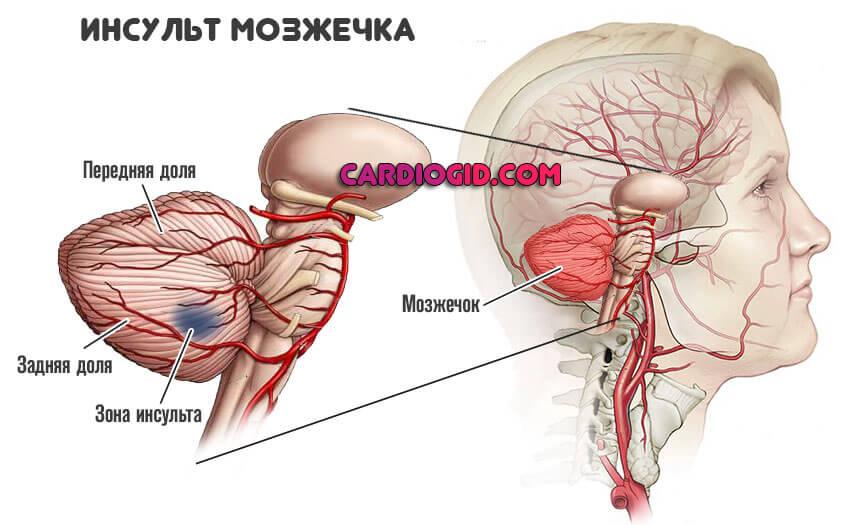
Сосудистая деменция. Возможна при длительном течении нарушения. Отек легких, сердечная астма. Также неотложные состояния. Несут большую опасность для жизни. Чреваты асфиксией.
Чаще всего указанный процесс заканчивается смертью или летальным исходом. Но не сам он виновник страшных последствий. Это всего лишь результат, синдром. Нужно искать основную причину, первичное заболевание.
Падение фракции выброса — итог недостаточной сократительной способности миокарда. Приводит к генерализованной дисфункции всех органов. В конечном итоге — к гибели больного.
Предотвратить столь печальный сценарий можно. Но следует вовремя обратиться к кардиологу для назначения курса терапии.
