Койлонихия при какой анемии
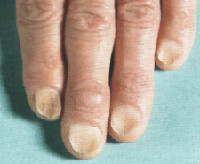
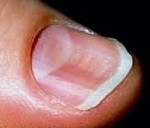
Койлонихия – разновидность ониходистрофии, при которой ногти, деформируясь, приобретают ложкообразную форму с сохранением цвета и гладкости ногтевой пластинки. Клинически койлонихия делится на две стадии. На начальной стадии заметно лишь небольшое углубление в центре ногтя, на поздней изменяется подногтевое пространство, края ногтя загибаются вверх. Диагностируют койлонихию с помощью водного теста, обязательна консультация узких специалистов, исключение микоза. На поздней стадии требуется развернутое клинико-лабораторное обследование. Лечение состоит в устранении причины заболевания, коррекции сопутствующей патологии. Наружно используются окклюзивные повязки с противовоспалительными препаратами, витаминно-минеральными комплексами.
Общие сведения
Койлонихия – одна из форм дистрофического изменения ногтевой пластинки, сопровождающаяся её истончением и вогнутой деформацией. Это полиэтиологическое заболевание, которое не вызывает никаких субъективных ощущений и проявляется только эстетическим дефектом ногтевых пластинок. Койлонихия – одна из самых распространённых форм ониходистрофии. Все койлонихии возникают только на чересчур тонкой по сравнению с нормой ногтевой пластинке. Койлонихия не имеет гендерной, возрастной и сезонной составляющей, регистрируется на всех континентах и широтах. Актуальность проблемы связана с нарушением качества жизни пациентов, обусловленном изменениями ногтевых пластинок, а также с редкими случаями койлонихии, которые рассматриваются как фактор риска развития плоскоклеточного рака пищеварительного тракта (синдром Пламмера-Винсона-Патерсона-Келли).

Койлонихия
Причины койлонихии
У вогнутой деформации ногтевой пластинки множество причин. В современной дерматологии койлонихию предположительно относят к врождённым наследственным ониходистрофиям. Считается, что на фоне генетической предрасположенности койлонихия может развиваться в качестве симптома многих соматических заболеваний. Патогенные триггеры, вызывающие приобретённую койлонихию, могут быть, как экзогенными, так и эндогенными. К экзогенным относят травмы, контакт с химическими веществами, интенсивное ультрафиолетовое излучение, резкие температурные перепады; к эндогенным – инфекции, эндокринные расстройства, анемии и другие соматические патологии. Отдельно выделяют койлонихию в качестве составляющей синдрома Пламмера-Винсона-Патерсона-Келли, являющегося предтечей плоскоклеточного рака пищевода.
Точный механизм врождённой койлонихии неизвестен, но исследование случаев наследственной койлонихии в нескольких поколениях позволяет рассматривать значительную часть случаев заболевания, как генодерматоз. Вероятно, генные мутации происходят на уровне гена EDA, если койлонихия ассоциирована с эктодермальной дисплазией, или в генах, которые связаны с процессом кератинизации, поскольку общей причиной патологии является изменение толщины ногтя. Известно, что синтез кератинов строго индивидуален для каждого типа эпидермальных клеток. В наследственном варианте койлонихии мутируют в основном гены, отвечающие за синтез двух типов кератинов рогового слоя: К1 и К10. Клетки поверхностного слоя эпидермиса в результате таких мутаций теряют способность усваивать оптимальное количество белка, необходимое для построения нормальной роговой пластинки. В результате ноготь становится тонким, теряет свою привычную прочность, начинает деформироваться с центральной части.
Приобретённые койлонихии развиваются по-другому. Основой патологии в данном случае является нарушение кератинизации – биохимических изменений в кератиноцитах при их миграции на поверхность кожи от пролиферативного базального слоя к ригидному роговому. В структуре эпидермиса все кератиноциты в процессе синтеза кератина объединяются в пары, создавая димеры, отвечающие за состояние разных отделов ногтевой пластинки при формировании сложных полимеров, из которых состоит ноготь. Если в роли патологического триггера-антигена выступает травма, то нарушается синтез кератинов К6, К16, К19, ассоциированных с центральной частью ногтевой пластинки. Повреждённые кератиноциты начинают выработку биологически активных веществ, которые вызывают воспаление в подногтевом пространстве, нарушая трофику дермы и эпидермиса.
В результате замедляются процессы белкового обмена, меняется трофика тканей. Ноготь, имеющий в своём составе несколько роговых пластин, становится однослойным, тонким, подверженным деформации. Если в основе койлонихии лежат инфекции или соматические заболевания, нарушается синтез кератина в кератиноцитах зернистого слоя эпидермиса К2е. Одновременно в подногтевом пространстве возникает воспаление, вызванное цитокинами. Таким образом, с одной стороны растёт тонкий дистрофичный ноготь, а с другой для купирования воспаления и замещения возникшего подногтевого дефекта начинается усиленная пролиферация клеток дермы, активизируются внутриклеточные ферменты. Так возникает ложкообразное вдавление ногтя при койлонихии.
Классификация койлонихии.
Современная практическая дерматология выделяет врождённые койлонихии – ложкообразные ногтевые пластинки, формирующиеся из-за генных мутаций, которые определяют наследственный характер патологии, и приобретенные койлонихии – разновидность ониходистрофий, сформировавшихся у пациентов с течением времени.
В число врожденных койлонихий включают:
- Кератоз Меледа – врожденная прогрессирующая акрокератома, ладонно-подошвенный трансградиентный кератоз Сименса, наследуется по аутосомно-рецессивному типу. Чаще всего возникает в результате инцеста. Клинически сочетается с поражением кожи рук и ног, проявляется гиперемией, шелушением, сопровождается атопией и пиодермией.
- Монилетрикс – наследуемая по аутосомно-доминантному типу чёткообразная атрофия и потеря волос.
- Синдром сочетанного поражения ногтей и коленной чашечки – мутации гена LMX1B с аутосомно-доминантным наследованием. Сочетается с поражением костей и почек, клинически проявляется дисплазией ногтей и надколенника.
- Недержание пигмента (болезнь Блоха-Сульцбергера) – редкая наследственная аномалия развития эктодермы, включающая поражения ногтей, кожи, зубов и глаз.
- Трихотиодистрофия – аутосомно-рецессивное наследственное заболевание с ломкостью волос и ногтей из-за минимума матричных белков.
Приобретенными койлонихиями являются:
- Временные койлонихии новорожденных – деформация ногтей из-за их физиологической тонкости. По мере взросления ногти приобретают нормальную форму без терапевтического вмешательства.
- Койлонихии как симптом хронических соматических заболеваний (инфекции, анемия, патологии щитовидной железы).
- Койлонихии при симптоме Пламмера-Винсона-Патерсона-Келли, сопряжённого с плоскоклеточным раком пищевода.
Симптомы койлонихии
В клиническом течении патологического процесса выделяют две стадии. На ранней стадии койлонихии истончённая ногтевая пластинка становится плоской, в центре появляется небольшая ямка. Цвет и гладкость поверхности ногтя не меняются. Без терапевтического вмешательства процесс переходит в позднюю стадию, которая характеризуется вовлечением подногтевых тканей и дальнейшими дистрофическими изменениями всей ногтевой пластинки, что приводит к хрупкости ногтя, его краевой отслойке и загибанию концов кверху. Ноготь начинает крошиться по краям, по-прежнему имеет телесный цвет и гладкую поверхность с отсутствием шероховатости, однако загнутые концы вогнутой ногтевой пластинки придают ему очень неэстетичный вид, что становится причиной дискомфорта пациентов.
Нарастает подногтевой гиперкератоз, в редких случаях присоединяется околоногтевое шелушение кожи. Локализуется процесс чаще всего на втором и третьем пальцах рук, в редких случаях вовлекаются ногти на ногах. Описаны случаи койлонихии с локализацией только на ногах, сопровождающиеся неудобствами из-за механического раздражения ногтя при надевании носков, чулок. Все клинические проявления койлонихии никогда не сопровождаются субъективными ощущениями. Параллельно обостряются симптомы заболевания, на фоне которого развилась койлонихия, при этом тяжесть основной патологии определяет степень поражения ногтевой пластинки.
Диагностика и лечение койлонихии
Клинический диагноз ставит дерматолог. Обычно диагностика не вызывает трудностей, основывается на анамнезе и клинических проявлениях. Практически в 100% при подозрении на койлонихию проводят простой водный тест, который заключается в помещении капли воды на поверхность ногтя в его центральной части. Если капля не растекается, диагноз койлонихии считается подтверждённым. На втором этапе диагностики обязательно исключают микотическое поражение ногтевой пластинки с проведением дерматоскопии и микроскопированием соскоба с повреждённого участка ногтя. При поздней койлонихии осуществляют полное клинико-лабораторное обследование (гипохромная анемия, гормоны щитовидной железы) с обязательной консультацией эндокринолога, кардиолога, гематолога, генетика и онколога. Дифференциальный диагноз койлонихии проводят с псориазом ногтей, онихомикозами, гнёздной плешивостью, гемохроматозом, болезнью Аддисона, болезнью Рейно, красной волчанкой, другими формами ониходистрофий.
Адекватная терапия койлонихии может быть назначена только после установления причины заболевания. Поэтому после полного обследования пациенты обычно проходят лечение у профильного специалиста. Если триггером койлонихии стала травма или контакт с химически патогенным веществом, устраняют эту причину. Наружная терапия сводится к назначению окклюзивных повязок с растворами и кремами, процентная концентрация которых зависит от степени поражения ногтевой пластинки. Используются противовоспалительные препараты, мочевина, витамины, минералы. Схему лечения дерматолог подбирает индивидуально для каждого пациента. При своевременном лечении прогноз благоприятный.
Источник
Целостность ногтей очень важна. Они защищают от внешнего воздействия нервные окончания фаланг пальцев. Кроме того, деформация пластин вызывает множество психологических проблем, особенно у женщин. Заболеваний, приводящих к их разрушению очень много, койлонихия ногтей – одно из самых распространенных. Чаще всего болезнь поражает руки, реже развивается на пальцах ног. Возникает патология по разным причинам, в зависимости от которых подбирается оптимальный терапевтический курс, позволяющий восстановить ногти.
Общие сведения
Койлонихия – это одна из разновидностей ониходистрофии. Данная патология вызывает дистрофическое изменение ногтя, делает его тонким, ломким, вогнутой ложкообразной формы.
Заболевание встречается у людей любого пола, возраста. Бывает врожденным или приобретенным.
В первом случае механизм развития койлонихии достоверно не изучен. Поскольку объединяющей причиной патологии выступает истончение ногтя, наиболее вероятным является предположение, что мутации подвергаются гены К1 и К10, отвечающие за выработку кератинов рогового слоя. В результате мутаций клетки не усваивают белок в количестве, достаточном для формирования полноценной пластины. Ноготь утрачивает прочность, подвергается деформации.
Врожденными формами койлонихии являются:
- кератоз Меледа;
- монилетрикс;
- синдром поражения ногтей и коленных чашечек;
- болезнь Блоха-Сульцбергера;
- трихотиодистрофия.
Приобретенные формы койлонихии развиваются иначе. В кератиноцитах происходят биохимические изменения. Они вырабатывают биоактивные вещества, вызывающие воспалительный процесс в подногтевом пространстве. Обмен белков нарушается, как и процесс формирования тканей. В центре роговая пластина становится однослойной, по краям ногтя происходит ее компенсационное разрастание, по форме пластина начинает напоминать ложку.
Ухудшение внешнего вида рук становится причиной развития комплексов, проблем в общении. Запущенная койлонихия на ногах затрудняет ношение обуви, снижает качество жизни пациента. Прежде чем приступать к устранению дефекта, необходимо выяснить причины его появления.
Причины койлонихии
Дерматологи сходятся во мнении, что койлонихия всегда имеет генетическую предрасположенность. Но, она не всегда проявляется сразу, зачастую болезнь развивается под воздействием ряда провоцирующих факторов. Они могут быть экзогенного или эндогенного характера.
К внешним «провокаторам» деформации относятся:
- механические повреждения ногтя, в том числе полученные при неправильном маникюре либо педикюре;
- обморожения;
- постоянный контакт с агрессивными химическими соединениями без защитных средств;
- увлечение наращиваниями, гелевым покрытием;
- резкие температурные перепады;
- ожоги;
- использование лаков и средств для их снятия на ацетоновой основе, содержащих толуол, формальдегид;
- ультрафиолетовое воздействие.
Ложкообразные ногти также образуются на фоне заболеваний внутренних органов и систем. В их числе:
- эндокринные патологии;
- заражения грибком;
- инфицирования;
- железодефицитная анемия;
- болезни ЖКТ;
- псориаз ногтей.
Отдельно выделяют тип койлонихии, которая входит в симптоматику синдрома Пламмера-Винсона-Патерсона-Келли (предракового состояния пищевода).
Симптомы
Заболевание проходит два этапа развития:
- на ранней ноготь становится более плоским. Цвет и структура пластины остаются неизменными, ее поверхность – гладкой;
- для позднего этапа характерно загибание краев пластины вверх, расслаивание. Кусочки легко отделяются при контакте с одеждой. Иногда трещины настолько глубокие, что появляется кровь.
Другого физического дискомфорта койлонихия не причиняет даже в запущенном состоянии. У некоторых пациентов наблюдается шелушения эпидермиса вокруг ногтей. Если патология сформировалась на фоне нарушений в деятельности внутренних органов, проявляются признаки основного заболевания. Установить точную причину деформации может только лечащий врач.
Диагностика койлонихии
Клинические проявления койлонихии ярко выражены, поэтому диагностика самого заболевания обычно не вызывает затруднений. Дерматолог проводит несложный тест с помощью воды. В центр пластины помещается капелька, если она осталась на месте, а не растеклась – подозрения считаются подтвержденными.
Далее проводят обязательное микроскопическое исследование соскоба с поверхности ногтя, для исключения грибковой природы болезни.
Дифференциальную диагностику койлонихии проводят с:
- псориазом ногтей;
- гнездной плешивостью;
- гемохроматозом;
- болезнью Аддисона;
- болезнью Рейно;
- красной системной волчанкой.
В зависимости от подозрений, пациента могут направить на такие дополнительные исследования, как:
- биохимический анализ крови;
- УЗИ внутренних органов;
- тест на содержание гормонов.
В зависимости от выявленного основного заболевания может потребоваться наблюдение у эндокринолога, кардиолога, гематолога, генетика или онколога.
Койлонихия у детей
У детей заболевание чаще бывает наследственным, либо проявляется в результате авитаминоза.
Патология, наблюдающаяся с рождения, часто проходит самостоятельно, примерно к полугодовалому возрасту, по мере естественного укрепления пластин.
Детская койлонихия в специальном лечении в большинстве случаев не нуждается, излечивается приемом витаминно-минеральных комплексов.
Лечение койлонихии
Терапию желательно начинать на ранней стадии болезни, когда ногтевая пластина повреждена незначительно.
Тактика лечения напрямую зависит от причины появления дефекта:
- если койлонихия спровоцирована травмой либо контактами с химикатами, в первую очередь устраняют воздействие провоцирующего фактора;
- деформацию, вызванную воспалением, лечат противовоспалительными, антисептическими средствами;
- при анемии назначают препараты железа, стимуляторы эритропоэза;
- пациентам с нарушениями функциональности щитовидной железы проводят гормональную терапию.
Когда ногтевая пластина разрушается из-за инфицирования грибком, подбирают препараты, уничтожающие микроорганизмы. Подобных средств достаточно много.
При койлонихии чаще используют лекарства на основе:
- флуконазола;
- гризеофульвина;
- интраконазола;
- кетоконазола.
Внимание: принимать любые препараты можно только по назначению врача! Они все имеют ряд противопоказаний и опасных побочных эффектов.
Противогрибковые средства нужно пить, строго соблюдая назначенную дозировку. Желательно в одно и то же время. Самостоятельно прекращать лечение или пропускать приемы запрещено.
Помимо медикаментозного лечения при койлонихии важно скорректировать режим питания. В рацион нужно включить больше:
- мяса;
- овощей;
- печени;
- фруктов;
- кисломолочных продуктов.
Больному рекомендуют пропить витаминно-минеральные комплексы, содержащие в составе: цинк, ретинол, селен, магний, железо, кальций, витамины групп А, С, Е.
Народные методы лечения
В домашних условиях можно приготовить составы, которые помогут ускорить процесс выздоровления.
Приведем несколько эффективных рецептов:
- чайную ложку сухого полевого хвоща залить 200 г кипящей воды. Оставить настояться на 15 минут. Пить по полстакана дважды в день;
- растолочь чеснок, смешать его со сливочным маслом до однородной консистенции, наносить на фаланги пальцев;
- приложить к проблемному ногтю тоненькую пластинку чайного гриба, поверх намотать пищевую пленку, оставить на ночь. Утром убрать компресс, хорошо промыть пальцы;
- растворить в двух стаканах воды 20 г желатина. Полученный раствор выпить в течение суток. Продолжительность приема – 30 дней. Затем нужно сделать десятидневный перерыв, после повторить курс;
- три сырых белка соединить с двумя столовыми ложками водки и таким же количеством уксуса (70%). По вечерам промачивать в растворе хлопчатобумажные салфетки, прикладывать к пораженным местам на 15 минут;
- сделать кашицу из мякоти листьев алоэ, наложить ее на ногти, закрепить с помощью повязки, держать несколько часов;
- промыть, просушить яичную скорлупу, растолочь ее в кофемолке. В чайную ложку полученного порошка добавить 15 капелек сока лимона. Пить два месяца по одному разу в день;
- смешать столовую ложку соли с растолченным зубчиком чеснока, полученную массу залить стаканом кипятка. Когда вода остынет, засыпать еще 4 ст.л. соли, хорошо перемешать. Два раза в сутки обрабатывать этим раствором деформированные пластинки;
- взять гранатовый (1 стакан), лимонный, морковный и яблочный (по половине стакана) соки, смешать с 70 г меда. Принимать трижды в сутки по 100 мл. Смесь хранить в холодильнике.
Внимание: народные средства не заменяют консервативное лечение, а только дополняют его!
Помимо аптечных и домашних средств для внутреннего приема, при лечении койлонихии активно используют различные наружные препараты.
Укрепление ногтевой пластины местными средствами
Основу местной терапии койлонихии составляет наложение повязок с различными растворами или кремами. В состав последних обычно входят:
- мочевина;
- этиленпропиленгликоль;
- витамины;
- минералы.
Схему лечения и препарат дерматолог подбирает индивидуально для каждого конкретного пациента.
Для избавления от грибкового поражения ногтей применяют мази одной из трех групп:
- производные азола;
- на основе аллиламинов;
- комбинированные средства, обладающие восстановительными, антибактериальными, противовоспалительными свойствами.
Перед наложением лечебной повязки ногти рекомендуется хорошо распарить в растворе соли, марганцовки (достаточно пары кристалликов) или фурацилина (две таблетки).
Ванночки можно использовать и как самостоятельный элемент терапии. Приготовить растворы для них можно самостоятельно:
- в подогретое растительное масло (миндальное, оливковое или из виноградных косточек) добавить 5 капель йода, жирорастворимые витамины – 1 капсулу на 150 мл основы;
- натереть на терке дегтярное мыло, 2 столовые ложки растворить в двух литрах воды. Парить в растворе руки (или ноги) два раза в неделю;
- чайную ложку желатина залить стаканом воды, через полчаса подогреть полученный раствор. Когда порошок полностью растворится, можно проводить процедуру. Повторять ее следует раз в 3 дня.
Если фаланги пальцев воспалились, нужно делать повязки с антисептическими мазями или отварами лекарственных трав (хорошо подойдут ромашка, календула, череда). Для нормализации кровотока на ногти накладывают Аевит или Ретинол. Хорошим целебным эффектом обладают такие процедуры, как грязелечение, парафинотерапия.
Хорошо использовать вместо обычных декоративных лаков лечебные (например, Лоцерил, Бельведер, Батрафен и другие). В отличие от мазей их можно наносить на весь день. Плюсом таких лаков является то, что они «запечатывают» все микротрещины, проникают глубоко в ткани ногтя, формируют воздухонепроницаемую пленку. Особенно эффективны против грибковых поражений.
Профилактика
Лечение койлонихии – процесс достаточно длительный. Поэтому лучше предотвратить деформацию пластин.
Поможет в этом соблюдение нескольких несложных правил:
- избавиться от привычки обгрызать ногти;
- пользоваться стеклянной либо картонной пилочкой;
- беречь руки от солнца;
- маникюр и педикюр делать на распаренных пальцах, стерильными инструментами. Это поможет избежать травмирования, занесения инфекции;
- соблюдать правила личной гигиены;
- не ходить босиком в общественных саунах, бассейнах, а также не надевать чужую обувь;
- носить перчатки в холодное время года;
- сбалансировать питание. В рационе должны присутствовать продукты, богатые витаминами, минералами.
Во время работы с бытовой химией нужно использовать защитные средства, не стоит покупать дешевые лаки, растворители с ацетоном.
Койлонихия сама по себе не представляет угрозы для здоровья, но она является сигналом нарушений в работе организма. Некоторые из них могут оказаться крайне серьезными. При первых признаках деформации ногтей нужно посетить дерматолога, пройти обследование. Чем раньше начать лечение, тем более благоприятным будет прогноз на полное выздоровление.
45
Источник
