Количество лейкоцитов в крови норма у детей 2 лет
Белые кровяные клетки или лейкоциты – это группа объединяет различные по морфологии, но сходные по функциональной активности клетки. Лейкоциты в крови у ребенка выполняют важную защитную функцию от негативного воздействия патогенных микроорганизмов, провоцирующих развитие инфекционного процесса.
Общие сведения
Отвечая на вопрос — зачем нужны лейкоциты в крови у ребёнка, следует обратиться к основной их роли. Механизм защитной функции реализуется по средствам их проникновения в межклеточное пространство ткани, в которой развивается патологический процесс или воспалительная реакция в результате проникновения инфекционного агента. После чего запускается процесс фагоцитоза – поглощение с последующим разрушением чужеродных тел. Продуктами фагоцитоза являются вещества, избыточное высвобождение которых приводит к развитию воспаления, повышению температуры тела, покраснению очага поражения и, иногда, появлению гноя.
Следует отметить, что защитная функция лейкоцитов в организме ребенка реализуется по тем же механизмам, что и взрослых. Стабильное отклонение показателя от нормы, как в большую, так и в меньшую сторону, является сигналом о необходимости дополнительного обследования.
Часто у родителей возникает вопрос — что влияет на количество лейкоцитов? В первую очередь на показатель оказывает влияние активно прогрессирующее инфекционное заражение организма ребёнка, аутоиммунные заболевания, а также онкологические патологии.
Виды лейкоцитов
В настоящее время принято различать 5 основных групп:
- нейтрофилы – реализуют фагоцитоз и нетоз небольших чужеродных тел, а также вырабатывают антимикробные пептиды;
- лимфоциты – способны активно синтезировать антитела, за счёт чего обеспечивается гуморальный иммунитет у человека;
- моноциты – крупнейшие клетки, способные уничтожать большие по размеру патогенные микроорганизмы и вирусы;
- эозинофилы – проникают из кровеносного русла непосредственно в место воспаления, где нейтрализуют по средствам фагоцитоза мелкие частицы. Кроме того, они принимают участие в аллергической реакции;
- базофилы – запускают механизм немедленной аллергической реакции в организме человека.
При проведении общего анализа крови без лейкоцитарной формулы определяется лишь общий уровень лейкоцитов, не позволяющий оценить количество всех видов клеток по отдельности. Для наиболее точного лабораторного исследования дополнительно анализируется лейкоцитарная формула. Результат анализа позволяет дифференцировать аллергическую реакцию от воспалительной, установить этиологию воспаления (бактериальное, вирусное), а также определять тяжесть заболевания.
Норма лейкоцитов в крови у детей в таблице
Важно: интерпретацию любого анализа проводит только лечащий врач.
Референсные (нормальные) значения подбираются индивидуально для каждого пациента с учётом возраста, поскольку норма лейкоцитов у новорождённых отличается от детей постарше. Пренебрежение правилом подбора нормальных значений может привести к ложному диагнозу, неправильному подбору лечения и осложнению состояния пациента.
Расшифровка лейкоцитарной формулы осуществляется на основании общего уровня лейкоцитов. В случае отклонения от референсных значений общего числа белых клеток, проводится детальный анализ количества каждого вида в отдельности.
В таблице обобщены нормальные значения лейкоцитов в крови у ребёнка с учётом возраста.
| Возраст ребёнка | Норма |
Лейкоциты, 109/л | |
| До года | 6-18 |
| От 1 до 2 | 6-17 |
| От 2 до 4 | 5,4-15,7 |
| От 4 до 6 | 4,9-14,6 |
| От 6 до 10 | 4,3-14 |
| От 10 до 16 | 4,5-13,5 |
| Старше 16 | 4-11 |
Нейтрофилы, 109/л | |
| До года | 1,4-8,7 |
| От 1 до 2 | 1,5-8,5 |
| От 2 до 4 | 1,6-8,7 |
| От 4 до 6 | 1,5-8,2 |
| От 6 до 10 | 1,7-8,5 |
| От 10 до 16 | 1,5-8,3 |
| Старше 16 | 1,5-7,5 |
Лимфоциты, 109/л | |
| До года | 2-10 |
| От 1 до 2 | 2,5-10 |
| От 2 до 4 | 2,3-7,5 |
| От 4 до 6 | 1,3-7,5 |
| От 6 до 10 | 1,5-6,5 |
| От 10 до 16 | 1,3-5,5 |
| Старше 16 | 1-5 |
Моноциты, 109/л | |
| До года | 0,05-1,3 |
| От 1 до 2 | 0,05-0,5 |
| От 2 до 4 | 0,05-0,7 |
| От 4 до 16 | 0,05-0,45 |
| Старше 16 | 0,05-0,8 |
Эозинофилы, 109/л | |
| До года | 0,05-0,45 |
| От 1 до 5 | 0,02-0,35 |
| Старше 5 | 0,02-0,6 |
Базофилы, 109/л | |
| Любой | 0-0,2 |
Что это значит, если у ребенка повышены лейкоциты в крови?
Лейкоцитоз – это высокий уровень белых клеток в крови в у ребёнка или взрослого человека.
Важно: незначительное отклонение от нормальных значений может быть результатом суточных колебаний показателей или неправильной подготовки пациента к сдаче биоматериала.
В случае если у ребёнка отмечаются стабильно высокий уровень лейкоцитов (до 11-13*109/л) следует немедленно провести дополнительную диагностику для выявления причины.
Повышенные лейкоциты в крови у ребёнка могут наблюдаться при:
- проникновении инфекционного агента и развитии заболевания вирусной или бактериальной природы;
- аутоиммунных патологиях;
- развитии злокачественного новообразования с распространением метастаз.
Следует отметить, что особого внимания медиков требует состояние повышенных лейкоцитов в крови у новорождённых детей. Данный факт обусловлен несформированным иммунитетом, и невозможностью младенца самостоятельно справиться даже с небольшим количеством условно-патогенных микроорганизмов.
Расшифровка лейкоцитарной формулы
Изменение числа нейтрофилов в большую сторону свидетельствует о проникновении патогенных бактерий или микроскопических грибов. При сильном заражении происходит активная выработка сегментоядерных нейтрофилов, при этом они не успевают созревать и поступают в кровеносное русло в незрелой форме. Подобное состояние – это сигнал об активной работе защитных сил организма по борьбе с инфекцией.
Кроме того, количество нейтрофилов повышается при обширных ожогах, на острой стадии панкреатита, а также при онкопатологии, затрагивающей красный костный мозг.
Лимфоциты реагируют в большей степени на развитие болезни вирусной этиологии. Так, при поражении пациента цитомегаловирусом, вирусом краснухи (Rubella virus) или ветряной оспы (Varicella Zoster Virus) отмечается усиленный гуморальный ответ иммунитета человека. Онкология – ещё одно обоснование аномальных показателей количества лимфоцитов в результате анализа. В случае хронического злокачественного поражения лимфоидной ткани наблюдается активация защитных сил иммунитета, направленных на уничтожение мутантных клеток.
Моноциты повышаются при:
- остром инфекционном процессе вирусной этиологии;
- онкопатологии, которая затрагивает костный мозг и лимфатические узлы, а также желудок и яичники;
- патологиях соединительной ткани различной этиологии;
- болезни Бенье — Бёка — Шаумана – поражает преимущественно лёгочную ткань. Особенность заболевания – длительное бессимптомное течение и невозможность передачи другим людям.
В свою очередь эозинофилы наиболее чувствительны к проникновению аллергенов, которые могут стать причиной развития аллергического шока. Известно более 1 тысячи аллергенов, они могут относиться к ингаляционным, животным, растительным, лекарственным, плесневым или пищевым. Кроме того, сегментоядерные эозинофилы реагируют также и на паразитарную инвазию гельминтами.
Согласно статистике, базофилы сравнительно редко повышаются до критических значений. Возможные обоснования: тяжёлые онкологические поражения пациента с развитием сопутствующих заболеваний, а также аллергический шок.
Читайте далее: Лейкоцитарная формула крови — расшифровка у взрослых и детей, нормы показателей
Симптомы лейкоцитоза
Лейкоцитоз – это проявление заболевания. При выявлении первым признаков лейкоцитоза необходимо провести расширенную лабораторную и инструментальную диагностику пациента с целью установления основного диагноза. Следует обращать внимание на основные симптомы лейкоцитоза у ребенка:
- слабость и быстрая утомляемость, которая не является следствием избыточной физической или эмоциональной перегрузки;
- высокая температура тела;
- потливость;
- синяки и кровоподтёки неясной этиологии;
- жалобы на болевые ощущения отдельных участков и органов тела;
- резкое снижение аппетита и потеря веса.
Низкие лейкоциты в крови у ребенка
Родителей часто интересует ответ на вопрос – о чём это может говорить результат анализа крови, в котором у ребёнка понижены лейкоциты (состояние лейкопении). К факторам, обуславливающим состояние лейкопении, относят:
- патологии в работе костного мозга, в результате чего не образуется достаточное количество клеток крови. К подобным сбоям в работе могут привести злокачественные поражения тканей или недостаток витаминов, а также макро- и микроэлементов. Кроме того, разрушение костного мозга возможно при химическом (лекарственные препараты) или ионизирующем воздействии на человека;
- хроническом вирусном гепатите;
- лейкоз – злокачественное поражение клеток крови;
- болезнь Рустицкого-Калера – злокачественные опухоли В-лимфоцитов;
- мегалобластная анемия – развивается при недостаточно содержании в организме витамина В12, следствием чего происходят сбои в работе костного мозга и нервной системы;
- анафилаксия – аллергическая реакция немедленного типа в ответ на поступление аллергического агента;
- миелодиспластический синдром, несмотря на то, что он встречается крайне редко у детей, тем не менее, исключать его из списка возможных причин недопустимо. Характерное отличие – отсутствие типичной клинической картины. Состояние характеризуется дефицитом одного или сразу нескольких видов кровяных клеток.
Подготовка к анализу
Клеточный состав крови наиболее чувствителен ко всем внешним факторам, поэтому для получения максимально достоверных результатов необходимо правильно подготовить ребёнка к сдаче биоматериала. Правила подготовки:
- биоматериал сдаётся строго натощак, между последним приёмом пищи и процедурой сдачи должно пройти не менее 6 часов;
- необходимо поить малыша чистой негазированной водой. Это позволит снизить риск гемолиза в пробирке, а также значительно облегчит взятие биоматериала;
- ограничить физическое и эмоциональное перенапряжение, которое изменяет работу нервной и эндокринной системы.
Родители часто спрашивают — как берут кровь для общего анализа у детей? Для общего анализа крови и для подсчёта лейкоцитарной формулы подойдёт венозная (собирается из кубитальной вены на сгибе локтя, у новорождённых – из вены головы) или капиллярная кровь (берётся из безымянного пальца). Число белых кровяных клеток определяют методом проточной цитофлуориметрии. Срок исполнения для частных и государственных лабораторий не превышает 1 суток.
Подводим итоги
Следует подчеркнуть, что:
- норма лейкоцитов у детей подбирается с учётом возраста;
- незначительные отклонения от референсных значений могут наблюдаться при неправильной подготовке к сдаче биоматериала для анализа;
- выявление стойкого лейкоцитоза или лейкопении требует немедленного дообследования ребёнка для установления основного заболевания, которое является основанием для развития подобного состояния.
Читайте далее: Лейкоциты в кале у ребенка – норма и причины повышения
- Об авторе
- Недавние публикации
![]()
Дипломированный специалист, в 2014 году закончила с отличием ФГБОУ ВО Оренбургский госудаственный университет по специальности “микробиолог”. Выпускник аспирантуры ФГБОУ ВО Оренбургский ГАУ.
В 2015г. в Институте клеточного и внутриклеточного симбиоза Уральского отделения РАН прошла повышение квалификации по дополнительной профессиональной программе “Бактериология”.
Лауреат всероссийского конкурса на лучшую научную работу в номинации “Биологические науки” 2017 года.
Автор многих научных публикаций. Подробнее
![]()
Юлия Мартынович (Пешкова) недавно публиковал (посмотреть все)
Кровь – главный поставщик кислорода, питательных веществ и гормонов к клеткам и тканям всего организма. Помимо этого, она очищает клетки от СО2, продуктов обмена. Кровь состоит из целого ряда форменных элементов: эритроцитов (красные кровяные тельца), тромбоцитов и лейкоцитов (белые кровяные тельца).
Лейкоциты (от leucos — белый, cytos — клетка) – особые универсальные клетки с ядром, что способны просачиваться через стенки самых мелких сосудов, и направляться в пораженные места, которые нуждаются в защите. Работа лейкоцитов состоит в том, что они на месте нейтрализуют любые патогенные агенты, которые провоцируют инфекционные процессы.
Виды лейкоцитов
Лейкоциты могут быть зернистой и незернистой структуры:
- Гранулоциты – клетки зернистые, имеют большие размеры. К ним относятся: базофилы, эозинофилы, нейтрофилы.
- Агранулоциты – мелкие незернистые клетки, они представлены моно- и лимфоцитами.
Лейкопоэз (образование лейкоцитов) происходит в селезенке и красном костном мозге, печени. В гландах и лимфоузлах происходит репликация некоторых видов лимфоцитов. Разрушение этих клеток происходит в печени и селезенке.
Все лейкоциты подразделены на 5 больших групп, каждая из которых имеет свою функцию. Т.е. они, несмотря на различие морфологии, функционируют как защитники организма:
- Иммунный ответ определяется лимфоцитами.
- Аллергены под влиянием базофилов, которые их обезвреживают.
- Им помогают эозинофилы, также они препятствуют росту атипичных клеток.
- Нейтрофилы занимаются фагоцитозом патогенов и токсинов.
- Моноциты обладают активностью против микробов, паразитов.
Лейкоциты под микроскопом после окраски имеют голубоватый цвет.
Роль различных видов лейкоцитов подробно
Защитная функция лейкоцитов работает по тем же механизмам, что и у взрослых. Суть лейкоцитарной формулы заключается в дифференциальном разделении общего числа клеток в анализе на пять классов.
Получаемая картина дает полное представление, о преобладании каких видов WBC идет речь. Изучение представителей разных лейкоцитов позволяет выявить не только наличие болезни, но и степень ее тяжести в случае инфекционной патологии, лейкозов и пр.
Нейтрофилы (NEUT) – это первейшие защитники от инфекций. Это самая большая группа гранулоцитов. В крови они находятся на разной стадии созревания (юные, молодые, зрелые). Главная их задача – борьба с бактериями. Дело в том, что они вырабатывают пептиды – особые антимикробные вещества. Также они способны заниматься фагоцитозом чужеродных небольших тел. Кроме этого, нейтрофил способен к нетозу (акт самопожертвования на поле брани с бактериями).
В случае инфекции нейтрофилы скапливаются в месте внедрения бактерий в организм и борются с ними. Гибель эритроцитов – это гной. При росте нейтрофилов оказывается, что бактерии проникли в организм. В ответ на это происходит такая активная выработка сегментоядерных нейтрофилов, что они даже не успевают до конца созреть, поэтому циркулируют в крови в незрелой форме.
Такое состояние указывает на активную работу защитных сил организма по устранению инфекции. Также нейтрофилы увеличиваются при обширных ожогах, онкопатологии красного костного мозга.
Норма лейкоцитов в крови у детей 2 лет (нейтрофилы) в среднем 3,5, диапазон – от 1,5 до 8,5.
Эозинофилы – это гранулоциты, что защищают организм малыша от паразитов, аллергенов. Они фагоцитируют мелкие частицы. Эозинофилы (EO) – клетки, удаляющие избытки гистамина, который массово выбрасывается в кровь при аллергических реакциях. При гельминтозах эозинофилы проникают в просвет кишечника и разрушаются там. Но при этом они выделяют токсичные для гельминтов вещества.
Базофилы (BASO). От них зависит проницаемость клеточных мембран и развитие любых аллергических реакций. Они редко повышаются, только в случае аллергического шока, потому что запускают немедленную аллергическую реакцию в организме. Их количество немногочисленно. Они действуют как скорая помощь для организма: произошло ли отравление, укус змеи или др. Они первыми прибывают на место происшествия.
Лимфоциты (LYMPH). Их основная работа заключена в выявлении чужаков, особенно вирусов. Также они ответственны за мутации клеток. Относятся к агранулоцитам, отвечают за иммунные реакции организма, способны синтезировать антитела и обеспечивать гуморальный иммунитет. Ребенка они защищают от вирусных инфекций. Всю информацию о чужеродных агентах лимфоциты получают от макрофагов, которые циркулируют по организму, и собирают все подозрительные частички.
Моноциты (MONO) присутствуют во всех тканях организма, находятся в незрелом состоянии. Активация их функции происходит при превращении их в макрофаги (большие подвижные клетки). Также относятся к агранулоцитам, они крупные, способны поглощать бактерии и мертвые клетки с целью удаления их из организма ребенка. Макрофаги очень полезны для лимфоцитов в осуществлении иммунных реакций.
Плазматические клетки – самая малочисленная группа, они занимаются синтезом антител. В норме они есть только у детей.
От чего зависит число лейкоцитов
Число лейкоцитов может меняться по причинам физиологическим и патологическим. Причины патологические – наличие заболеваний, особенно воспалительного характера.
К физиологии относится возраст, максимальное число лейкоцитов у новорожденного, по мере роста и развития малыша их число постепенно снижается.
Для каждого возраста есть свои значения, поэтому созданы специальные таблицы. Например, нормы лейкоцитов у детей в 2 года и в 5 лет будут отличаться.
Перепады температур также вызывают изменение числа лейкоцитов, например, прием горячей ванны.
Прием пищи. В течение 2-3 часов после еды лейкоцитоз будет отмечаться обязательно. Вот почему сдавать кровь надо натощак.
Физическая активность ребенка. После подвижных игр, бега лейкоцитов всегда больше. Это же относится и к эмоциональному напряжению ребенка: плач, испуг.
Как отмечают специалисты в отзывах, норма лейкоцитов в крови у детей в 2 года сразу увеличивается при плаче, беге, во время проведения анализов. Матери не могут понять, почему врачи всегда подробно выспрашивают о поведении и состоянии ребенка на момент сдачи крови.
Как сдавать анализ правильно
Перерыв в приеме пищи должен быть не менее 8 часов. У грудничков он должен составлять минимально 2 часа. Не стоит разрешать своему чаду носиться по коридору поликлиники в ожидании входа в лабораторию.
В поликлинику лучше прийти заблаговременно, и до сдачи крови спокойно посидеть в коридоре 15-20 минут. Ребенок не должен плакать или переживать перед анализами. Также нельзя заходить в кабинет для сдачи крови сразу после прихода с улицы, чтобы не возникло перепада температур.
Как определяют число лейкоцитов
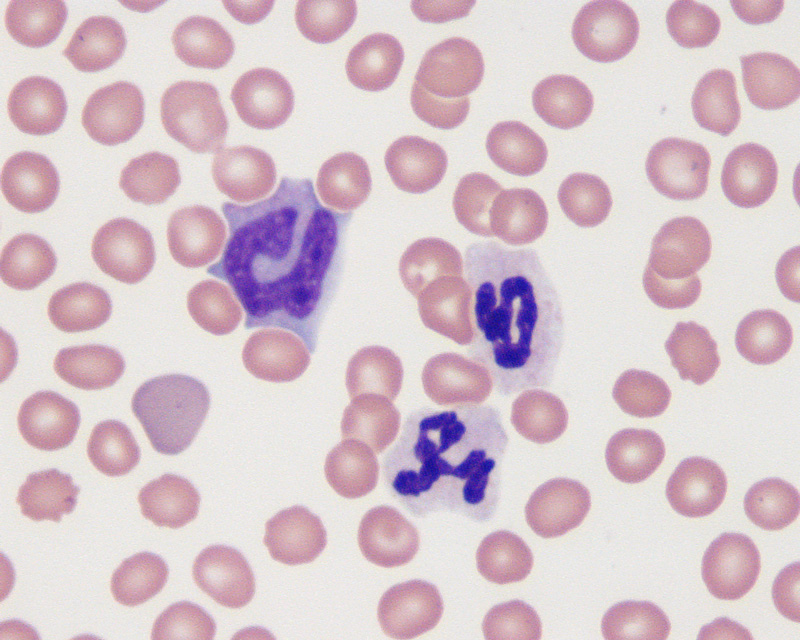
При сдаче крови определяются все ее форменные элементы и показатели. Кровь берется из пальца, у младенца – из пятки или из вен головы. Определение числа разных видов лейкоцитов и отображение их в процентном соотношении называется лейкоцитарной формулой. Это нужно для диагностики конкретных заболеваний.
Например, норма лейкоцитов в крови у детей до 1 года в процентах будет указана на одном бланке, и выглядеть примерно следующим образом:
- число лейкоцитов – 11,4;
- нейтрофилы – 3,5 (31%);
- лимфоциты – 7 (61%);
- эозинофилы – 0,3 (3%);
- моноциты – 0,6 (5%).
Формула определяется при помощи камеры Горяева, которая автоматически подсчитывает любой заданный вид с большой точностью.
По возрасту
Она отображает данные по крови, начиная с первого дня жизни ребенка. Это очень удобно для врачей.
Картина крови у детей резко отличается от таковой у взрослых. Например, если норма лейкоцитов в крови у детей в 2 года доходит до 16,5 у взрослого – это картина лейкоцитоза.
С возрастом показатели лейкоцитов постепенно снижаются, приближаясь к показателям у взрослых. Например, если норма лейкоцитов у детей в 2 года в максимальном размахе составляет 17, то в 5 лет – уже 12,3.
Но не следует понимать это так буквально. Снижение плавное и постепенное, именно поэтому в таблицах показания объединены по некоторым годам. Т.е. указывается, например, норма лейкоцитов у детей в 2 и 3 года, 5-6 лет и т.д.
И не следует думать, что референсные (средние) значения в 4 года будут разительно отличаться от нормы лейкоцитов в крови у детей в 3 года.
Только в пубертатном периоде показатели уже равны взрослым нормам – диапазон лейкоцитов составляет от 4,2 до 9. Это указание на достаточно сформированный иммунитет. Это только общее число лейкоцитов, а в анализе учитывается вся их неоднородность.
Лейкоциты выше нормы

Повышение нормы называется лейкоцитозом. Его выраженность напрямую связана с активностью патологии. Например, норма лейкоцитов у детей в 2 года превысила показатели 17. Врач может уверенно говорить об инфекционном заболевании у малыша.
А вот норма лейкоцитов в крови у детей в 4 года выглядит уже иначе, и цифры патологии также будут другие:
- лейкоциты не должны превышать в максимуме 15,5;
- нейтрофилы в норме – не выше 8,5;
- лимфоциты – 8;
- моноциты и эозинофилы – 0,5.
При значительном лейкоцитозе кровь загустевает и становится вязкой. Это может приводить к появлению некоторых общих патологических признаков, например, к расстройствам зрения, повышению АД, цефалгиям.
Норма лейкоцитов в крови у детей 4 лет максимально не должна превышать 15, в противном случае это тоже расценивается, как лейкоцитоз.
Причины лейкоцитоза
Причинами лейкоцитоза выступают:
- Бактериальные инфекции (ангина, пневмонии, аппендицит и мн. др.).
- Хронические воспалительные заболевания – артриты, пиелонефриты, колиты.
- Вирусные инфекции: гепатит, грипп, ОРВИ, краснуха, менингиты и пр.
- Аллергии.
- Грибковые инфекции и паразиты.
- Аутоиммунные процессы: СКВ, БА, ревматизм.
- Травмы либо ожоги.
- Потеря крови в результате кровотечений, гемолитической анемии.
- Удаление селезенки.
- Нейробластомы, лейкозы, опухоли, радиация вызывают и поражение костного мозга, что не может не отразиться на состоянии лейкоцитов.
- Прием иммуностимуляторов.
Симптомы лейкоцитоза
Кроме указанных выше проявлений, у многих детей лейкоцитоз проявляется температурой и ознобом, снижением аппетита, слабостью, потливостью, суставными и мышечными болями и др. симптомами, характерными для конкретных заболеваний. Родителей всегда интересует вопрос, как лейкоциты можно снизить. Элементарно: нужно лечить возникшее заболевание.
Лейкоциты ниже нормы
Норма лейкоцитов в крови у детей 2 лет и других возрастов может и снижаться, тогда это называют лейкопенией. Она уже не может носить физиологического характера, а свидетельствует только о серьезном заболевании. Почему? Потому что указывает на снижение, в первую очередь, иммунитета. Лейкоцитов – защитников, способных бороться с патогенами, оказывается недостаточно.
Причины лейкопении

Если норма лейкоцитов в крови у детей в 5 лет по содержанию эозинофилов и базофилов составляет 1 и 0,5 соответственно, то при лейкопении они исчезают полностью. Причин лейкопении может быть довольно много:
- патология костного мозга;
- гиповитаминозы и истощение;
- дефицит макро- и микроэлементов;
- лейкемия;
- прием некоторых лекарств;
- радиация;
- хронический вирусный гепатит;
- мегалобластная анемия;
- отравления;
- вирусные инфекции: ветрянка и краснуха в периоде выздоровления;
- анафилактический шок;
- аутоиммунные заболевания, СКВ;
- миелодиспластический синдром у детей возникает очень редко, но имеет место быть.
Характерное отличие – полное отсутствие клиники и дефицит какого-либо одного или нескольких подвидов лейкоцитов.
Симптомы лейкопении
Отклонения от нормы лейкоцитов у детей в 2 года и старше характерных признаков не имеют, но зато это грозит присоединением инфекций. Они уже и будут проявляться лихорадкой, учащением пульса, слабостью, лимфаденопатией, головокружением и пр.
Что делать
При выявлении лейкопении необходимо дополнительно обследовать ребенка, чтобы выявить случайность или действительное наличие снижения лейкоцитов.
Если лейкопения незначительна, и имеются признаки авитаминоза, педиатр просто назначит усиленное питание и применение витаминных препаратов. При обнаружении какого-то конкретного системного заболевания назначается лечение.
Тогда после выздоровления и закрепления иммунитета лейкоциты восстанавливаются до своей нормы. Лейкозы в прогнозе зависят от своевременности выявления, и лечение при них требует нескольких лет.
