Механическая желтуха гемолитическая анемия
Когда происходит усиленное разрушение красных кровяных телец, развивается гемолитическая желтуха, так как в процессе гемолиза высвобождается билирубин, что должен связываться печенью и выводиться с организма, но из-за большого его количества печень не успевает справляться с задачей. Об этом сигнализирует желтый окрас кожных покровов и белков глаз. Этот вид желтухи является опасным, особенно для младенцев, и требует незамедлительного лечения.
 Свободный билирубин, циркулирующий в крови из-за патологии печени, несёт значительную опасность для здоровья человека.
Свободный билирубин, циркулирующий в крови из-за патологии печени, несёт значительную опасность для здоровья человека.
Общие сведения
Чаще всего желтый цвет кожи обусловлен проблемами с печенью или желчными путями, когда органы не способны связать высвободившийся билирубин и вывести его с организма естественными путями. Но бывает, что эти органы работают полноценно, но билирубин все равно накапливается. Такое возможно при гемолитической желтухе. Патология характеризуется чрезмерным кроверазрушением, когда эритроциты распадаются, и гемоглобин преобразовывается в билирубин, который не успевает перерабатываться ответственными за это органами, и билирубин попадает обратно в кровь.
Гемолитическая желтуха развивается при гемолитической анемии, крупозной пневмонии, малярии и других заболеваниях, что способны спровоцировать усиленный распад эритроцитов.
 Гемолитическая желтуха опасна тем, что может осложниться до степени разрушения клеток крови.
Гемолитическая желтуха опасна тем, что может осложниться до степени разрушения клеток крови.
Кожа при гемолитической желтухе становится лимонно-желтой, отмечается сильная бледность больных, при этом зуд отсутствует (он характерен при других формах желтухи). Анализы крови не показывают чрезмерно увеличенный уровень билирубина. Увеличение печени не характерно для гемолитической желтухи, но при пальпации прощупывается небольшая отечность селезенки.
Надпочечная желтуха бывает двух типов:
- врожденная;
- приобретенная.
Вернуться к оглавлению
Врожденная (гемолитическая анемия)
Врожденная желтуха – заболевание, которому характерны проблемы с жизнедеятельностью эритроцитов, когда разрушается большое количество красных кровяных телец, а формируется небольшое. Врожденная желтуха является распространенным заболеванием, она встречается у каждого 100 жителя Земли. Гемолитическая болезнь составляет 1/10 часть среди всех видов анемии. В нормальных условиях эритроциты живут примерно 4 месяца, при этом заболевании – 3 недели максимум. При этом, красные кровяные тельца погибают в сосудах, в печени, селезенке и костном мозгу.
Вернуться к оглавлению
Приобретенная
При приобретенной гемолитической желтухе окончательный механизм патологии устроен так, что гибель эритроцита локализуется в селезенке. У малышей надпеченочная желтуха чаще обусловлена адаптацией к новой среде, у взрослого – может быть признаком опасного заболевания крови или других проблем со здоровьем.
Вернуться к оглавлению
Причины и патогенез
Спровоцировать гемолитическую желтуху могут приобретенные или наследственные патологии, что приводят к большой концентрации такого токсического вещества, как билирубин. Механизм развития патологии заключается в том, что эритроциты разрушаются быстро, и печень не успевает их связать и вывести. Таким образом, билирубин всасывается обратно в кровь, что приводит к его накоплению в костном мозгу. Кроме того, они скапливаются под кожей, что обусловливает ее пожелтение. Причины гемолитической желтухи:
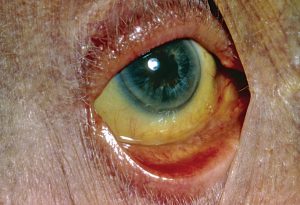 Гемолитическая форма желтухи может развиться на фоне травм внутренних органов, болезней кровеносной системы, токсических отравлений.
Гемолитическая форма желтухи может развиться на фоне травм внутренних органов, болезней кровеносной системы, токсических отравлений.
- травмы внутренностей или гематомы;
- гипербилирубинемия;
- септический эндокардит;
- инфаркт легких;
- крупозная или В12-дефицитная анемия;
- новообразования злокачественного характера;
- проблемы с печенью;
- интоксикация организма из-за мышьяка, фосфора т. д.;
- болезнь Аддисона-Бримера;
- талассемия (генетическая болезнь, когда эритроциты быстро погибают);
- отравление фармацевтическими препаратами;
- сфероцитоз (наследственно передаваемая болезнь, при которой срок жизни красных кровяных телец значительно уменьшается);
- гемоглобинопатия;
- малярия (инфекция, что переносится через кровь);
- гемолитическая и серповидно-клеточная анемии (врожденная ломкость красных кровяных телец из-за особенностей формы).
Вернуться к оглавлению
Симптомы гемолитической желтухи
Признаки желтухи безоговорочно укажут на ее патогенез, что значительно упрощает диагностику. Симптомы:
 Болезнь печени провоцирует пожелтение кожи и белков глаз, отемняет мочу, провоцирует чесания и боль за грудиной.
Болезнь печени провоцирует пожелтение кожи и белков глаз, отемняет мочу, провоцирует чесания и боль за грудиной.
- желтый цвет кожных покровов, слизистых оболочек и склер глаз;
- кожа становится бледной, румянец отсутствует, так как развивается анемия;
- моча темнеет;
- нет зуда кожных покровов;
- болезненные ощущения в области расположения селезенки (слева под ребрами);
- нет болевых ощущений в районе печени;
- кал становится более темным;
- при пальпации не ощущается увеличение печени, но селезенка отекшая и немного больше нормы.
Вернуться к оглавлению
Диагностика и анализы
Первые признаки заболевания чаще всего остаются без внимания, больной идет к специалисту при явном пожелтении кожи или болях в районе селезенки. Сначала специалист проводит сбор анамнеза, проводит визуальный осмотр и пальпацию брюшной полости. При этом возможно прощупывание увеличенных размеров селезенки при нормальных размерах печени.
Далее пациент должен сдать анализ мочи, что покажет изменение ее состава. При лабораторном исследовании мочи будет отмечен повышенный уробилин при нормальных показателях билирубина. Это свидетельствует именно от гемолитическом типе.
Биохимический анализ проводится забором крови из вены утром на голодный желудок. Формула крови изменена, а значит, больному назначают печеночные пробы, что покажут опасные отклонения в работе печени.
Если есть вероятность инфекционных поражений печени, необходимо лабораторное исследование крови на гепатит.
Кроме того, пациенту необходимо провести инструментальные диагностические процедуры, что помогут выявить причину гемолитической желтухи:
- ультразвуковая диагностика;
- КТ;
- МРТ;
- ретроградная холангиопанкреатография (эндоскопическое исследование мочевыводящих каналов);
- биопсия (если есть подозрение на наличие злокачественного образования или цирроза).
Вернуться к оглавлению
Лечение
Прежде чем назначить лечение, врач должен поставить окончательный диагноз, так как желтуха часто является симптомом, а не самостоятельной болезнью. В первую очередь пациенту нужно придерживаться рекомендованной диеты. Терапия надпеченочной желтухи обычно комплексная и требует приема фармацевтических препаратов, изменения образа жизни на более щадящий.
Основой медикаментозной терапии является восстановление кроветворной функции организма и выведение билирубина естественным путем. Иногда больному показано хирургическое вмешательство.
Вернуться к оглавлению
Диета
Пациенту с желтухой необходимо строго придерживаться рекомендаций врача по питанию, что поможет разгрузить печень. Запрещается есть соленую, острую, копченую, жареную и жирную еду. Все виды алкогольных напитков под запретом.
Лучше всего, если основу рациона составят гречка или овсянка, термически обработанные овощи, нежирные сорта мяса или рыбы, вчерашний хлеб. Можно, чтоб в рационе присутствовали макароны из твердых сортов пшеницы, нежирная молочка.
Необходимо наладить режим питания. Есть нужно 5-6 раз в сутки небольшими порциями. Еду нужно хорошо пережевывать.
Вернуться к оглавлению
У новорожденных
Надпеченочная желтуха нередко встречается у новорожденных. Ее можно разделить на 2 типа: конъюгационную (патологическую) и физиологическую. Последняя обычно сама проходит за 1-1,5 недели, если же кожные покровы не возвращают здоровый цвет или появляются другая симптоматика, это может свидетельствовать о наличии патологии, тогда следует немедленно обратиться к врачу.
Симптомы желтухи появляются у малыша на 2 сутки жизни.
Вернуться к оглавлению
Причины и симптомы
Физиологическая желтуха неопасна, она возникает как реакция организма на резкий распад фетального гемоглобина при неполноценной работе ферментов печени, что не справляется со своей задачей. Патогенез желтухи у малышей такой же, как у взрослых. Патологическую гемолитическую желтуху могут спровоцировать такие факторы:
- проблемы со щитовидкой;
- разный резус-конфликт мамы и ребенка;
- врожденные патологии;
- инфекционные болезни печени, что передались от матери;
- незрелость клеток печени у недоношенного младенца;
- осложнение диабета в беременность.
 Гемолитическая желтуха у деток появляется часто из-за противоположности резуса крови с мамой.
Гемолитическая желтуха у деток появляется часто из-за противоположности резуса крови с мамой.
Чаще всего желтуха у новорожденного проявляется из-за резус-конфликта, так как клетки материнского организма всю беременность атакуют клетки плода, как патологические. Возможно развитие ядерной желтухи на фоне такой несовместимости.
Желтуха обычно дает о себе знать еще в роддоме, что увеличивает шансы на благоприятный прогноз и отсутствие осложнений. Симптоматика такая же, как у взрослых:
- желтушность кожи и склер глаз;
- вялость;
- бледность и т. д.
Существует несколько форм гемолитических желтух:
- анемическая;
- отечная;
- желтушная.
Анемическая форма является легко переносимым видом, так как она является следствием короткого периода неблагоприятного воздействия антител матери на плод. При этом отмечается анемия, бледная кожа, увеличенные печень и селезенка
Отечная форма возникает при более длительном воздействии материнских антител на малыша. Считается, что это опасная форма гемолитической желтухи, что часто приводит к смерти новорожденных. При этом присутствует такая симптоматика:
- селезенка, печень, сердце, эндокринные железы значительно увеличены;
- сильная анемия;
- проблемы с работой сердца;
- нарушение работоспособности печени;
- отечность;
- скопление свободных жидкостей в полостях живота и плевры.
Желтушная возникает, когда антитела начинают атаковать клетки уже сформировавшегося организма. При этом новорожденный абсолютно здоров. Спустя некоторое время кожа начинает желтеть, печень, селезенка, лимфоузлы увеличиваются. Скапливается билирубин, что неблагоприятно влияет на работу печени, сердца, нервной системы. При этом ребенок вялый и не хочет есть. Новорожденный может часто срыгивать или рвать. Иногда возникают судороги и проблемы с дыханием.
Вернуться к оглавлению
Лечение
Терапия надпеченочной желтухи у малышей должна быть незамедлительной. Основа терапевтических процедур – нормализация работы печени и селезенки в процессе связывания и нейтрализации билирубина.
Для нормализации состояния ребенка необходимо применение комплексного лечения. Используются фармацевтические средства, фототерапия и т. д. Возможно, понадобится переливание крови.
Заниматься самолечением маленького ребенка категорически запрещено. При первых признаках гемолитической желтухи следует обратиться к педиатру-неонатологу. Улучшение появляется практически сразу после начала терапии.
Вернуться к оглавлению
Медикаментозная терапия
 Лечение гемолитической желтушхи у маленьких деток подразумевает витаминные инъекции.
Лечение гемолитической желтушхи у маленьких деток подразумевает витаминные инъекции.
Пациенту с надпеченочной желтухой показано введение инфузионного белкового препарата, использование глюкозы, витаминов Е, С, В. Гемолитический тип желтухи вызывает дефицит витамина В9, поэтому иногда необходимо вводить фолиевую кислоту. Возможно использование глюкокортикостероидов.
Вернуться к оглавлению
Светотерапия
Это один из наиболее широко используемых методов терапии желтухи у младенцев, так как флуоресцентное освещение специальной лампы способно преобразовать билирубин в безопасное вещество, что выводится с организма путем физиологических испражнений.
Терапия проводится только стационарно. При этом не должно быть никаких факторов, что препятствуют безопасности процедуры для младенца. Суть метода заключается в том, что малыша помещают в специальный бокс или просто под лампу. В процессе лечения приветствуется частое грудное вскармливание, так как билирубин выводится с остатками переработанной еды. Сколько времени длиться светотерапия? Малыша помещают под лампу на 24 часа с перерывами для кормления.
Вернуться к оглавлению
Переливание крови
Если уровень билирубина значительно превышает норму, он не уменьшается и становится опасным для здоровья и жизни ребенка, ему показано переливание крови. Механизм: через пупочную вену малышу вводят и выводят кровь донора, что способствует очищению организма от опасного вещества.
Это крайняя мера, что сопровождается некими возможными последствиями, поэтому процедура проводится, если обычная терапия неэффективна.
Вернуться к оглавлению
Профилактика
Профилактические меры помогут предотвратить желтуху и ее опасные последствия. Считается, что раннее прикладывание к груди младенца благоприятно влияет на уровень билирубина. Молозиво, что выделяется в первые сутки после родов, обладает слабящим действием, поэтому меконий (первый кал темного цвета) выходит быстрее, а вместе в ним билирубин.
 Для предотвращения гемолитической желтухи принято делать укол на иммуноглобулин беременной.
Для предотвращения гемолитической желтухи принято делать укол на иммуноглобулин беременной.
При искусственном вскармливании кал дольше задерживается в организме, что может привести к тому, что опасное вещество попадает обратно в кровоток, что приводит к желтухе.
Профилактической мерой считается введение инъекций иммуноглобулина беременной женщине при наличии резус-конфликта. Это сглаживает борьбу антител с плодом, что уменьшает риск возникновения проблемы. Кроме того, инъекция иммуноглобулина делается в первые 2 суток после родового процесса.
Важно придерживаться здорового образа жизни, отказаться от вредных привычек и сбалансировано питаться в период беременности.
Вернуться к оглавлению
Прогноз
Прогноз для взрослых пациентов обычно благоприятный, желтуха не сопровождается осложнениями. Но в случае развития симптоматики из-за гемоглобинопатии или гипербилирубинемии, существует риск множества опасных осложнений.
Надпеченочная форма желтухи у младенцев имеет не такой хороший прогноз. Тяжелая форма желтушного вида патологии может привести к летальному исходу. Возможно развитие ядерной желтухи, что чревато поражениями центральной нервной системы. При легкой и средней формах желтухи у маленьких детей прогнозы благоприятные, она проходит бесследно.
Содержание
- Гемолитическая анемия
- Классификация гемолитических анемий
- Причины гемолитических анемий
- Симптомы гемолитических анемий
- Наследственные мембранопатии, ферментопении и гемоглобинопатии
- Приобретенные гемолитические анемии
- Диагностика гемолитических анемий
- Лечение гемолитических анемий
Гемолитическая анемия – патология эритроцитов, отличительным признаком которой является ускоренное разрушение красных кровяных телец с высвобождением повышенного количества непрямого билирубина. Для гемолитических анемий типично сочетание анемического синдрома, желтухи и увеличения размеров селезенки. В процессе диагностики исследуется общий анализ крови, уровень билирубина, анализ кала и мочи, УЗИ органов брюшной полости; проводится биопсия костного мозга, иммунологические исследования. В качестве методов лечения гемолитической анемии используется медикаментозная, гемотрансфузионная терапия; при гиперспленизме показана спленэктомия.
Гемолитическая анемия
Гемолитическая анемия — анемия, обусловленная нарушением жизненного цикла эритроцитов, а именно преобладанием процессов их разрушения (эритроцитолиза) над образованием и созреванием (эритропоэзом). Группа гемолитических анемий очень обширна. Их распространенность неодинакова в различных географических широтах и возрастных группах; в среднем патология встречается у 1% населения. Среди прочих видов анемий на долю гемолитических приходится 11%. При гемолитической анемии жизненный цикл эритроцитов укорочен и их распад (гемолиз) происходит раньше времени (через 14-21 день вместо 100-120 суток в норме). При этом разрушение эритроцитов может происходить непосредственно в сосудистом русле (внутрисосудистый гемолиз) или в селезенке, печени, костном мозге (внесосудистый гемолиз).
Классификация гемолитических анемий
В гематологии гемолитические анемии подразделяются на две большие группы: врожденные (наследственные) и приобретенные.
Наследственные гемолитические анемии включают следующие формы:
- эритроцитарные мембранопатии (микросфероцитоз – болезнь Минковского-Шоффара, овалоцитоз, акантоцитоз) – гемолитические анемии, обусловлены структурными аномалиями мембран эритроцитов
- ферментопении (энзимопении) – гемолитические анемии, вызванные дефицитом тех или иных ферментов (глюкозо-6-фосфатдегидрогеназы, пируваткиназы и др.)
- гемоглобинопатии — гемолитические анемии, связанные с качественными нарушениями структуры гемоглобина или изменением соотношения его нормальных форм (талассемия, серповидно-клеточная анемия).
Приобретенные гемолитические анемии подразделяются на:
- мембранопатии приобретенные (пароксизмальная ночная гемоглобинурия – б-нь Маркиафавы-Микели, шпороклеточная анемия)
- иммунные (ауто- и изоиммунные анемии) – обусловлены воздействием антител
- токсические – гемолитические анемии, обусловленные воздействием химических веществ, биологических ядов, бактериальных токсинов
- гемолитические анемии, вызванные механическим повреждением структуры эритроцитов (тромбоцитопеническая пурпура, маршевая гемоглобинурия)
Причины гемолитических анемий
Патогенетическую основу наследственных гемолитических анемий составляют генетические дефекты мембран эритроцитов, их ферментных систем либо структуры гемоглобина. Данные предпосылки обусловливают морфо-функциональную неполноценность эритроцитов и их повышенное разрушение. Гемолиз эритроцитов при приобретенных анемиях наступает под влиянием внутренних факторов или факторов окружающей среды.
Развитию иммунных гемолитических анемий могут способствовать посттрансфузионные реакции, профилактическая вакцинация, гемолитическая болезнь плода, прием определенных лекарств (противомалярийных препаратов, сульфаниламидов, производных нитрофуранового ряда, анальгетиков). Аутоиммунные реакции с образованием антител, агглютинирующих эритроциты, возможны при гемобластозах (остром лейкозе, хроническом лимфолейкозе, лимфогранулематозе, миеломной болезни), аутоиммунной патологии (СКВ, неспецифическом язвенном колите), инфекционных заболеваниях (инфекционном мононуклеозе, токсоплазмозе, сифилисе, вирусной пневмонии).
В ряде случаев острому внутрисосудистому гемолизу предшествует отравление мышьяковистыми соединениями, тяжелыми металлами, уксусной кислотой, грибными ядами, алкоголем и др. Механическое повреждение и гемолиз эритроцитов может наблюдаться при тяжелых физических нагрузках (длительной ходьбе, беге, лыжном переходе), при ДВС-синдроме, малярии, злокачественной артериальной гипертензии, протезировании клапанов сердца и сосудов, проведении гипербарической оксигенации, сепсисе, обширных ожогах. В этих случаях под действием тех или иных факторов происходит травматизация и разрыв мембран изначально полноценных эритроцитов.
Центральным звеном патогенеза гемолитических анемий является повышенное разрушение эритроцитов в органах ретикулоэндотелиальной системы (селезенке, печени, костном мозге, лимфатических узлах) или непосредственно в сосудистом русле. Эти процессы сопровождаются развитием анемического и желтушного синдромов (так называемой «бледной желтухой»). Возможно интенсивное окрашивание кала и мочи, увеличение селезенки и печени.
Симптомы гемолитических анемий
Наследственные мембранопатии, ферментопении и гемоглобинопатии
Наиболее распространенной формой данной группы гемолитических анемий является микросфероцитоз, или болезнь Минковского-Шоффара. Наследуется по аутосомно-доминантному типу; обычно прослеживается у нескольких представителей семьи. Дефектность эритроцитов обусловлена дефицитом в мембране актомиозиноподобного белка и липидов, что приводит к изменению формы и диаметра эритроцитов, их массивному и преждевременному гемолизу в селезенке.
Манифестация микросфероцитарной гемолитической анемии возможна в любом возрасте (в младенчестве, юношестве, старости), однако обычно проявления возникают у детей старшего возраста и подростков. Тяжесть заболевания варьирует от субклинического течения до тяжелых форм, характеризующихся часто повторяющимися гемолитическими кризами. В момент криза нарастает температура тела, головокружение, слабость; возникают боли в животе и рвота.
Основным признаком микросфероцитарной гемолитической анемии служит желтуха различной степени интенсивности. Вследствие высокого содержания стеркобилина кал становится интенсивно окрашенным в темно-коричневый цвет. У пациентов с болезнь Минковского-Шоффара наблюдается склонность к образованию камней в желчном пузыре, поэтому часто развиваются признаки обострения калькулезного холецистита, возникают приступы желчной колики, а при закупорке холедоха конкрементом — обтурационная желтуха. При микросфероцитарной гемолитической анемии во всех случаях увеличена селезенка, а у половины пациентов – еще и печень.
Кроме наследственной микросфероцитарной гемолитической анемии, у детей часто встречаются другие врожденные дисплазии: башенный череп, косоглазие, седловидная деформация носа, аномалии прикуса, готическое нёбо, полидактилия или брадидактилия и пр. Пациенты среднего и пожилого возраста страдают трофическими язвами голени, которые возникают в результате гемолиза эритроцитов в капиллярах конечностей и плохо поддаются лечению.
Энзимопенические гемолитические анемии связаны с недостатком определенных ферментов эритроцитов (чаще — Г-6-ФД, глутатион-зависимых ферментов, пируваткиназы и др). Гемолитическая анемия может впервые заявлять о себе после перенесенного интеркуррентного заболевания или приема медикаментов (салицилатов, сульфаниламидов, нитрофуранов). Обычно заболевание имеет ровное течение; типична «бледная желтуха», умеренная гепатоспленомегалия, сердечные шумы. В тяжелых случаях развивается ярко выраженная картина гемолитического криза (слабость, рвота, одышка, сердцебиение, коллаптоидное состояние). В связи с внутрисосудистым гемолизом эритроцитов и выделением гемосидерина с мочой последняя приобретает темный (иногда черный) цвет.
Особенностям клинического течения гемоглобинопатий — талассемии и серповидно-клеточной анемии посвящены самостоятельные обзоры.
Приобретенные гемолитические анемии
Среди различных вариантов приобретенных гемолитических анемий чаще других встречаются аутоиммунные анемии. Для них общим пусковым фактором выступает образование антител к антигенам собственных эритроцитов. Гемолиз эритроцитов может носить как внутрисосудистый, так и внутриклеточный характер.
Гемолитический криз при аутоиммунной анемии развивается остро и внезапно. Он протекает с лихорадкой, резкой слабостью, головокружением, сердцебиением, одышкой, болями в эпигастрии и пояснице. Иногда острым проявлениям предшествуют предвестники в виде субфебрилитета и артралгий. В период криза стремительно нарастает желтуха, не сопровождающаяся кожным зудом, увеличивается печень и селезенка.
При некоторых формах аутоиммунных гемолитических анемий больные плохо переносят холод; в условиях низких температур у них может развиваться синдром Рейно, крапивница, гемоглобинурия. Вследствие недостаточности кровообращения в мелких сосудах возможны осложнения в виде гангрены пальцев ног и рук.
Токсические гемолитические анемии протекают с прогрессирующей слабостью, болями в правом подреберье и поясничной области, рвотой, гемоглобинурией, высокой температурой тела. Со 2-3 суток присоединяется желтуха и билирубинемия; на 3-5 сутки возникает печеночная и почечная недостаточность, признаками которых служат гепатомегалия, ферментемия, азотемия, анурия.
Отдельные виды приобретенных гемолитических анемий рассмотрены в соответствующих статьях: «Гемоглобинурия» и «Тромбоцитопеническая пурпура», «Гемолитическая болезнь плода».
Диагностика гемолитических анемий
Определение формы гемолитической анемии на основе анализа причин, симптоматики и объективных данных относится к компетенции гематолога. При первичной беседе выясняется семейный анамнез, частота и тяжесть протекания гемолитических кризов. В процессе осмотра оценивается окраска кожных покровов, склер и видимых слизистых, производится пальпация живота для оценки величины печени и селезенки. Сплено- и гепатомегалия подтверждается при проведении УЗИ печени и селезенки.
Изменения в гемограмме характеризуются нормо- или гипохромной анемией, лейкопенией, тромбоцитопенией, ретикулоцитозом, ускорением СОЭ. При аутоиммунных гемолитических анемиях большое диагностическое значение имеет положительная проба Кумбса. В биохимических пробах крови определяется гипербилирубинемия (увеличение фракции непрямого билирубина), увеличение активности лактатдегидрогеназы. Исследование мочи выявляет протеинурию, уробилинурию, гемосидеринурию, гемоглобинурию. В копрограмме повышено содержание стеркобилина. Исследование пунктата костного мозга обнаруживает гиперплазию эритроидного ростка.
В процессе дифференциальной диагностики исключаются гепатиты, цирроз печени, портальная гипертензия, гепатолиенальный синдром, гемобластозы.
Лечение гемолитических анемий
Различные формы гемолитической анемии имеют свои особенности и подходы к лечению. При всех формах приобретенной гемолитической анемии необходимо позаботиться об устранении влияния гемолизирующих факторов. Во время гемолитических кризов больным необходимы инфузии растворов, плазмы крови; витаминотерапия, по необходимости – гормоно- и антибиотикотерапия. При микросфероцитозе единственно эффективным методом, приводящим к 100 % прекращению гемолиза, является спленэктомия.
При аутоиммунной гемолитической анемии показана терапия глюкокортикоидными гормонами (преднизолоном), сокращающая или прекращающая гемолиз. В некоторых случаях требуемый эффект достигается назначением иммунодепрессантов (азатиоприна, 6-меркаптопурина, хлорамбуцила), противомалярийных препаратов (хлорохина). При резистентных к медикаментозной терапии формах аутоиммунной гемолитической анемии выполняется спленэктомия.
Лечение гемоглобинурии предполагает переливание отмытых эритроцитов, плазмозаменителей, назначение антикоагулянтов и антиагрегантов. Развитие токсической гемолитической анемии диктует необходимость проведения интенсивной терапии: дезинтоксикации, форсированного диуреза, гемодиализа, по показаниям – введение антидотов. При развитии почечной недостаточности прогноз неблагоприятен.
