Рекомендации по ведению беременных с анемией
Высокая распространенность анемии беременных, и те неблагоприятные последствия для беременной и плода, к которым они могут привести, делают эту проблему чрезвычайно актуальной и требуют совершенствования современной системы охраны здоровья матери и ребёнка. Наличие железодефицитной анемии приводит к нарушению качества жизни пациенток, снижает их работоспособность, вызывает функциональные расстройства со стороны многих органов и систем. Дефицит железа у беременных неблагоприятно отражается на течении беременности, родов, послеродового периода, состоянии плода и новорожденного, способствуя увеличению частоты преждевременных родов, плацентарной недостаточности, угрозы прерывания беременности, гипотрофии плода, аномалий родовой деятельности, инфекционных осложнений и гипогалактии у родильниц, частоты и объема патологической кровопотери в родах и послеродовом периоде. Кроме того, недостаточное депонирование железа в антенатальном периоде является одной из причин развития дефицита железа и анемии у грудных детей, отставания в психомоторном и умственном развитии детей ранних лет жизни. При дефиците железа у беременных увеличивается риск развития осложнений в родах, а при отсутствии своевременной и адекватной терапии может возникнуть дефицит железа и у плода.
Беременные с анемией ведутся в основном амбулаторно. Госпитализация плановая показана в случае тяжелой анемии и отсутствия эффекта от противоанемической терапии в амбулаторных условиях. Госпитализация экстренная проводится при тяжелой степени анемии с выраженным анемическим и циркуляторно-гипоксическим синдромами.
Всем беременным назначаются основные и по показаниям дополнительные диагностические мероприятия.
Перечень основных диагностических мероприятий:
- Общий анализ крови (12 параметров)
- Биохимический анализ крови (общий белок, мочевина, креатинин, АЛТ, АСТ, общий билирубин и фракции)
- Общий анализ мочи
- С целью оценки эффективности лечения анемии необходим контроль уровня гемоглобина и гематокрита 1 раз в месяц.
Перечень дополнительных диагностических мероприятий:
- Сывороточное железо, ферритин, фолиевая кислота, витамин В12 в сыворотке по показаниям.
- Стернальная пункция и трепанобиопсия по показаниям
- Эзофагогастродуоденоскопия по показаниям,
- УЗИ брюшной полости, почек, селезенки при тяжелой анемии.
- После родов ОАК – 1 раз в неделю (при средней степени тяжести)
Профилактика железодефицитной анемии у беременных женщин.
Все беременные женщины при сроке беременности 8 недель распределяются на следующие группы:
О (нулевая) — беременные с нормально протекающей беременностью. Этим женщинам назначается профилактический прием препаратов железа в дозе 30-40 мг (по элементарному железу) с 31-й недели беременности в течение 8 недель. Это необходимо в связи с тем, что в указанные сроки идет интенсивное накопление железа плодом. Лучшим препаратом для профилактики следует считать солевые препараты железа по 1 таблетке 3-4 раза в день (такая доза препарата обеспечит прием 30-40 мг железа).
1-я группа — беременные с нормальным анализом крови, но с предрасполагающими к развитию анемии факторами:
- обильные, длительные менструации перед наступлением беременности;
- патология желудочно-кишечного тракта, при которой возможны кровопотери или нарушение всасывания железа (неспецифический язвенный колит, эрозивный гастрит, язвенная болезнь желудка и 12-перстной кишки, хронический энтерит и др.);
- многократные роды (больше трех с интервалом менее двух лет);
- недостаточное поступление железа с пищей;
- наличие инфекционно-воспалительных очагов;
- ранний токсикоз беременных с частой рвотой. Профилактическая терапия начинается с 12-13-й недели и проводится до 15-й недели (назначается 30-40 мг железа в сутки), затем с 21-й до 25-й недели, с 31-32-й недели до 37 недели.
2-я группа – женщины, у которых анемия возникла во время беременности, чаще анемия развивается после 20-й недели. Необходимо тщательное обследование беременной (для исключения кровотечения различной этиологии), а затем следует проводить лечение железодефицитной анемии так, как это изложено выше, с использованием лечебных доз препаратов. Лечение надо проводить обязательно, поскольку анемия будущей матери приводит к анемии плода.
3-я групп – женщины с беременностью, наступившей уже на фоне существующей железодефицитной анемии. После выяснения генеза анемии проводится лечение железодефицитной анемии с назначением лечебных доз препаратов, последующим восполнением запасов железа (терапия насыщения) и курсами профилактической терапии (2 курса по 8 недель).
Лечение железосодержащими препаратами полезно сочетать с приемом антиоксидантов (витамина Е, витамина С), комплекса поливитаминов, препаратов кальция.
Профилактика осложнений гестации
Профилактика материнских и перинатальных осложнений при анемии – сбалансированное по количеству и качеству питание беременной.
- По рекомендации ВОЗ все беременные на протяжении II и III триместров беременности и в первые 6 мес лактации должны получать препараты железа в профилактической дозе (60 мг в сутки). Необходимо перед ферротерапией исследование уровня сывороточного железа и ферритина, чтобы избежать перегрузки железом.
- Беременным с уровнем Hb ≤115 г/л прием препаратов железа необходим с самых ранних сроков беременности, практически с момента взятия на учет.
- Мероприятия, направленные на оздоровление женщины и плода, после 17–18 нед беременности (завершение формирования маточно-плацентарно-плодового кровообращения) большого эффекта не дают. Вот почему так необходима ранняя явка и быстрое обследование беременной.
Профилактика железодефицитной анемии показана беременным:
- проживающим в популяциях, где дефицит железа является общей проблемой населения;
- с обильными и длительными менструациями до беременности;
- при коротком интергенетическом интервале;
- при многоплодной беременности;
- при длительной лактации.
Дальнейшее ведение.
При умеренной степени анемии очередные явки в женскую консультацию назначают в обычные сроки по стандарту наблюдения за беременной. Клинические анализы крови следует проводить ежемесячно, биохимические исследования (сывороточное железо, трансферрин, ферритин) назначают 1 раз в триместр, а также при динамическом лабораторном контроле терапии. При анемии тяжелой степени проводят лабораторный контроль каждую неделю, при отсутствии положительной динамики гематологических показателей показано углубленное гематологическое и общеклиническое обследование беременной в стационаре.
Ведение родов у беременных с анемией.
Роды ведутся консервативно. При ведении родов следует исходить из того, что кровопотеря в любом объеме часто проявляется как патологическая. Поэтому, начиная со II периода, роды должны вестись с «иглой» в вене для проведения инфузионной и трансфузионной терапии. Всем роженицам проводят профилактику кровотечения путем введения метилэргометрина внутривенно струйно.
Литература.
- Клинический протокол диагностики и лечения анемии беременных №23 от 12 декабря 2013 г.
- Шалина, Р.И. Анемии беременных. Клиника, диагностика, лечение и профилактика / Р.И. Шалина, Л.Е. Бреусенко, Ю.Ю. Кутакова // Патологияноворожденных и детей раннего возраста. 2002. – №2. – С. 37-52.
- Короткова Н. А. Анемия Беременных. Принципы современной терапии / Н. А. Короткова, В. Н. Прилепская // Медицинский совет. 2015. – Т.XX. – С. 58-62.
Оригинал работы:
Ведение беременности и родов при анемии
Во время беременности очень важно поддерживать уровень гемоглобина на физиологическом уровне. Именно поэтому ожидающим ребенка женщинам рекомендуется регулярно сдавать кровь на анализ содержания железа в крови.
Какие могут быть осложнения при нехватке железа?
Женщинам с диагнозом «железодефицитная анемия» могут быть рекомендованы железосодержащие добавки к пище.
Профилактика анемии…
Из-за недостатка железа страдают различные системы организма человека. Это может выражаться в снижении выносливости и сопротивляемости инфекционным заболеваниям, в повышенной утомляемости.
Как можно поднять уровень железа в крови?
Поддерживать нормальный уровень железа в крови можно, включив в рацион биологически активные добавки.
Подробнее…
Для дополнительного обогащения рациона железом могут быть рекомендованы специальные биологически активные добавки, например, «Феррогематоген».
Узнать стоимость…
В былые времена дамы пили уксус, чтобы быть загадочно бледными, и падали в обморок, показывая тем самым тонкость и чувствительность натуры. Причина бледности современных женщин, особенно ожидающих ребенка, куда прозаичней. Анемия — дефицит гемоглобина в крови — подкрадывается незаметно и ухудшает самочувствие как матери, так и плода. Отчего возникает анемия и как ее предупредить — читайте в нашем обзоре.
Чем опасна анемия при беременности
Под анемией понимают снижение уровня гемоглобина в крови. Во время беременности в организме женщины увеличивается количество жидкости, а значит, и объем циркулирующей крови. За счет этого кровь «разжижается» и доля гемоглобина в ее общем объеме падает. Это считается нормальным явлением, в связи с чем нижняя граница количества гемоглобина при беременности установлена на уровне 110 г/л (при норме для небеременной женщины в 120–140 г/л). Но дальнейшее падение уровня гемоглобина является опасным для здоровья и даже жизни будущей матери. В зависимости от значений этого показателя анемия при беременности может быть:
- легкой степени тяжести — 110–90 г/л;
- умеренно выраженной — 89–70 г/л;
- тяжелой — 69–40 г/л[1].
Главная проблема, возникающая при дефиците гемоглобина — тканевая гипоксия (неудовлетворительное снабжение клеток организма кислородом), в том числе и гипоксия плода, что нарушает его развитие. Кроме того, меняется состав плаценты, что также плохо влияет и на течение беременности, и на состоянии ребенка. Наиболее частыми осложнениями при анемии во время беременности считаются:
- угроза прерывания беременности;
- гестоз;
- пониженное артериальное давление;
- преждевременная отслойка плаценты;
- задержка развития плода;
- преждевременные роды;
- анемия в первый год жизни ребенка.
Так что анемия при беременности — отнюдь не безобидное состояние. Оно имеет серьезные последствия и для матери, и для плода. Особенно грустно, что, по данным Минздрава, за последние 10 лет анемия, осложняющая беременность, стала встречаться в 6,3 раза чаще! В целом ей страдают от 15 до 30% беременных (в зависимости от региона).
Причины развития анемии в период вынашивания ребенка
Во время беременности железо расходуется не только на кроветворение матери, но и на нужды плода. Особенно активно этот расход возрастает на 16–20-й неделях, когда запускается процесс кроветворения у плода. К концу беременности запасы железа истощаются у любой женщины и для их полного восстановления необходимо 2–3 года. Другими причинами анемии при беременности являются:
- дефицит железа в пище главным образом из-за недостаточного количества мяса в рационе;
- дефицит витаминов группы B и C, необходимых для нормального усвоения железа;
- болезни, при которых возникает недостаток белков, участвующих в обмене железа, включая тяжелый гестоз;
- ранний гестоз (токсикоз), мешающий полноценно питаться;
- частые роды с небольшим интервалом.
Если же говорить о группах риска развитии анемии во время беременности, то к ним можно причислить женщин:
- с многоплодной беременностью и многорожавших;
- имевших до наступления беременности менструации длительностью более 5 дней;
- у которых были симптомы анемии во время предыдущей беременности;
- с гестозом;
- с хроническими заболеваниями желудочно-кишечного тракта, печени, хроническими инфекциями;
- вегетарианок.
Все, попавшие в группу риска, должны особенно тщательно следить за своим состоянием и по возможности позаботиться о профилактике анемии во время беременности.
Признаки анемии при беременности
Признаки анемии у женщин при беременности появляются ввиду:
- дефицита гемоглобина в крови и, как следствие, нарушения «клеточного дыхания» тканей;
- дефицита железа в тканях и нарушения обменных процессов, с ним связанных.
Учитывая, что во время беременности потребность организма женщины в микроэлементе возрастает на 15–33%[2], на передний план обычно выходят симптомы, указывающие на гипоксию:
- слабость, быстрая утомляемость;
- нарушение сна: днем — сонливость, ночью — бессонница;
- головные боли;
- головокружения, шум в ушах;
- одышка;
- сердцебиение;
- обмороки.
Признаки анемии во время беременности, связанные с недостатком железа в тканях, это:
- сухость и растрескивание кожи;
- заеды, трещины, воспаления каймы губ;
- ломкие, слоящиеся ногти;
- сухие и ломкие волосы, выпадение волос.
Легкая анемия при беременности на ранних стадиях может и не показывать характерных симптомов, так как организм поначалу может компенсировать недостаток кислорода. Довольно рано становятся заметны изменения структуры ногтей и волос, сухость кожи, но обычно женщины не обращают внимания на эти признаки, считая, что причина их — сама беременность.
Переносимость симптомов анемии индивидуальна: кто-то падает в обморок при относительно высоких значениях гемоглобина, кто-то отказывается от госпитализации с гемоглобином на уровне около 70 г/л, искренне не понимая всей тяжести анемии и ее опасности при беременности.
Именно поэтому клинический анализ крови во время беременности проводится обязательно и несколько раз. Имеет значение и падение значений железа в сыворотке крови (менее 12 мкмоль/л), и сывороточного ферритина. Снижение количества последнего до 12 мкг/л говорит о дефиците железа, даже если гемоглобин еще в норме.
Лечение анемии в период ожидания малыша
Диетотерапия
Одна из основ как профилактики, так и лечения анемии при беременности — правильное питание.
Питание для профилактики анемии при беременности должно содержать в достаточном количестве вещества, необходимые для нормального кроветворения, это:
1) Железо. Из поступившего с пищей железа человеческий организм способен усвоить не более 50%[3]. При этом из овощей и фруктов оно всасывается намного хуже, чем из продуктов животного происхождения.
В растениях железо находится в трехвалентной форме — Fe3+. Но всасываться в кишечнике оно может только в двухвалентной форме — Fe2+. Для трансформации одной формы в другую нужен активатор — аскорбиновая кислота. То есть железо в продуктах растительного происхождения биологически доступно только в случае, если в том же продукте содержится витамин С. Аскорбиновая кислота разрушается при термообработке, а значит, овощи и фрукты в диете при анемии во время беременности должны быть свежими.
Это важно знать!
Железо, содержащееся в мясе, усваивается на 40–50%, тогда как из растительных продуктов — только на 3–5%.
В мясе и рыбе железо изначально двухвалентное, поэтому легко всасывается. В связи с этим врачи утверждают: не менее 75% поступающего в организм железа должно быть животного происхождения. Но одной диеты может быть недостаточно даже для профилактики: ведь суточная потребность в железе беременной женщины — 38 мг[4].
Это интересно
Для сравнения: вне беременности потребность женщины в железе — 18 мг, а потребность в железе мужчины — 10 мг, так что, вопреки расхожим представлениям, мясо должна есть в первую очередь женщина.
Препараты
Эксперты ВОЗ считают, что начиная со второго триместра любая беременная должна получать в сутки не менее 60 мг железа[5], а при первых же признаках анемии его потребление должно увеличиться еще вдвое. Получить такое количество железа только с едой довольно проблематично. И тем более невозможно ограничиться только диетой, если анемия уже проявила себя.
Для лечения анемии назначаются препараты железа. Обычно ограничиваются средствами для перорального приема (т.е. внутрь) — препараты железа в инъекциях рекомендуют только в тяжелых случаях и только в условиях стационара.
Железосодержащие комплексы могут выпускаться как в форме лекарственных препаратов, так и в форме БАД — безрецептурных биологически активных добавок. Лекарственные препараты рекомендует врач, и только он может указать конкретное средство и нужную дозировку.
Биологические добавки и поливитаминные комплексы с железом женщина может принимать самостоятельно для профилактики анемии. Но для этого следует уточнить наличие в них:
- солей железа — предпочтительны сульфат или глюконат железа[6];
- витаминов — эксперты ВОЗ рекомендуют принимать препараты железа в сочетании с аскорбиновой и фолиевой кислотой.
Это важно!
Нельзя применять железосодержащие комплексы, даже в форме БАД, при:
- индивидуальной непереносимости;
- избытке железа в организме (такие состояния, как гемосидероз, гемохроматоз);
- болезни крови (лейкоз, лимфогранулематоз и т.д.).
Оценить эффективность приема железосодержащих средств можно не раньше, чем через 6 недель применения[7].
Как российские, так и зарубежные эксперты отмечают, что профилактика анемии у беременных эффективней, чем ее лечение, и чем выше уровень гемоглобина, тем проще привести его к норме. Впрочем, о том же говорит и здравый смысл. Поэтому, планируя беременность и тем более уже ожидая ребенка, лучше заняться профилактикой анемии не дожидаясь, пока недостаток железа станет заметен.
Введение
Анемия – патологическое состояние, характеризующееся уменьшением концентрации гемоглобина и, в подавляющем большинстве случаев, числа эритроцитов в единице объема крови. Частота анемии у беременных колеблется от 15 до 30% и, по данным Минздрава России, за последние 10 лет увеличилась в 6,3 раза, причем наиболее распространенной является железодефицитная анемия (ЖДА), на ее долю приходится около 90% от всех анемий [1]. Синдром ЖДА характеризуется ослаблением эритропоэза из-за дефицита железа вследствие несоответствия между поступлением и расходом (потреблением, потерей) железа, снижением наполнения гемоглобина железом с последующим уменьшением содержания гемоглобина в эритроците [2].
В соответствии с МКБ 10-го пересмотра учитывают следующие формы анемий, связанных с дефицитом железа:
D50 – железодефицитная анемия (асидеротическая, сидеропеническая, гипохромная);
D50.0 – железодефицитная анемия, связанная с хронической кровопотерей (хроническая постгеморрагическая анемия);
D50.1 – сидеропеническая дисфагия (синдромы Келли – Паттерсона и Пламмера – Винсона);
D50.8 – другие железодефицитные анемии;
D50.9 – железодефицитная анемия неуточненная.
ЖДА – нарушение, при котором снижается содержание железа в сыворотке крови, в костном мозге и депо, что приводит к нарушению образования гемоглобина, эритроцитов, возникновению анемий и трофических расстройств в тканях.
ЖДА занимают одно из ведущих мест в структуре экстрагенитальной заболеваемости беременных, т. к. во время беременности потребность в железе резко увеличивается вследствие высокой потребности в нем плаценты и плода, и возникает дисбаланс поступления и потребности необходимого микроэлемента. Согласно современным данным, дефицит железа в конце гестационного процесса развивается у всех без исключения беременных [2].
В организме человека содержится около 4 г железа: основная часть его (75%) входит в состав гемоглобина, меньшая часть входит в состав миоглобина (3,5%) и тканевых ферментов (0,5%), а также депонируется в печени и селезенке в виде ферритина и гемосидерина. Часть ферритина присутствует в плазме, а его концентрация служит индикатором запасов железа в организме [3].
Во время беременности потребность в железе неуклонно увеличивается (I триместр – на 1 мг/сут, II триместр – на 2 мг/сут, III триместр – на 3–5 мг/сут). Для выработки дополнительного железа используется 300–540 мг этого элемента. У большинства женщин к 28–30-недельному сроку физиологически протекающей беременности развивается анемия, связанная с неравномерным увеличением объема циркулирующей плазмы крови и объема эритроцитов. В результате показатель гематокрита снижается с 0,4 до 0,32, количество эритроцитов уменьшается с 4 до 3,5×1012/л, концентрация гемоглобина также снижается со 140 до 110 г/л (от I до III триместра). Подобные изменения картины красной крови, как правило, не отражаются на состоянии и самочувствии беременной. Истинная анемия беременных сопровождается типичной клинической картиной и оказывает влияние на течение беременности и родов. По сравнению с анемией, развившейся до беременности, анемия беременных протекает тяжелее, поскольку представляет собой осложнение, подобное гестозу. При наличии у женщины анемии, возникшей до наступления беременности, организм, как правило, успевает адаптироваться [3]. Суммарная потеря железа к окончанию беременности составляет примерно 1000–1200 мг. Процесс всасывания железа на протяжении беременности усиливается и составляет в I триместре 0,6–0,8 мг/сут, во II триместре – 2,8–3,0 мг/сут, в III триместре – до 3,5–4,0 мг/сут [4, 5]. Однако это не компенсирует повышенный расход элемента во время беременности. Более того, уровень депонированного железа у 100% беременных к концу гестационного периода снижается. Для восстановления запасов железа, потраченного в период беременности, родов и лактации, требуется не менее 2–3-х лет [6].
Биологическая значимость железа определяется его участием в тканевом дыхании. При дефиците железа у беременных возникает прогрессирующая гемическая гипоксия с последующим развитием вторичных метаболических расстройств. Поскольку при беременности потребление кислорода увеличивается на 15–33%, это усугубляет развитие гипоксии [4, 7].
ЖДА характеризуется нарушениями белкового обмена с возникновением дефицита белков в организме, что приводит к развитию отеков у беременной. При ЖДА развиваются дистрофические процессы в матке и плаценте, которые ведут к нарушению функции и формированию плацентарной недостаточности, у 10–15% отмечаются гипотония и слабость родовой деятельности. При этом развивающийся плод не получает в достаточном количестве полагающиеся ему питательные вещества и кислород, вследствие чего возникает задержка роста плода. Основными осложнениями беременности при ЖДА являются: угроза прерывания беременности (20–42%); гестоз (40%); артериальная гипотония (40%); преждевременная отслойка плаценты (25–35%); задержка роста плода (25%); преждевременные роды (11–42%). Роды часто осложняются кровотечениями. В послеродовом периоде могут возникать различные воспалительные осложнения (12%) [3, 5]. Даже при скрытом дефиците железа у 59% женщин отмечено неблагоприятное течение беременности в виде угрозы ее прерывания и гестоза [2, 5].
Одним из основных критериев ЖДА служит уровень гемоглобина, экспертами ВОЗ принята классификация анемии у беременных по концентрации гемоглобина (Hb) в крови:
• анемия легкой степени тяжести – концентрация Hb в крови от 90 до 110 г/л;
• умеренно выраженная анемия – концентрация Hb в крови от 89 до 70 г/л;
• тяжелая анемия – концентрация Hb в крови < 70 г/л.
Также к диагностическим критериям ЖДА относятся: цветовой показатель – < 0,85, микро- и анизоцитоз; средний диаметр эритроцитов – < 6,5 мкм; общая железосвязывающая способность сыворотки – > 64,4 мкмоль/л; сывороточное железо – < 12,6 мкмоль/л и уровень сывороточного ферритина (в норме 32–35 мкг/л), который служит индикатором дефицита железа в организме (≤ 12 мкг/л).
Для лечения ЖДА необходимы сбалансированная диета и назначение железосодержащих препаратов.
Cогласно Национальным рекомендациям «Клинические рекомендации (протоколы лечения) – железодефицитная анемия» (2015 г.), терапия железодефицитных состояний требует комплексного подхода, который включает коррекцию питания, применение лекарственных средств, строго соответствующих определенному патогенетическому варианту анемии, использование преимущественно препаратов орального применения, адекватно высокие суточные дозы одного препарата с хорошей переносимостью. Возможно назначение трансфузии эритроцитов по жизненным показаниям. Оценивают эффект лечения по клинико-лабораторным признакам, в т. ч. по ретикулоцитарному кризу [8].
В первую половину беременности рекомендуется суточный рацион, состоящий из 110 г белков, 80 г жиров и 350–400 г углеводов. Общая энергетическая ценность суточного рациона должна составлять 2600–2800 ккал. Во вторую половину беременности количество белков должно быть увеличено до 125 г, жиров – до 70–90 г, углеводов – до 400–420 г, калорийность питания составляет в этом случае 2900–3050 ккал. Таким образом, в физиологических условиях коррекция рациона может обеспечивать потребности организма в железе и предупреждать развитие железодефицитных состояний.
Однако, учитывая тот факт, что из пищи всасывается 2,5 мг железа в сутки, а из лекарственных препаратов – в 15–20 раз больше, необходима дотация железа лекарственными препаратами.
Рекомендуется назначение препаратов, содержащих Fe2+, FeSO4, из-за их лучшей абсорбции. Суточная доза для профилактики анемии и лечения легкой формы заболевания – 50–60 мг Fe2+, а для лечения выраженной анемии – 100–120 мг Fe2+. Железа сульфат назначают внутрь по 320 мг (соответствует 100 мг Fe2+) 2 р./сут строго за 1 ч до или через 2 ч после еды, т. к. на абсорбцию влияют различные ингредиенты пищи.
Наиболее предпочтительным является прием препаратов железа внутрь, а не в виде инъекций, т. к. в последнем случае чаще могут возникать различные побочные эффекты: запор, вздутие живота, понос, изжога, боли в желудке, тошнота, темный стул.
Причинами неэффективной терапии препаратами железа могут быть:
1) отсутствие ЖДА;
2) недостаточная доза лекарства;
3) недостаточная длительность лечения;
4) нарушение всасывания в кишечнике;
5) одновременный прием препаратов, уменьшающих всасывание железа;
6) имеющаяся незначительная кровопотеря (геморрой и пр.).
Из лекарственной формы всасывается не более 10–12% содержащегося в ней железа. При тяжелой степени дефицита железа показатель всасываемости железа может возрастать до 3-х раз. Повышению биодоступности железа способствуют присутствие аскорбиновой и янтарной кислот, фруктозы, цистеина и других акселераторов, а также использование в ряде препаратов специальных матриц, замедляющих высвобождение железа в кишечнике [3, 4].
Расчет суточного количества препарата (СКП) для пероральных препаратов железа выполняют по следующей формуле:
СКП = НСД/СЖП
где НСД – необходимая суточная доза двухвалентного или трехвалентного (не элементарного) железа (у взрослых – 200 мг/сут, у детей – 30–100 мг/сут);
СЖП – содержание двухвалентного или трехвалентного (не элементарного) железа в единице препарата (таблетке, капсуле, капле раствора, миллилитре сиропа или раствора) [5].
Расчет ориентировочной курсовой дозы препарата железа, назначаемого парентерально, может быть произведен по формуле с учетом массы тела больного и уровня гемоглобина, отражающего степень дефицита железа:
А=М(Hb1–Hb2) × 0,24+D,
где A – количество железа в мг;
M – масса тела в кг;
Hb1 – нормативная величина гемоглобина для массы тела < 35 кг – 130 г/л, > 35 кг – 150 г/л;
Hb2 – уровень гемоглобина у пациента в г/л;
D – расчетная величина депо железа для массы тела < 35 кг – 15 мг/кг, для массы тела > 35 кг – 500 мг.
Оптимальная суточная доза для препаратов железа при лечении ЖДА должна соответствовать необходимой суточной дозе и рассчитываться по приведенным формулам. Применение меньших доз препаратов не дает адекватного клинического эффекта. При латентном дефиците железа или для насыщения депо после окончания курса терапии применяются половинные относительно лечебных дозы препаратов [9].
Из железосодержащих препаратов особого внимания заслуживают многокомпонентные оральные препараты. Предпочтение данных препаратов обусловлено отсутствием или низкой частотой побочных эффектов, а главное, быстрым увеличением уровня гемоглобина и нормализацией показателей ферростатуса. Положительный эффект объясняется дополнительными компонентами в составе этих препаратов. Оптимальный препарат должен состоять из сульфата железа в достаточном количестве, аскорбиновой кислоты, превышающей в 2–5 раз количество железа в препарате, больших доз фолиевой кислоты и цианокобаламина. Эти компоненты принимают активное участие в процессах метаболизма железа в организме, обеспечивая лучшую абсорбцию этого микроэлемента из ЖКТ.
На сегодняшний день представлен большой выбор ферропрепаратов, различающихся по составу. Препаратом, наиболее удовлетворяющим всем основным требованиям, является Сорбифер.
Форма выпуска препарата в оболочке предотвращает образование желтой каймы на зубах при длительном приеме. Препарат содержит 320 мг сульфата железа (что соответствует100 мг двухвалентного железа) и 60 мг аскорбиновой кислоты (для улучшения всасывания и усвоения микроэлемента). Мы использовали схему приема препарата – 1 таблетка 2 р./сут. Основными достоинствами препарата являются наименьшая частота побочных эффектов, быстрое купирование объективных и субъективных клинических признаков ЖДА, хорошая переносимость [9, 10]. Эти качества наиболее важны при выборе метода лечения ЖДА у беременных. Дополнительные компоненты препарата обеспечивают лучшую абсорбцию железа и профилактику поливитаминной недостаточности у женщин во время беременности. Результаты исследований доказывают, что Сорбифер оказывает положительное влияние на общее состояние беременной.
Основные схемы лечения препаратом Сорбифер с приемом внутрь после еды: при анемии легкой формы – по 1 таблетке 2 р./сут в течение 3–4-х нед.; при среднетяжелом течении – по 1 таблетке 3 р./сут в течение 8–12 нед., при тяжелой форме – по 2 таблетки 3 р./сут в течение 16 нед. и более. Оценка первых результатов лечения (по уровню гемоглобина) проводится уже через 2 нед. от начала терапии [10].
Таким образом, в настоящее время комбинированный препарат Сорбифер можно считать препаратом выбора при лечении беременных с ЖДА.
Цель исследования: оценка эффективности применения препарата Сорбифер в коррекции ЖДА во время беременности.
Материал и методы
Для реализации поставленной цели были проведены клинико-лабораторное обследование и лечение 33 беременных во II триместре гестации (13–20 нед.) с ЖДА в сочетании с угрозой прерывания различного генеза.
Возраст беременных варьировал от 16 до 39 лет (средний возраст – 27,5±5,6 года).
Результаты анализа свидетельствуют, что характерными для обследованных пациенток явились следующие особенности: высокая частота инфекционных заболеваний, наличие сопутствующей экстрагенитальной патологии, особенно со стороны желудочно-кишечного тракта, хронические очаги инфекции, осложненное течение предыдущих беременностей. ЖДА при предыдущей беременности имела место у 14 (42%) женщин. В обследованной группе первобеременных было 5 (15,1%), первородящих – 9 (27,2%). Из 28 (84%) повторно беременных лишь у 11 (33%) женщин предыдущие беременности закончились срочными родами; у 5 (15,1%) пациенток в анамнезе были самопроизвольные выкидыши и у 3-х женщин (9%) – неразвивающаяся беременность.
Все пациентки предъявляли жалобы на общую слабость, утомляемость, нарушение сна и тянущие боли в низу живота.
Для подтверждения диагноза ЖДА проводилось исследование показателей периферической крови: уровня гемоглобина (Hb), эритроцитов, цветового показателя. Для оценки запасов железа использовано также определение уровня сывороточного железа (Fe) и ферритина (SF). О тяжести течения ЖДА судили по уровню гемоглобина. У 20 беременных имела место легкая степень анемии (снижение уровня гемоглобина от 90 до 110 г/л) и у 13 – средняя степень (снижение уровня гемоглобина от 70 до 89 г/л).
Все беременные, помимо терапии, направленной на пролонгирование беременности (спазмолитики, антиоксиданты, гормоны по показаниям), для лечения анемии получали препарат Сорбифер, который назначали внутрь после еды 3 р./сут в течение 3–4-х нед. при ЖДА легкой степени и в течение 8–10 нед. при ЖДА средней степени тяжести.
До назначения Сорбифера лечение другими железосодержащими препаратами не проводилось. У каждой беременной до и после приема препарата Сорбифер определяли гематологические и феррокинетические параметры.
Результаты и обсуждение
Результаты изучения показателей до и после лечения препаратом представлены в таблице 1.
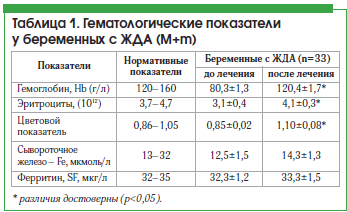
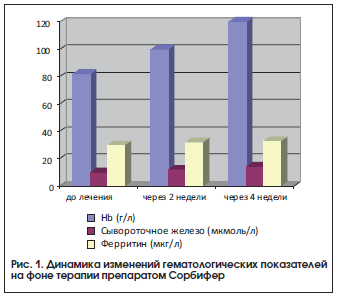
Как видно из приведенных данных, у пациенток после лечения препаратом Сорбифер наблюдались достоверное (р<0,05) увеличение содержания гемоглобина, цветового показателя и уровня эритроцитов, а также увеличение уровня сывороточного железа, хотя разница показателей до и после лечения была недостоверной, что, возможно, связано с наличием легкой степени тяжести ЖДА у большинства пациенток (рис. 1). Нами не выявлено снижение уровня ферритина. Однако, согласно имеющимся данным, содержание сывороточного железа не всегда отражает показатели запасов железа, т. к. оно зависит от скорости высвобождения ферритина из тканей и плазмы [6].

За время наблюдения состояние беременных значительно улучшилось: купировались признаки угрозы прерывания беременности, исчезли жалобы на слабость, утомляемость, нарушение сна. Необходимо также отметить, что за время лечения препаратом Сорбифер побочных эффектов, таких как аллергические реакции, желудочно-кишечные расстройства и др., не наблюдалось.
Таким образом, включение препарата Сорбифер в лечение беременных с ЖДА способствует нормализации показателей периферической крови, улучшению состояния пациенток, а также пролонгированию беременности, что является одним из факторов профилактики невынашивания беременности.
