Скорая медицинская помощь при анемии
Главная страница
Наклейки на авто передние: карточки в коллекции наклейки на авто avtostickers.ru.
АНЕМИЯ ОСТРАЯ
Острая анемия (малокровие) – синдром, характеризующий” быстрым
уменьшением содеражния гемоглобина и эритроцитов в системе кровообраще-
ния. Основные причины: 1) наружная или внутренняя кровопотеря (острая
постгеморрагическая анемия), 2) разрушение эритроцитов в кровяном русле
(гемолитическая анемия); 3) нарушение кровотворения вследствие поражения
костного мозга (острая апластическая анемия).
ОСТРАЯ ПОСТГЕМОРРАГИЧЕСКАЯ АНЕМИЯ. Анемия вследствие кровопотери –
наиболее частая форма острого малокровия. Потеря крови из сосудистого
русла может быть видимой (кровотечение из ран, кровавая рвота, носовые,
легочные и маточные кровотечения) и первоначально скрытой, что наблюда-
ется чаще всего при желудочно-кишечных кровотечениях, не всегда сопро-
вождающихся кровавой рвотой или выделением крови из кишечника (меленой),
а также при кровотечениях в полость живота (наиболее частая причина у
женщин – внематочная беременность!) или в плевральную полость (гемото-
ракс, пневмогемоторакс), при больших гематомах в околопочечной клетчатке
и гематомах другой локализации, при расслаивающей аневризме аорты.
Постгеморрагические анемии всегда вторичны. Они могут быть обусловле-
ны деструктивными опухолями, а также поражениями сосудов наследственного
или приобретенного генеза (телеангиэктазии, ангиомы, артериовенозные
аневризмы и другие дисплазии сосудов; васкулиты бакг териального и им-
мунного генеза). Особые группы представляют травматическое кровотечение,
геморрагии из женских половых органов и кровотечения разной локализации,
связанные с геморрагическими диатезами (тромбоцитопения, гемофилия и
др.), приемом антикоагулянтов, ДВСсиндромом (см. Кровотечения, синдром
диссеминированного свертывания и крови).
Минимальная кровопотеря, способная дать выраженную клиническую симп-
томатику, составляет около 1 /8 всего объема циркулирующей крови (для
взрослых – 500-700 мл). Обморочные или коллаптоидные состояния при не-
больших кровотечениях говорят о том, что не вся кровопотеря учтена (нап-
ример, при носовых кровотечениях, особенно начавшихся во время сна,
кровь может заглатываться), либо с тем, что эти состояния связаны с эмо-
циональными факторами (испуг при виде крови и др.).
Симптомы. Головокружение, ооморочное состояние, тошнота, иногда рвота
(при пищеводно-желудочных кровотечениях – с алой кровью или цвета кофей-
ной гущи), бледность кожных покровов, сухость и обложенность языка, жаж-
да, заостренные черты лица, холодный пот, холодные и бледные кисти и
стопы с синевой под ногтями. Пульс малый, частый (при больших кровопоте-
рях нитевидный), артериальное давление резко снижается. Состояние
больных ухудшается в вертикальном положении, переход в которое из гори-
зонтального вызывает усиление головокружения, потемнение в глазах, не-
редко потерю сознания.
Наряду с признаками коллапса могут наблюдаться симптомы, связанные с
основным заболеванием, обусловившим анемию. Так, острая боль в животе,
сочетающаяся с геморрагическими высыпаниями на коже нижных конечностей и
болью в суставах, наблюдается при абдоминальной форме геморрагического
васкулита (болезни Шенлейна-Геноха) – заболевании, часто проявляющемся
профузными кишечными кровотечениями. Сходная картина, но без артралгий и
кожных высыпаний может наблюдаться при кишечной инвагинации. Эпигаст-
ральная боль с явлениями коллапса отмечается при обострениях, пенетрации
или перфорации язв желудка или двенадцатиперстной кишки, осложняющихся
кровотечениями. Вместе с тем кровотечения из язв и эрозий могут наблю-
даться и при полном отсутствии болевых ощущений. Боль в нижней части жи-
вота с картиной острой кровопотери отмечается при внематочной беременно-
сти, разрывах кист яичников, почечной колике с гематурией; боль в пояс-
нице – при кровоизлияниях в околопочечную клетчатку; загрудинная и меж-
лопаточная боль – при расслаивающей аневризме аорты и инфаркте миокарда,
осложненном кардиогенным шоком и острыми кровоточащими язвами желудка;
острая кратковременная боль в грудной клетке с выраженной одышкой – при
гемотораксе или пневмотораксе.
Наличие геморрагий разной локализации в момент обследования и по
анамнестическим данным говорит о наличии геморрагического диатеза или
приобретенных системных нарушениях гемостаза (см. Кровотечения; кровото-
чивость множественная, синдром дессеминированного свертывания крови).
Тяжесть состояния у больного зависит не только от величины кровопоте-
ри, но и от скорости убыли крови из сосудистого русла и места, откуда
исходит кровотечение, а также от тяжести основного заболевания, выражен-
ности общей интоксикации.
В начальной фазе острой постгеморрагической анемии, которая может
длиться до суток, степень анемизации по анализам периферической крови и
гематокритному показателю не соответствует тяжести кровопотери. При кро-
вопотере уменьшается объем циркулирующей крови в целом, поэтому первона-
чально не изменяется соотношение в ней плазмы и эритроцитов, не снижает-
ся концентрация гемоглобина. И лишь позже, когда происходит замещение
потерянной крови тканевой жидкостью, наступает гемодилюция, вследствие
чего в анализируемом объеме крови уменьшается содержание гемоглобина и
эритроцитов. Значительно быстрее гемодилюция наступает при лечении
оольных кровезамещающими солевыми и коллоидными растворами, внутривенном
введении растворов общего белка крови, альбумина (искусственная или сти-
мулированная гемодилюция).
На начальном этапе острой постгеморрагической анемии о тяжести крово-
потери следует судить не по уровню гемоглобина и содержанию эритроцитов
в анализе крови, а по снижению объема циркулирующей крови. Ориентировоч-
но об этом можно судить по шоковому индексу, т.е. по отношению частоты
пульса к уровню систолического артериального давления. При существенных
кровопотерях этот индекс превышает 1, а при больших – 1,5, т.е. чем выше
индекс, тем значительнее кровопотеря. Вместе с тем этот показатель нес-
пецифичен именно для кровопотери. поскольку он нарастает при всех видах
шока и коллапса.
Неотложная помощь. Оказание помощи начинают с мер, направленных на
остановку кровотечения: механические способы – наложение жгута, давящих
повязок, прижатие кровоточащих сосудов, тампонада носа и т.д. (см. Кро-
вотечения). Используют препараты, способствующие локальной остановке
кровотечения: наложение на место кровотечения гемостатической губки или
фибринной пленки с тромбином или без него, биоклея, орошение места кро-
вотечения 5% аминокапроновой кислотой, 0,025% раствором адроксона (до 5
мл). При кровотечениях, связанных с патологией печени и передозировкой
антикоагулянтов непрямого действия (неодикумарин, пелентан, фенилин и
др.), внутримышечно вводят викасол по 1,5-3 мл I % раствора. Применение
аминокапроновой кислоты внутрь и внутривенно (100мл5% раствора) показано
при всех видах кровотечения, кроме тех, которые обусловлены синдромом
диссеминированного свертывания крови, когда этот препарат строго проти-
вопоказан. Следует избегать его введения и при почетных кровотечениях,
так как после этого в мочевых путях образуются сгустки крови, возникает
почечная колика, а иногда и анурия.
Восполнение потери крови и борьбу с коллапсом следует начинать со
струйного внутривенного введения кристаллоид ных растворов – 0,9% раст-
вора хлорида натрия, раствора Рингера, 5% глюкозы, лактосола и др. (при
обильной кровопотере эти растворы можно одновременно вводить в 2-3 ве-
ны). На догоспитальном этапе при резко выраженном падении артериального
давления в эти растворы однократно можно ввести 1-2 мл 0,2% раствора но-
радреналина. Если нет критического падения артериального давления, вве-
дение норадреналина противопоказано.
Объем вводимых внутривенно кристаллоидов должен значительно превышать
объем кровопотери. Вслед за введением для поддержания гемодинамики внут-
ривенно капельно вводят 5% раствор альбумина (100 мл и более) или колло-
идные кровезаменители осмотического действия – полиглюкин (декстран,
макродекс) от 400 до 800 мл и более или желатиноль до 1000 мл и оолее в
зависимости от тяжести кровопотери и степени нарушения гемодинамики. При
снижении диуреза и признаках нарушения микроциркуляции в органах следует
ввести 400-800 мл реополиглюкина внутривенно капельно. Все коллоидные
растворы следует вводить только после обильного введения солевых раство-
ров (в противном случае они вызывают дегидратацию тканей и могут спо-
собствовать глубоким метаболическим нарушениям, углублению почечной не-
достаточности, развитию ДВС-синдрома). Оптимальное соотношение объемов
вводимых кристаллоидных растворов к коллоидным – 2:1 или 3:1. Коллоидные
растворы частично могут заменяться трансфузиями плазмы крови, нативной
или сухой разведенной. Для улучшения микроциркуляции в органах после
стабилизации артериального и центрального венозного давления можно вво-
дить трентал – 5 мл 2% раствора внутривенно капельно и альфа-адренолити-
ческие препараты – фентоламин по 0,025 г повторно и др.
К переливаниям крови (свежей, со сроком хранения менее 3 дней) следу-
ет прибегать только при больших кровопотерях (у взрослых – более 1-1,5
л), причем гемотрансфузии должны использоваться сдержанно – для замеще-
ния потери эритроцитов и поддержания уровня гемоглобина выше 70-80 г/л;
для восстановления объема циркулирующей крови, внесосудистой жидкости, а
также электролитов должны использоваться перечисленные выше кристаллоид-
ные, коллоидные и белковые растворы. Следует помнить, что введение
больших количеств консервированной крови может сопровождаться рядом
серьезных осложнений и усугублять нарушения микроциркуляции в органах.
Госпитализация. Больных острой постгеморрагической анемией направляют
в стационары соответствующего профиля – хирургические, травматологичес-
кие, акушерско-гинекологические и др. Транспортируют только в положении
лежа в утепленном транспорте, желательно в специализированных противошо-
ковых или реанимационных машинах, в которых во время перевозки возможно
проведение инфузионной терапии.
В стационаре обеспечивают окончательную остановку кровотечения, реша-
ют вопрос о необходимости выполнения для этого хирургического вмеша-
тельства; перед его проведением осуществляют интенсивную инфузион-
но-трансфузионную терапию для выведения больного из состояния острой ги-
поволемии. Признаками продолжающегося внутреннего кровотечения являются
нестабильность гемодинамики, повторное падение артериального и цент-
рального венозного давления, несмотря на продолжающуюся инфузионную те-
рапию, быстро прогрессирующее снижение содержания в плазме гемоглобина и
гематокритного показателя.
После купирования кровотечений и стабилизации гемодинамики проводят
лечение железодефицитной анемии препаратами железа: при глубокой анеми-
зации (гемоглобин менее 40 г/л) в первые 3-4 дня внутривенно вводят по-
лифер (по 200-400 мл в сутки), ферковен по 2-5 мл или феррум лек по
2,5-10 мл (вводить медленно). При более легкой анемизации предпочти-
тельнее пользоваться препаратами железа внутрь; для этого назначают 3
раза в день по 1-2 таблетки (драже) любого из следующих препаратов –
феррокаль, ферроплекс, ферамид, ферроцерон и др. Можно комбинировать
внутривенные или внутримышечные введения препаратов железа в первые 3-4
дня с последующим назначением их внутрь (длительное парентеральное вве-
дение может давать осложнения). К трансфузиям свежезаготовленной консер-
вированной крови или эритроцитной взвеси прибегают лишь при тяжелой ане-
мизации и прекращают их при повышении содержания гемоглобина в крови вы-
ше 60-70 г/л. Противопоказаны при постгеморрагической анемии витамин
В12, фолиевая кислота и другие стимуляторы кроветворения, применяемые
при других видах малокровия.
Содержание
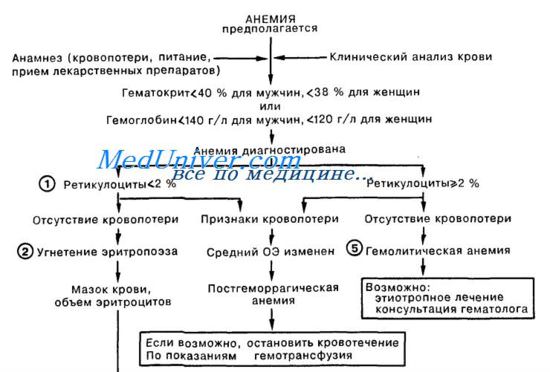
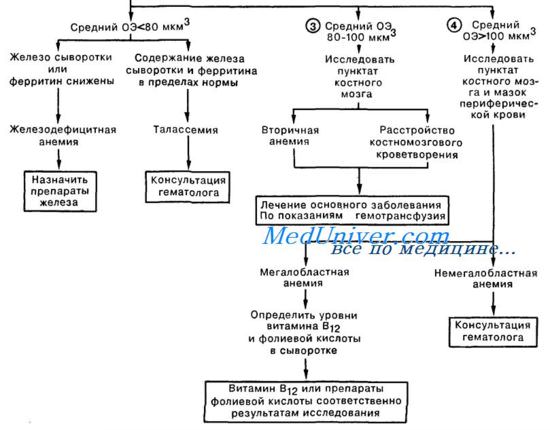
Анемия. Что делать при анемии у пациента?1. Анемии следует классифицировать исходя из количества ретикулоцитов и среднего объема эритроцитов. Наиболее частой причиной анемии является кровопотеря, при которой число ретикулоцитов и средний объем эритроцитов (ОЭ) могут быть различными, в зависимости от наличия или отсутствия дефицита железа. Установлению диагноза способствуют тщательный анализ анамнестических данных больного (в частности, для выявления возможности кровопотери при менструации или из желудочно-кишечного тракта), а также исследование кала на скрытую кровь. Определение источника кровотечения позволяет провести этиологически обоснованное лечение, во время которого при помощи гемотрансфузии может быть поддержан достаточный объем циркулирующих эритроцитов. 2. Гипопролиферативные анемии возникают вследствие недостаточного образования эритроцитов в костном мозге. При этом количество ретикулоцитов снижено, а средний ОЭ может быть нормальным (нормоцитарная анемия), повышенным (макроцитарная форма) или сниженным (микроцитарная форма). Микроци-тарные анемии (средний ОЭ менее 80 мкм3) чаще всего встречаются при дефиците железа и та-лассемии. Хотя дефицит железа чаще всего приводит к уменьшению размера эритроцитов, в легких случаях средний ОЭ может быть на нижней границе нормы (чуть больше 80 мкм3); в этом случае установлению диагноза способствует определение сывороточного железа или ферритина, а также оценка содержания железа в костном мозге. Лечение заключается в назначении препаратов железа. При талассемиях анемия всегда микроцитарная; для определения диагноза обычно требуется консультация гематолога.
3. Нормоцитарные анемии (средний ОЭ 80—100 мкм3) часто являются вторичными по отношению к основному или сопутствующему заболеванию. Анемия при хронических заболеваниях (АХЗ) встречается у больных с инфекционными, воспалительными и опухолевыми процессами. При этом средний ОЭ обычно бывает на нижней границе нормы, но может быть и меньше (75—80). При этом АХЗ диагностируется после выявления основного заболевания и исключения других причин анемии. Лечение основного заболевания будет единственно верной тактикой; в процессе лечения могут потребоваться поддерживающие гемотрансфузии. Нормоцитарные анемии встречаются при почечной недостаточности и некоторых эндокринных расстройствах, например гипотиреоидизме, а также у больных с первичным костномозговым расстройством кроветворения, токсическим поражением костного мозга, апластической анемией или гемобластозами (например, лейкоз, множественная миелома).
4. Макроцитарные анемии (средний ОЭ более 100 мкм3) подразделяются на мегалобластные и немегалобластные. Мегалобластные анемии возникают вследствие дефицита витамина В12 или фолиевой кислоты и отличаются характерной картиной периферической крови и костного мозга. Немегалобластные макроцитарные анемии встречаются при заболеваниях печени и миелодиспластических расстройствах. Макроцитоз также определяется у больных с ретикулоцитарным кризом (ретикулоциты более 10%). При этом для диагностики требуется исследование мазка периферической крови, костного мозга, а также определение уровня витамина В12 и фолиевой кислоты в сыворотке крови. Для окончательного диагноза и назначения терапии, как правило, требуется консультация гематолога. 5. Гемолитические анемии (содержание ретикулоцитов более 2%; нередко 5—20% или выше) могут быть наследственными или приобретенными. При наследственном заболевании анемию можно обнаружить у родственников, а у самого больного имеются указания на анемию с раннего детства. Среди причин наследственной гемолитической анемии можно назвать гемоглобинопатии (серповидно-клеточная анемия), нарушение активности ферментов эритроцитов (глюкозо-6-фосфат дегидрогеназы), а также дефект белков мембраны эритроцитов (наследственный микросфероцитоз). Для диагностики и лечения требуется консультация гематолога. Приобретенные гемолитические анемии могут быть аутоиммунными (идиопатические, вторичные или гаптеновые) или могут возникать вследствие токсического либо механического повреждения циркулирующих эритроцитов. Причиной подобного повреждения могут быть инфекции, лекарственные препараты, химические вещества, а также фрагментация эритроцитов (микроангиопатическая гемолитическая анемия) различного происхождения. Диагноз аутоиммунной гемолитической анемии подтверждается положительной прямой пробой Кумбса. При гемолитической анемии вследствие механического повреждения в периферической крови обнаруживают характерные фрагментированные эритроциты. Для диагностики и лечения необходима консультация гематолога. – Также рекомендуем “Патологическая кровоточивость. Что делать при кровоточивости у вас?” Оглавление темы “Первая помощь в неотложной ситуации.”:
|

Прогноз при своевременной диагностике и адекватном лечении благоприятный.
Возможны следующие осложнения:
– Нарушение психоэмоционального состояния:
· снижается память;
· нарушается концентрация внимания;
· появляется раздражительность.
Анемическая прекома:
-одышка в состоянии покоя без каких-либо нагрузок;
-прогрессирующая слабость, сонливость;
-психические расстройства (галлюцинации, депрессивный синдром);
-кожа и слизистые оболочки резко бледные с синюшным оттенком;
-тахикардия (учащенное сердцебиение).
Анемическая кома:
-низкое артериальное (кровяное) давление
-рвота
-тахипноэ (учащенное поверхностное дыхание);
-потеря сознания
– непроизвольное мочеиспускание;
отсутствие рефлексов на конечностях (то есть реакции в ответ на раздражение: например, перестает определяться разгибание конечности при ударе молоточком в зонах близкого расположения нервов под кожей или сгибание пальцев ног при проведении пальцем по подошве).
Неотложная помощь:
Оказание помощи анемической коме выполнять по правилу «трех катетеров»: 1) поддержание газообмена (обеспечение проходимости дыхательных путей, оксигенация, проведение ИВЛ); 2) восполнение ОЦК (с этой целью пунктируются и катетеризируются 2-3 периферические вены или магистральный и периферические сосуд; 3) катетеризация мочевого пузыря (после госпитализации пострадавшего в стационар). Обеспечение газообмена. Шоковое состояние повышает потребность организма в кислороде, что и требует дополнительной оксигенации при проведении интенсивной терапии. Увлажненный кислород подается через маску в 100 % концентрации. При развитии дыхательной недостаточности (частота дыхания более 35-40 в 1 минуту, снижение сатурации кислорода ниже 85 %), а также бессознательном состоянии пациента, показан перевод на искусственную вентиляцию легких (ИВЛ) с ингаляцией 100 % кислорода. Продленная ИВЛ проводится до восстановления гемодинамических показателей, диуреза, сознания, адекватного дыхания. Принципы терапии анемической комы должны формироваться в соответствии с основными патогенетическими механизмами его развития. Устранение дефицита ОЦК, которое достигается проведением мощной инфузионной терапии с применением кристаллоидных, коллоидных плазмозаменителей и препаратов крови. Объемы инфузионных сред и их комбинирование во многом зависят от этапа оказания медицинской помощи и глубины шокового состояния. Суммарный объем инфузионной терапии должен превышать измеренный объем дефицита ОЦК на 60-80 %. Соотношение кристаллоидных и коллоидных растворов должно быть не менее, чем 1:1. Чем сильнее выражен дефицит ОЦК, тем больше требуется кристаллоидных растворов, и их соотношение с коллоидами может быть доведено до 2:1. Хотя растворы кристаллоидов держаться в сосудистом русле не более 3 часов, на первоначальном этапе лечения шока они прекрасно восполняют ОЦК и предупреждают опасный дефицит внутриклеточной жидкости. Коллоиды обладают высоким гемодинамическим эффектом, и держаться в сосудистом русле 4-6 часов. Чаще используют декстраны (полиглюкин), гидроксиэтилированные крахмалы (Рефортан, Стабизол, HAES-steril) в суточной дозе от 6 до 20 мл/кг массы тела, а также гипертонические растворы хлорида натрия – 7,5 % в суточной дозе 4 мл/кг; 5 % – 6 мл/кг; 2,5 % раствор – 12 мл/кг. Не следует превышать указанные дозировки гипертонического раствора хлорида натрия из-за опасности развития гиперосмолярного состояния, гиперхлоремического метаболического ацидоза. Одновременное применение коллоидных и гипертонических растворов позволяет продлить их пребывание в сосудистом русле и тем самым увеличить продолжительность их действия, уменьшает общее периферическое сопротивление. Быстрое восполнение внутрисосудистого объема. Инфузионно-трансфузионная терапия (ИТТ) должна быть адекватной по объему, скорости введения и качеству (табл. 8.4).
Таблица 8.4. Принципы восстановления оцк при геморрагическом шоке.
До остановки кровотечение темп инфузии должен быть таким, чтобы обеспечить минимально допустимое систолическое АД (для нормотоников – 80 мм рт.ст., для гипертоников оно поддерживается на уровне привычного для каждого пациента диастолического АД). После остановки кровотечения темп инфузии увеличивается (вплоть до струйного) и постоянно поддерживается до повышения АД и его стабилизации на безопасном или привычном (нормальном) для пациента уровне. С целью восстановления целостности клеточных мембран и их стабилизации (восстановление проницаемости, обменных процессов и др.) используют: витамин С – 500-1000 мг; этамзилат натрия 250-500 мг; эссенциале – 10 мл; троксевазин – 5 мл. Расстройства насосной функции сердца устраняются назначением гормонов, препаратов, улучшающих сердечный метаболизм (рибоксин, карвитин, цитохром С), антигипоксантов. Для улучшения сократительной способности миокарда и лечения сердечной недостаточности используются препараты улучшающие метаболизм миокарда, антигипоксанты: кокарбоксилаза – по 50-100 мг однократно; рибоксин – 10-20 мл; милдронат 5-10 мл; цитохром С – 10 мг, актовегин 10-20 мл. Сердечная недостаточность может потребовать включение в состав терапии добутамина в дозе 5-7,5 мкг/кг/ мин или допамина 5-10 мгк/кг/мин. Важным звеном в терапии геморрагического шока является гормонотерапия. Препараты этой группы улучшают сократительную способность миокарда, стабилизируют клеточные мембраны. В остром периоде допускается только внутривенное введение, после стабилизации гемодинамики переходят на внутримышечное введение кортикостероидов. Их вводят в больших дозах: гидрокортизон до 40 мг/кг, преднизолон до 8 мг/кг, дексаметазон – 1 мг/кг. Однократная доза гормонов в острой фазе шока не должна быть ниже 90 мг для преднизолона, 8 мг для дексаметазона, 250 мг для гидрокортизона. С целью блокирования медиаторов агрессии, улучшения реологических свойств крови, профилактики нарушений в свертывающей системе крови, стабилизации клеточных мембран и др. в настоящее время широко используются, особенно на ранних этапах лечения, такие антиферментные препараты, как трасилол (контрикал, гордокс) в дозе 20-60 тыс. ЕД. С целью блокирования нежелательных эффектов со стороны ЦНС целесообразно применение наркотических аналгетиков или дроперидола (с учетом исходного АД). При значениях систолического АД ниже 90 мм.рт.ст – не использовать. Первоочередной задачей при продолжающемся кровотечении – немедленная его остановка. Для уменьшения величины кровопотери, при обнаружении источника, должна проводиться первичная (пальцевое прижатие, наложение жгута, давящей повязки, остановка с помощью инструментов – наложение зажима на кровоточащий сосуд и др.) и скорейшее решение вопроса о хирургической (или окончательной) остановке. Параллельно проводятся лечебные мероприятия по восполнению ОЦК, профилактике и лечению синдрома полиорганной недостаточности (“шоковых” легких, почек, нарушений мозгового кровообращения, ДВС-синдрома), поддержанию адекватной макромикроциркуляции, профилактике инфекционных осложнений.
Кровопотеря более 40 % потенциально опасна для жизни.
1) переливание крови 400 – 500 мл или эритроцитарной массы 250 – 300 мл;
2) ингаляция кислорода;
3) 1 мл 10% раствора кофеина под кожу, 2 мл 20% раствора камфары под кожу, 1 мл 25% раствора кордиамина внутримышечно;
4) витамин B12 300 – 500 Y внутримышечно;
5) камполон 8 – 12 мл внутримышечно.
– Ухудшение состояния внутренних органов, особенно при наличии хронических заболеваний (например, сердца, почек и др.)
Критерии эффективности при проведении неотложной помощи:
ЭФФЕКТИВНОСТИ ИВЛ 1. Синхронное с вдуванием расширение грудной клеточки.
2. Выслушивание и чувство движения вдуваемой струи при вдохе. Аспект ЭФФЕКТИВНОСТИ ЗАКРЫТОГО МАССАЖА СЕРДЦА 1. Изменение цвета кожных покровов (они становятся наименее бледноватыми, сероватыми, цианотичными). 2. Сужение зрачков с возникновением реакции на свет. 3. Возникновение пульса на больших артериях (сонных, бедренных). 4. Возникновение АД на уровне 60-80 мм рт.ст. 5. Следующее восстановление самостоятельного дыхания. ПРИЗНАКАМИ ЖИЗНИ ЯВЛЯЮТСЯ: 1. Наличие сердцебиения (его определяют рукою либо ухом на грудной клеточке в области левого соска). 2. Наличие пульса на артериях (определяют на сонной, бедренной, лучевой). 3. Наличие дыхания (определяют по движению грудной клеточки и живота; увлажнению зеркала, приложенного к носу и рту пострадавшего; движению куска ваты либо бинта, поднесенных к носу и рту пострадавшего). 4. Наличие реакции зрачков на свет (при освещении глаза пучком света наблюдается сужение зрачка – это положительная реакция зрачка на свет). Можно при дневном свете на некое время закрыть глаза пострадавшего рукою, потом стремительно отвести руку в сторону. При всем этом приметно сужение зрачка. Аспекты прекращения СЛР. Начав СЛР, нужно делать, не останавливаясь. Прекращают ее, если: 1. Восстановление самостоятельного кровообращения на магистральных артериях и/либо дыхания. 2. Неэффективность реанимации в течение 30 минут. Исключениесоставляют состояния, при которых нужно пролонгировать реанимацию: 2.1. Переохлаждение (гипотермия); 2.2. Утопление в ледяной воде; 2.3. Передозировка фармацевтических средств либо наркотиков; Электротравма, поражение молнией. 3. Пришествие очевидных признаков био погибели. 4. Вас сменяет другой спасатель. 5. Приехала «скорая помощь». 6. Вы исчерпали свои силы. 7. Место происшествия стало опасным. Когда у пострадавшего появился пульс, но ещё нет самостоятельного дыхания, необходимо продолжать ИВЛ. Если у пострадавшего появились пульс и дыхание, – поддерживать его дыхательные пути открытыми и продолжать следить за пульсом и дыханием до приезда «скорой помощи». Вопросы для самоконтроля 1. Проведение сердечно-легочной реанимации вне целительных учреждений. 2. Предпосылки и обычные клинические признаки обструкции дыхательных путей (полной и частичной). 3. Предпосылки и признаки медицинской и био погибели. 4. Предпосылки и признаки остановки сердца. 5. Этапы СЛР. 6. Особенности проведения ИВЛ у пациента с трахеостомой, зубными протезами, повреждением шейки и позвоночника. 7. Вероятные отягощения СЛР. 8. Аспекты эффективности проведения реанимационных мероприятий. 9. Аспекты прекращения СЛР.
Дата добавления: 2017-04-14; просмотров: 2061 | Нарушение авторских прав | Изречения для студентов
Читайте также:
Рекомендуемый контект:
Поиск на сайте:
© 2015-2020 lektsii.org – Контакты – Последнее добавление