Воспаление селезенки и анемия
Невоспалительные спленомегалии. Гемолитические анемии.Гепатолиенальные поражения. Заболевания, при которых имеется поражение клеток печеночной паренхимы, почти всегда протекают с увеличением селезенки. Спленомегалия отмечается поэтому при эпидемическом гепатите и его последствиях, токсических поражениях печеночных клеток с циррозом печени. Увеличение селезенки является обязательным симптомом хронического холангита. Диагностически важно, что наблюдающаяся одновременно желтуха, увеличенная и плотная печень, а также положительные результаты функциональных печеночных проб обычно являются указанием на первичную локализацию процесса в печени. К этой группе принадлежит также большая часть случаев так называемого синдрома Банти. Банти, как известно, считал, что первичным является заболевание селезенки (сблитерация фолликулов селезенки, фиброадения), обусловливающее вследствие воздействия селезеночных токсинов развитие поражений воротной вены и позднее цирроза печени. В настоящее время большинство авторов отклоняет представление о синдроме Банти как о самостоятельной нозологической форме. Гемолитические анемии. Увеличение селезенки возникает вследствие повышенного распада эритроцитов. Ведущие симптомы: изменения эритроцитов (сфероциты, мишеневидные клетки, серповидные клетки), ретикулоцитоз (не обязательно), билирубинемия. Тромбоцитопении. Решающее значение для диагноза имеют уменьшенное количество пластинок в периферической крови, морфологические изменения тромбоцитов и увеличение мегакариоцитов в костном мозгу. Спленомегалии, обусловленные механическими факторами. Портальная гипертония. Портальная гипертония возникает вследствие сужения кровяного русла в области воротной вены, печени или печеночных вен. Это сужение, вызывающее затруднение венозного оттока, обозначают как блокаду, и в зависимости от ее локализации выделяют различные формы гипертонии воротной вены. Внепеченочная форма блокады может быть подразделена на предпеченочную и послепеченочную (по току венозной крови.— Ред.). (Закупорка печеночных вен — синдром Budd — Chiari см. стр. 591.) При предпеченочной блокаде в свою очередь можно выделить в зависимости от места расположения препятствия для оттока различные формы. Они различаются также и по клиническим симптомам и наблюдаются главным образом у лиц более молодого возраста. При затруднении оттока в области селезеночных вен (сужение, тромбоз селезеночных вен) говорят о чисто селезеночной форме блока д ы. Клиническая картина ее весьма характерна. Поражаются обычно молодые люди в возрасте 15—30 лет. Клинически на первый план наряду с большой плотной селезенкой выступают кровотечения, часто обильные, изварикозно расширенных вен пищевода. Подобные кровотечения у молодых лиц всегда чрезвычайно подозрительны на-наличие тромбоза селезеночных вен. Если при этом обнаруживается увеличение селезенки, отпадает наиболее частая причина кровавой рвоты в молодом возрасте — язва желудка и двенадцатиперстной кишки. Другие заболевания, протекающие с варикозными расширениями вен пищевода (цирроз печени Лаэннека. псевдосклероз Вильсона, сифилитические поражения печени), легко исключить ввиду отсутствия нарушений функций печени В анамнезе часто имеются указания на длительные, многолетние, неопределенные расстройства пищеварения, иногда также явления частичной непроходимости кишечника. Не всегда удается выявить ранее перенесенный инфекционный процесс в области воротной вены (пупочное нагноение, перитифлит, панкреатит и т. п.), который имеет особенно ценное диагностическое значение. При наличии препятствия в области воротной вены (портальная форма блокады) различают стволовой тип (блокада основного ствола воротной вены), обычно протекающий более хронически, и корешковый тип (блокада мезентериальных вен) с более острым течением. При тромбозе воротной вены причиной затрудненного оттока являются в большинстве случаев врожденные дефекты развития [врожденное сужение воротной вены, кавернома ее, синдром Крювелье—Баумгартена (Cruveilhier—Baumgarten), т. е. внутрипеченочный тромбоз воротной вены с незаращением пупочной вены и вследствие этого с особо резко выраженным симптомом головы медузы). В типичных случаях врожденные дефекты развития проявляются между 5 и 10 года ми жизни. Затруднение венозного оттока может наблюдаться также при так называемом синдроме сдавления ворот печени, при котором имеется стенозирование воротной вены в месте ее вхождения в печень. Оно обусловлено изменениями лимфатических узлов, расположенных у ворот печени (вследствие холангита, панкреатита, туберкулеза, лимфогранулематоза и опухолей). При субгепатическом перивисцерите стенозиг рование воротной вены может быть вызвано плотной инфильтрацией 1igamentum hepatogastricum при дуодените, дивертикулите, холецистите, холангите и панкреатите. Разумеется, значительное препятствие для оттока составляют также тромбозы и тромбофлебиты в системе воротной вены. При всех этих патогенетических механизмах, приводящих к блокаде портального типа, речь идет почти всегда о вторичных проявлениях других тяжелых страданий (опухоли и т. п.). После упомянутых выше более легких заболеваний эти нарушения несомненно встречаются редко. Внутрипеченочная блокада имеет место при гепатите ив первую очередь при циррозе печени и хроническом хо-лангиогепатите. Она чаще встречается в более пожилом возрасте. Видео техники перкуссии селезенки– Также рекомендуем “Симптомы портальной гипертензии. Застойная селезенка.” Оглавление темы “Причины спленомегалий. Механизмы увеличения селезенки.”:
|
Источник
Гемолитическая анемия причины симптомы лечение. Эта форма анемии является результатом повышенного разрушения эритроцитов. Ускоренная деградация приводит к сокращению их продолжительности жизни (обычно около 120 дней).
Гемолитическая анемия причины симптомы лечение
Во-первых, причиной гемолиза являются либо сами эритроциты (корпускулярные формы гемолитической анемии), либо внешние факторы (экстракорпускулярные формы гемолитической анемии).
Во-вторых, в зависимости от места распада, можно различать внутрисосудистый (внутри кровеносных сосудов) и внесосудистый (вне кровеносных сосудов из-за макрофагов) гемолиз.
Нормальный распад устаревших эритроцитов (эритроцитов) происходит главным образом через макрофаги (крупные фагоциты; гистиоцитарные клетки ретикулума) селезенки, но также и в печени. То есть, совокупность макрофагов, встречающихся в самых разных тканях. Называется ретикулогистиоцитарной (или моноцитарно-макрофагальной) системой. Нормальный распад происходит внутри клеток (внутриклеточно) в том, что макрофаги поглощают и растворяют эритроциты.
Основным компонентом эритроцитов является красный пигмент крови (гемоглобин) . Он составляет 90 процентов от общего содержания белка в эритроцитах. Когда гемоглобин расщепляется , образуется билирубин , который выводится с желчью через печень. Печень перегружена билирубином, который накапливается, потому что он накапливается в таких больших количествах, когда эритроциты разрушаются или разрушаются.
Увеличение билирубина в крови приводит к пожелтению кожи и, как видно в первую очередь, конъюнктивы глаза. Следует отметить, что желтуха имеет много причин. Гемолитическая анемия — только один из них.
Гемолитическая анемия причины симптомы лечение — формы гемолиза и дефектов эритроцитов
Мембранопатия (нарушение формы клеток крови)
- Врожденные: глобулярно-клеточная анемия (сфероцитоз), эллиптоцитоз
- Приобретено: пароксизмальная ночная гемоглобинурия (крайне редко)
Врожденные формы обычно выявляются в детском и подростковом возрасте. Это связано с генетическими дефектами мембранных белков или опорной рамы (цитоскелета). Чтобы выжить, эритроциты нуждаются в упругой деформируемости, чтобы иметь возможность проходить через узкие кровеносные сосуды (капилляры) или ячеистую сеть селезенки.
С возрастом они теряют эту деформируемость и преимущественно застревают в селезенке, чтобы там быть разрушенными фагоцитами. Нарушение мембраны приводит к ограничению деформируемости и проявляется в изменениях формы эритроцитов (в виде сферических или эллиптических клеток). Таким образом, разрушение происходит в селезенке, которая также увеличивается за счет дополнительной работы.
Врожденное нарушение метаболизма клеток крови (ферментативные патологии)
Дефицит глюкозо-6-фосфатдегидрогеназы (фавизм) является одним из наиболее распространенных наследственных заболеваний и приводит к повышенной подверженности эритроцитов окислительному повреждению. Кислород и радикальные кислородные соединения представляют постоянную опасность для клетки.
Количество соединений должно контролироваться так называемыми антиоксидантами (например, витамином С). Недостаток ферментов (глюкозо-6-фосфатдегидрогеназы) приводит к снижению количества этих антиоксидантов, а также к повреждению молекул белка, что приводит к снижению их деформируемости и, следовательно, сокращению продолжительности их жизни.
Разрушение также происходит здесь, в селезенке. Такие медикаменты, как
ацетилсалициловая кислота, лекарства от малярии, сульфонамиды, могут вызвать усиление гемолиза из-за накопления кислородных радикалов.
Дефицит пируваткиназы очень редок, даже прогрессирует, как дефицит глюкозо-6-фосфатдегидрогеназы
Врожденные нарушения в образовании красного пигмента крови (гемоглобинопатии)
- Серповидноклеточная анемия
- талассемия
Связанный с антителами гемолиз
Аутоантитела (антитела к собственным клеткам крови) являются наиболее распространенной формой гемолиза. Образование аутоантител может происходить без узнаваемой причины (первичной) или в связи с другими заболеваниями (вторичными, например, красной волчанкой, неходжкинскими лимфомами , инфекциями и т. Д.). Гемолиз может проводиться внутри- или экстраваскулярно.
Другой причиной является непереносимость группы крови, например Б. переливанием крови не сгруппированной крови (изоиммунными антителами).
Механический гемолиз
- Искусственные клапаны сердца
- Сужение мелких кровеносных сосудов (микроангиопатия)
Механический гемолиз. Значительное изменение формы эритроцитов с фрагментами и крупными округлыми формами (ретикулоцитами) как признак повышенной репликации ()
Здесь эритроциты разбиваются о механические препятствия в кровотоке. Характерно повышенное появление фрагментоцитов (фрагментов эритроцитов). Гемолиз происходит внутри кровеносных сосудов (внутрисосудисто).
Гемолитическая анемия причины симптомы лечение
Увеличенная селезенка (спленомегалия)
Многие различные заболевания приводят к увеличению селезенки. Увеличение размера также приводит к увеличению площади поверхности, доступной для добычи. Продолжительность пребывания эритроцитов увеличена.
Инфекции
Здесь патогенные микроорганизмы вызывают непосредственное повреждение (например, в случае малярии ) или выработку антител к собственным клеткам крови организма (аутоантитела), вызываемых инфекцией.
Почечная недостаточность
Повреждение эритроцитов токсинами в результате почечной недостаточности (уремические токсины) или в виде механического гемолиза (см. Выше).
Другие причины
- Токсичные вещества (токсичные)
- наркотики
Каковы симптомы гемолитической анемии?
В рамках гемолиза высвобождается красный пигмент крови (гемоглобин), содержащийся в клетках крови. Это и его продукты распада, включая билирубин, все чаще присутствуют в крови в некоторых формах и приводят к желтоватому обесцвечиванию кожи и конъюнктивы (желтуха). Желчные камни также могут образовываться чаще в результате перегрузки билирубином (пигментными камнями ).
Если происходит внезапное массовое растворение эритроцитов (гемолиз), говорят о гемолитическом кризисе. Такие кризисы могут возникать при фавизме (см. Выше), серповидно-клеточной анемии и переливаниях. Признаками являются повышение температуры, озноб, нарушение кровообращения, спазмы в животе, спине и головные боли, коричневая моча, а затем пожелтение кожи.
Более того, гемолиз показывает общие симптомы анемии в виде усталости, усталости, трудности с концентрацией внимания, учащенного сердцебиения, бледности и желтоватого оттенка. Симптомы особенно зависят от скорости развития анемии или гемолиза. Чем быстрее, тем сильнее выражены симптомы (одышка при стрессе или в покое).
При медленном хроническом развитии или при врожденных формах обычно происходит коррекция, при которой пациент почти не выражает симптомы, несмотря на низкие значения гемоглобина.
Например, острый гемолиз с гемоглобином 7 г / дл имеет тяжелые симптомы анемии (коллапс, одышка, учащенное сердцебиение), почти нет жалоб на хроническую тренировку.
Как врач ставит диагноз?
Поскольку большинство форм гемолитической анемии, вызванной дефектами эритроцитов, передаются по наследству, имеются первые признаки из истории болезни (анамнез). Пациент описывает симптомы анемии, перечисленные более или менее впечатляюще.
Вы можете заметить желтый цвет на конъюнктиве или коже. При остром гемолизе пациент также жалуется на коричневую мочу (в результате выделения билирубина и гемоглобина).
Анализы крови проводятся для подтверждения диагноза :
Анализ крови
Эритроциты (эритроциты), красный пигмент крови (гемоглобин) и гематокрит уменьшаются. Предшественники эритроцитов ( ретикулоциты ) повышены (как признак компенсаторного увеличения новообразования в костном мозге).
Билирубин (продукт расщепления пигмента красной крови). То есть, увеличивается из-за увеличения расщепления гемоглобина.
ЛДГ , фермент, обнаруживаемый во всех клетках, повышается как признак повышенного разрушения клеток.
Гаптоглобин, белок крови, который служит для связывания свободного гемоглобина (как защита от выведения через почки), снижается (вследствие потребления; особенно при внутрисосудистом гемолизе).
Мазок крови
Это показывает изменения в форме, которые могут указывать на врожденные нарушения (сферические клетки, эллиптоцитоз, фрагментоциты).
Тест Кумбса
Тест Кумбса для выявления антител против эритроцитов.
Определение размера селезенки
Определение размера селезенки с помощью ультразвука в качестве возможной причины или сопутствующего симптома.
Гемоглобин электрофорез
Электрофорез гемоглобина для выявления генетических нарушений образования гемоглобина (например, определение серповидноклеточного гемоглобина).
Специальные методы расследования
Например, специальные методы исследования для выявления ферментных и мембранных дефектов.
Как проводится лечение?
Например, лечение гемолитической анемии зависит от причины, которую не всегда легко определить, несмотря на широкие возможности обследования.
Сохраненную кровь следует давать только тогда, когда это абсолютно необходимо. То есть, это зависит не от уровня гемоглобина, а от состояния пациента. Проблема заключается в том, что поставляемые эритроциты также могут быть подвержены гемолизу. Устранение вызывающей причины является только многообещающим.
В случае глобулярно-клеточной анемии и дефицита пируваткиназы можно рассмотреть вопрос об удалении селезенки. Это ограничивает возможность деградации, особенно с увеличенной селезенкой (как в случае с врожденными формами). В результате, при аутоиммунном гемолизе вводят глюкокортикоиды и иммунодепрессанты.
Подробнее https://uznavaitut.ru/zdorove/gemoliticheskaya-anemiya-prichiny-simptomy-lechenie/
Источник
Воспаление селезенки (синоним: спленит) – острый или хронический процесс, который возникает в ответ на действие патогенного раздражителя или повреждение селезеночной ткани. Методы лечения зависят от основного заболевания. Причинное заболевание выявляется с помощью инструментальных и лабораторных методов. Прогноз зависит от состояния здоровья пациента и сопутствующих заболеваний. Симптоматика неспецифична; иногда спленит протекает бессимптомно.
Причины воспаления селезенки
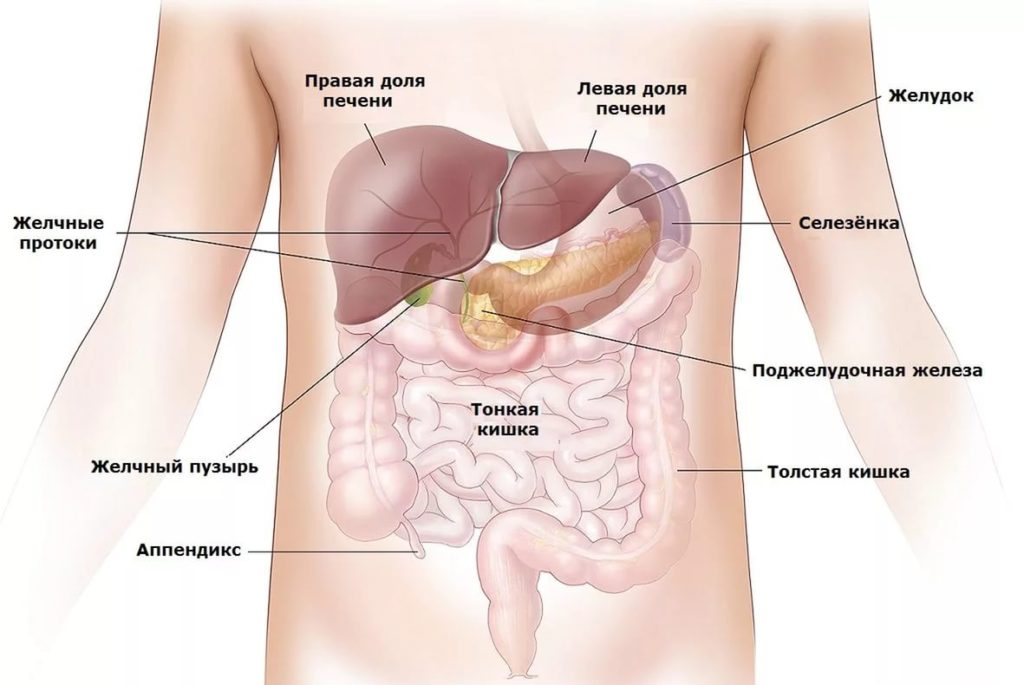
Поражение селезенки может быть вызвано острыми бактериальными или вирусными инфекциями
Селезенка разрушает старые эритроциты и нефункциональные тромбоциты. Орган функционирует как губка, через которую проходит кровь: молодые и гибкие клетки крови проходят без проблем. Старые эритроциты – трехмесячные – застревают в селезенке и разрушаются. Даже небольшие кровяные сгустки «вылавливаются» из кровотока и разрушаются. Все, что разрушается в селезенке, будет использовано повторно для создания новых клеток крови в костном мозге
Селезенка имеет около 11 см в длину, 7 см в ширину и 4 см в толщину. Паренхиматозный орган располагается в левой верхней части живота над левой почкой и чуть ниже диафрагмы. Селезенка имеет форму фасоли и весит до 200 граммов. Тесная капсула соединительной ткани, которая окружает селезенку, защищает ее от внешних травм.
Анатомически и физиологически орган делят на красную и белую пульпу. Красная мякоть занимается разрушением и утилизацией старых эритроцитов; это сеть соединительной ткани, содержащая миллионы стареющих эритроцитов. Белая пульпа хранит иммунные клетки.
Орган снабжается кровью через селезеночную артерию. Через селезеночную вену кровь попадает в печень. Селезенка очень хорошо снабжается кровью; каждый день вся кровь перетекает через селезенку примерно 500 раз.
Боль в верхней части живота или под левой реберной дугой может указывать на увеличение (спленомегалию) или воспаление селезенки. Нередко воспалительный процесс вызывается инфекционными заболеваниями. Увеличенная или воспаленная селезенка обычно не является самостоятельным заболеванием, а симптомом различных других заболеваний – инфекций или опухоли. Воспаление селезенки у взрослых нередко сопровождается другими симптомами: боль внизу живота, вздутие, метеоризм, тошнота, анемия, бледность, усталость.
Увеличение селезенки может быть вызвано острыми бактериальными или вирусными инфекциями. Туберкулез, малярия и хронические воспалительные заболевания – ревматизм или другие аутоиммунные заболевания – могут вызвать спленит. Кроме того, возможными причинами могут стать заболевания кроветворной системы – рак крови (лейкемия) – и злокачественные новообразования лимфоузлов.
Селезенка также значительно увеличена, если нарушается процесс кроветворения в костном мозге. Затем, как и в эмбриональный период, в селезенке снова начинают образовываться кровяные клетки. Селезенка может увеличиваться до 40 сантиметров в длину.
Симптоматика

При воспалении селезенки боли проявляются в верхней или нижней части живота (воспаление по симптоматике напоминает аппендицит)
Симптомы, которые сопровождают воспаление селезенки, зависят от основной причины или состояния в каждом отдельном случае. Пациенты жалуются на сильную боль в левом верхнем квадранте живота. В дополнение к боли в селезенке иногда возникает отечность из-за увеличения объема органа. В более редких случаях может возникать легкая лихорадка. Усталость, бледность кожи и слабость могут возникать у пациентов с очень воспаленной селезенкой. Кроме того, боли в селезенке могут распространяться в разных направлениях, но остаются в большинстве случаев в верхней или нижней части живота.
Спленит в основном возникает при заболеваниях крови – лейкемии. При лейкемии концентрация лейкоцитов значительно снижается, что делает организм более восприимчивым к инфекции. У пациентов не хватает антител, продуцируемых плазматическими клетками. Количество тромбоцитов изначально увеличивается, что повышает риск развития тромбоза, но через некоторое время число снова уменьшается.
Даже печеночные заболевания – цирроз печени – вызывают увеличение и, следовательно, воспаление селезенки.
Диагностика и нормы
При любых признаках воспаления паренхиматозного органа рекомендуется проконсультироваться с врачом. Вначале доктор проведет физический осмотр и соберет анамнез. Осмотр начинается с пальпации верхней и нижней части живота, которая помогает определить силу и характер боли. Кроме того, врач может прощупать увеличенную селезенку. При увеличении селезенки в груди чувствуется давление. В некоторых случаях также изменяется дыхание.
Для точной диагностики обычно используются методы визуализации – ультразвуковое исследование или компьютерная томография. Нередко назначается общий анализ крови.
Важно! Если возникает боль в животе, которая длится несколько дней, необходимо незамедлительно обратиться к врачу. Если боль проходит от левой груди до области плеча, с врачом следует проконсультироваться как можно скорее. Если больной обнаруживает необычные симптомы на левой стороне тела на уровне желудка или левой реберной дуги, рекомендуется обращаться в отделение интенсивной терапии. Если боль продолжает распространяться или становиться более серьезной, нужно вызвать скорую помощь.
Вначале всегда требуется обратиться к участковому терапевту, который назначит направление к нужному специалисту. Если причиной воспаления является инфекция – врач направит пациента к инфекционисту. При аутоиммунных заболеваниях рекомендуется консультация иммунолога. При раковых болезнях необходимо обращаться к онкологу.
Виды лечения
Обычная терапия включает медикаментозные или инвазивные процедуры – удаление селезенки. Хирургия может быть рассмотрена, если селезенка увеличена или содержит опухоль. Хотя селезенка выполняет важные функции в организме, это не одна из жизненно важных частей тела, поэтому люди могут жить без нее. Однако после спленэктомии повышается риск развития опасных для жизни инфекций. По этой причине люди, чья селезенка была удалена, должны обратить внимание на здоровый образ жизни. Кроме того, важно регулярно прививаться от разных болезней.
Для лечения спленита необходимо поставить точный диагноз. Поэтому пациента спрашивают, сосредоточена ли боль в левой половине верхней части живота. Необходимо также уточнить ранее существовавшие состояния – сердечно-сосудистые расстройства или заболевания крови.
Лечение боли в селезенке зависит от причины:
- Медикаментозное лечение: если диагностирована определенная болезнь, которая не поддаётся лечению, назначают симптоматические средства. При выявлении возбудителя болезни нередко назначают этиотропную (причинную) терапию. Чаще всего назначают антибиотики и нестероидные противовоспалительные средства.
- Хирургия: опухолевые, а также сосудистые заболевания, тяжелые травмы и увеличение органа часто требуют хирургического вмешательства. В ходе операции удаляют сильно поврежденные участки ткани. Если селезенка близка к инфаркту, рекомендуется провести спленэктомию.
- Профилактика: во время лечения необходимо придерживаться определенных рекомендаций врача. Особенно в случае травм необходимо поддерживать абсолютное спокойствие. После удаления селезенки может возникать сильная иммунная недостаточность и повышенный риск возникновения инфекции. Профилактика от патогенов с помощью гигиены и правильной диеты – важная часть жизни больных без селезенки.
Медикаментозное

Разовую дозу при необходимости можно принимать 3-4 раза в сутки с интервалом 4-8 часов
При бактериальных инфекциях назначают антибиотики широкого спектра действия. Если антибиотик не действует, проводится бактериологический посев на микрофлору. После получения результатов врач сможет назначить эффективный антибиотик узкого спектра действия.
Нестероидные противовоспалительные средства (НПВП) являются специфическими ингибиторами фермента циклооксигеназы (ЦОГ). ЦОГ участвует в превращении арахидоновой кислоты в воспалительные медиаторы. Тромбоксан и простагландины – медиаторы воспаления – участвуют в развитии боли и воспалительных реакций. НПВП чаще всего назначают для симптоматического лечения различных заболеваний.
Ингибирование этих ферментов НПВП оказывает жаропонижающий эффект. Простагландин является важным посредником для активации нервного центра регуляции температуры тела в головном мозге – гипоталамуса. Высокие уровни простагландина E2 при воспалительных состояниях (например, инфекции) повышают температуру.
Обезболивающий эффект связан с уменьшением местного синтеза простагландинов во время воспаления. Простагландины, если они вырабатываются, будут усиливать ответ местных болевых рецепторов в ответ на раздражитель или тканевое повреждение.
Противовоспалительные эффекты также в значительной степени зависит от ингибирования простагландинов, так как они являются важными медиаторами вазодилатации, боли и привлечения большего количества лейкоцитов к месту инфекции.
Другой препарат, который часто назначают при воспалении, – ацетилсалициловая кислота. Аспирин может ухудшать реологические свойства крови и состояние больных при травмах селезенки. Если наблюдается разрыв селезенки, рекомендуется исключить применение препарата.
Хирургическое
При некоторых абдоминальных операциях может потребоваться удаление селезенки (операции на желудке). Из-за близости селезенки к нижней части желудка любая манипуляция может привести к разрыву и последующей послеоперационной спленэктомии. Селезенка также может быть удалена после травмы, которая привела к ее разрыву и при некоторых злокачественных лимфомах.
В хирургии выделяют открытую и лапароскопическую хирургию. В случаях травмы или крупных опухолей селезенки проводится открытая хирургия. Процедура требует общей анестезии.
Обычно пациенты без селезенки могут вести относительно нормальную жизнь и выполнять повседневные действия без ограничений. Для предотвращения возможных инфекций рекомендуется проходить регулярную вакцинацию.
Прогноз

Для предотвращения заболеваний рекомендуется вести здоровый образ жизни с особым акцентом на сбалансированную диету
Спленит не может быть полностью предотвращен. Регулярные физические упражнения и здоровая диета – это общие рекомендации, которые помогут уменьшить вероятность возникновения осложнений. В особенности диета должна быть сбалансированной и разнообразной. Для хорошего кровообращения и сильной иммунной системы рекомендуется постоянно заниматься спортом.
Боль и воспаление селезенки могут быть очень различными. Большинство заболеваний можно эффективно лечить с помощью медикаментов и хирургии. Терапия обычно приводит к положительному течению заболевания без возникновения дальнейших симптомов. Однако, если есть уже серьезная болезнь селезенки, она может иногда возвращаться снова. В этом случае требуется регулярное лечение в больнице.
Если воспаление не лечить в течение длительного времени, это может привести к увеличению селезенки. В некоторых случаях воспаление может быть уменьшено путем удаления селезенки. Однако, если воспаление селезенки вызвано серьезной причиной – серповидноклеточная анемия – позднее лечение может привести к смерти пациента. Нередко у пациентов возникает кардиогенный шок.
Без селезенки, среди прочего, увеличивается риск отравления крови, образования тромбов и бактериальных и вирусных инфекций. Пациенты должны вести правильный образ жизни. Если боль и другие симптомы воспаления селезенки лечатся рано, прогноз благоприятный. Для предотвращения боли в селезенке рекомендуется здоровый образ жизни с особым акцентом на сбалансированную диету. Кроме того, достаточное количество упражнени1 может сохранить кровообращение и предотвратить блокаду кровеносных сосудов в селезенке. Симптомы и лечение определяются строго лечащим врачом.
Источник
