Желтушность при гемолитической анемии
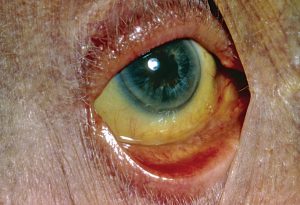
Когда происходит усиленное разрушение красных кровяных телец, развивается гемолитическая желтуха, так как в процессе гемолиза высвобождается билирубин, что должен связываться печенью и выводиться с организма, но из-за большого его количества печень не успевает справляться с задачей. Об этом сигнализирует желтый окрас кожных покровов и белков глаз. Этот вид желтухи является опасным, особенно для младенцев, и требует незамедлительного лечения.
 Свободный билирубин, циркулирующий в крови из-за патологии печени, несёт значительную опасность для здоровья человека.
Свободный билирубин, циркулирующий в крови из-за патологии печени, несёт значительную опасность для здоровья человека.
Общие сведения
Чаще всего желтый цвет кожи обусловлен проблемами с печенью или желчными путями, когда органы не способны связать высвободившийся билирубин и вывести его с организма естественными путями. Но бывает, что эти органы работают полноценно, но билирубин все равно накапливается. Такое возможно при гемолитической желтухе. Патология характеризуется чрезмерным кроверазрушением, когда эритроциты распадаются, и гемоглобин преобразовывается в билирубин, который не успевает перерабатываться ответственными за это органами, и билирубин попадает обратно в кровь.
Гемолитическая желтуха развивается при гемолитической анемии, крупозной пневмонии, малярии и других заболеваниях, что способны спровоцировать усиленный распад эритроцитов.
 Гемолитическая желтуха опасна тем, что может осложниться до степени разрушения клеток крови.
Гемолитическая желтуха опасна тем, что может осложниться до степени разрушения клеток крови.
Кожа при гемолитической желтухе становится лимонно-желтой, отмечается сильная бледность больных, при этом зуд отсутствует (он характерен при других формах желтухи). Анализы крови не показывают чрезмерно увеличенный уровень билирубина. Увеличение печени не характерно для гемолитической желтухи, но при пальпации прощупывается небольшая отечность селезенки.
Надпочечная желтуха бывает двух типов:
- врожденная;
- приобретенная.
Вернуться к оглавлению
Врожденная (гемолитическая анемия)
Врожденная желтуха – заболевание, которому характерны проблемы с жизнедеятельностью эритроцитов, когда разрушается большое количество красных кровяных телец, а формируется небольшое. Врожденная желтуха является распространенным заболеванием, она встречается у каждого 100 жителя Земли. Гемолитическая болезнь составляет 1/10 часть среди всех видов анемии. В нормальных условиях эритроциты живут примерно 4 месяца, при этом заболевании – 3 недели максимум. При этом, красные кровяные тельца погибают в сосудах, в печени, селезенке и костном мозгу.
Вернуться к оглавлению
Приобретенная
При приобретенной гемолитической желтухе окончательный механизм патологии устроен так, что гибель эритроцита локализуется в селезенке. У малышей надпеченочная желтуха чаще обусловлена адаптацией к новой среде, у взрослого – может быть признаком опасного заболевания крови или других проблем со здоровьем.
Вернуться к оглавлению
Причины и патогенез
Спровоцировать гемолитическую желтуху могут приобретенные или наследственные патологии, что приводят к большой концентрации такого токсического вещества, как билирубин. Механизм развития патологии заключается в том, что эритроциты разрушаются быстро, и печень не успевает их связать и вывести. Таким образом, билирубин всасывается обратно в кровь, что приводит к его накоплению в костном мозгу. Кроме того, они скапливаются под кожей, что обусловливает ее пожелтение. Причины гемолитической желтухи:
 Гемолитическая форма желтухи может развиться на фоне травм внутренних органов, болезней кровеносной системы, токсических отравлений.
Гемолитическая форма желтухи может развиться на фоне травм внутренних органов, болезней кровеносной системы, токсических отравлений.
- травмы внутренностей или гематомы;
- гипербилирубинемия;
- септический эндокардит;
- инфаркт легких;
- крупозная или В12-дефицитная анемия;
- новообразования злокачественного характера;
- проблемы с печенью;
- интоксикация организма из-за мышьяка, фосфора т. д.;
- болезнь Аддисона-Бримера;
- талассемия (генетическая болезнь, когда эритроциты быстро погибают);
- отравление фармацевтическими препаратами;
- сфероцитоз (наследственно передаваемая болезнь, при которой срок жизни красных кровяных телец значительно уменьшается);
- гемоглобинопатия;
- малярия (инфекция, что переносится через кровь);
- гемолитическая и серповидно-клеточная анемии (врожденная ломкость красных кровяных телец из-за особенностей формы).
Вернуться к оглавлению
Симптомы гемолитической желтухи
Признаки желтухи безоговорочно укажут на ее патогенез, что значительно упрощает диагностику. Симптомы:
 Болезнь печени провоцирует пожелтение кожи и белков глаз, отемняет мочу, провоцирует чесания и боль за грудиной.
Болезнь печени провоцирует пожелтение кожи и белков глаз, отемняет мочу, провоцирует чесания и боль за грудиной.
- желтый цвет кожных покровов, слизистых оболочек и склер глаз;
- кожа становится бледной, румянец отсутствует, так как развивается анемия;
- моча темнеет;
- нет зуда кожных покровов;
- болезненные ощущения в области расположения селезенки (слева под ребрами);
- нет болевых ощущений в районе печени;
- кал становится более темным;
- при пальпации не ощущается увеличение печени, но селезенка отекшая и немного больше нормы.
Вернуться к оглавлению
Диагностика и анализы
Первые признаки заболевания чаще всего остаются без внимания, больной идет к специалисту при явном пожелтении кожи или болях в районе селезенки. Сначала специалист проводит сбор анамнеза, проводит визуальный осмотр и пальпацию брюшной полости. При этом возможно прощупывание увеличенных размеров селезенки при нормальных размерах печени.
Далее пациент должен сдать анализ мочи, что покажет изменение ее состава. При лабораторном исследовании мочи будет отмечен повышенный уробилин при нормальных показателях билирубина. Это свидетельствует именно от гемолитическом типе.
Биохимический анализ проводится забором крови из вены утром на голодный желудок. Формула крови изменена, а значит, больному назначают печеночные пробы, что покажут опасные отклонения в работе печени.
Если есть вероятность инфекционных поражений печени, необходимо лабораторное исследование крови на гепатит.
Кроме того, пациенту необходимо провести инструментальные диагностические процедуры, что помогут выявить причину гемолитической желтухи:
- ультразвуковая диагностика;
- КТ;
- МРТ;
- ретроградная холангиопанкреатография (эндоскопическое исследование мочевыводящих каналов);
- биопсия (если есть подозрение на наличие злокачественного образования или цирроза).
Вернуться к оглавлению
Лечение
Прежде чем назначить лечение, врач должен поставить окончательный диагноз, так как желтуха часто является симптомом, а не самостоятельной болезнью. В первую очередь пациенту нужно придерживаться рекомендованной диеты. Терапия надпеченочной желтухи обычно комплексная и требует приема фармацевтических препаратов, изменения образа жизни на более щадящий.
Основой медикаментозной терапии является восстановление кроветворной функции организма и выведение билирубина естественным путем. Иногда больному показано хирургическое вмешательство.
Вернуться к оглавлению
Диета
Пациенту с желтухой необходимо строго придерживаться рекомендаций врача по питанию, что поможет разгрузить печень. Запрещается есть соленую, острую, копченую, жареную и жирную еду. Все виды алкогольных напитков под запретом.
Лучше всего, если основу рациона составят гречка или овсянка, термически обработанные овощи, нежирные сорта мяса или рыбы, вчерашний хлеб. Можно, чтоб в рационе присутствовали макароны из твердых сортов пшеницы, нежирная молочка.
Необходимо наладить режим питания. Есть нужно 5-6 раз в сутки небольшими порциями. Еду нужно хорошо пережевывать.
Вернуться к оглавлению
У новорожденных
Надпеченочная желтуха нередко встречается у новорожденных. Ее можно разделить на 2 типа: конъюгационную (патологическую) и физиологическую. Последняя обычно сама проходит за 1-1,5 недели, если же кожные покровы не возвращают здоровый цвет или появляются другая симптоматика, это может свидетельствовать о наличии патологии, тогда следует немедленно обратиться к врачу.
Симптомы желтухи появляются у малыша на 2 сутки жизни.
Вернуться к оглавлению
Причины и симптомы
Физиологическая желтуха неопасна, она возникает как реакция организма на резкий распад фетального гемоглобина при неполноценной работе ферментов печени, что не справляется со своей задачей. Патогенез желтухи у малышей такой же, как у взрослых. Патологическую гемолитическую желтуху могут спровоцировать такие факторы:
- проблемы со щитовидкой;
- разный резус-конфликт мамы и ребенка;
- врожденные патологии;
- инфекционные болезни печени, что передались от матери;
- незрелость клеток печени у недоношенного младенца;
- осложнение диабета в беременность.
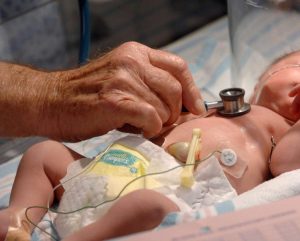 Гемолитическая желтуха у деток появляется часто из-за противоположности резуса крови с мамой.
Гемолитическая желтуха у деток появляется часто из-за противоположности резуса крови с мамой.
Чаще всего желтуха у новорожденного проявляется из-за резус-конфликта, так как клетки материнского организма всю беременность атакуют клетки плода, как патологические. Возможно развитие ядерной желтухи на фоне такой несовместимости.
Желтуха обычно дает о себе знать еще в роддоме, что увеличивает шансы на благоприятный прогноз и отсутствие осложнений. Симптоматика такая же, как у взрослых:
- желтушность кожи и склер глаз;
- вялость;
- бледность и т. д.
Существует несколько форм гемолитических желтух:
- анемическая;
- отечная;
- желтушная.
Анемическая форма является легко переносимым видом, так как она является следствием короткого периода неблагоприятного воздействия антител матери на плод. При этом отмечается анемия, бледная кожа, увеличенные печень и селезенка
Отечная форма возникает при более длительном воздействии материнских антител на малыша. Считается, что это опасная форма гемолитической желтухи, что часто приводит к смерти новорожденных. При этом присутствует такая симптоматика:
- селезенка, печень, сердце, эндокринные железы значительно увеличены;
- сильная анемия;
- проблемы с работой сердца;
- нарушение работоспособности печени;
- отечность;
- скопление свободных жидкостей в полостях живота и плевры.
Желтушная возникает, когда антитела начинают атаковать клетки уже сформировавшегося организма. При этом новорожденный абсолютно здоров. Спустя некоторое время кожа начинает желтеть, печень, селезенка, лимфоузлы увеличиваются. Скапливается билирубин, что неблагоприятно влияет на работу печени, сердца, нервной системы. При этом ребенок вялый и не хочет есть. Новорожденный может часто срыгивать или рвать. Иногда возникают судороги и проблемы с дыханием.
Вернуться к оглавлению
Лечение
Терапия надпеченочной желтухи у малышей должна быть незамедлительной. Основа терапевтических процедур – нормализация работы печени и селезенки в процессе связывания и нейтрализации билирубина.
Для нормализации состояния ребенка необходимо применение комплексного лечения. Используются фармацевтические средства, фототерапия и т. д. Возможно, понадобится переливание крови.
Заниматься самолечением маленького ребенка категорически запрещено. При первых признаках гемолитической желтухи следует обратиться к педиатру-неонатологу. Улучшение появляется практически сразу после начала терапии.
Вернуться к оглавлению
Медикаментозная терапия
 Лечение гемолитической желтушхи у маленьких деток подразумевает витаминные инъекции.
Лечение гемолитической желтушхи у маленьких деток подразумевает витаминные инъекции.
Пациенту с надпеченочной желтухой показано введение инфузионного белкового препарата, использование глюкозы, витаминов Е, С, В. Гемолитический тип желтухи вызывает дефицит витамина В9, поэтому иногда необходимо вводить фолиевую кислоту. Возможно использование глюкокортикостероидов.
Вернуться к оглавлению
Светотерапия
Это один из наиболее широко используемых методов терапии желтухи у младенцев, так как флуоресцентное освещение специальной лампы способно преобразовать билирубин в безопасное вещество, что выводится с организма путем физиологических испражнений.
Терапия проводится только стационарно. При этом не должно быть никаких факторов, что препятствуют безопасности процедуры для младенца. Суть метода заключается в том, что малыша помещают в специальный бокс или просто под лампу. В процессе лечения приветствуется частое грудное вскармливание, так как билирубин выводится с остатками переработанной еды. Сколько времени длиться светотерапия? Малыша помещают под лампу на 24 часа с перерывами для кормления.
Вернуться к оглавлению
Переливание крови
Если уровень билирубина значительно превышает норму, он не уменьшается и становится опасным для здоровья и жизни ребенка, ему показано переливание крови. Механизм: через пупочную вену малышу вводят и выводят кровь донора, что способствует очищению организма от опасного вещества.
Это крайняя мера, что сопровождается некими возможными последствиями, поэтому процедура проводится, если обычная терапия неэффективна.
Вернуться к оглавлению
Профилактика
Профилактические меры помогут предотвратить желтуху и ее опасные последствия. Считается, что раннее прикладывание к груди младенца благоприятно влияет на уровень билирубина. Молозиво, что выделяется в первые сутки после родов, обладает слабящим действием, поэтому меконий (первый кал темного цвета) выходит быстрее, а вместе в ним билирубин.
 Для предотвращения гемолитической желтухи принято делать укол на иммуноглобулин беременной.
Для предотвращения гемолитической желтухи принято делать укол на иммуноглобулин беременной.
При искусственном вскармливании кал дольше задерживается в организме, что может привести к тому, что опасное вещество попадает обратно в кровоток, что приводит к желтухе.
Профилактической мерой считается введение инъекций иммуноглобулина беременной женщине при наличии резус-конфликта. Это сглаживает борьбу антител с плодом, что уменьшает риск возникновения проблемы. Кроме того, инъекция иммуноглобулина делается в первые 2 суток после родового процесса.
Важно придерживаться здорового образа жизни, отказаться от вредных привычек и сбалансировано питаться в период беременности.
Вернуться к оглавлению
Прогноз
Прогноз для взрослых пациентов обычно благоприятный, желтуха не сопровождается осложнениями. Но в случае развития симптоматики из-за гемоглобинопатии или гипербилирубинемии, существует риск множества опасных осложнений.
Надпеченочная форма желтухи у младенцев имеет не такой хороший прогноз. Тяжелая форма желтушного вида патологии может привести к летальному исходу. Возможно развитие ядерной желтухи, что чревато поражениями центральной нервной системы. При легкой и средней формах желтухи у маленьких детей прогнозы благоприятные, она проходит бесследно.
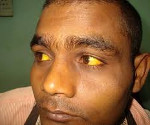
Гемолитическая желтуха — это вариант надпеченочного желтушного синдрома, обусловленный гемолизом эритроцитов. Проявляется желтушностью и бледностью кожных покровов и слизистых, спленомегалией, потемнением мочи и кала, гемолитическими кризами. Диагностируется с помощью общего анализа крови, определения концентрации непрямого и общего билирубина, УЗИ органов брюшной полости. Для лечения используют кортикостероиды, цитостатики, антибиотики, активаторы печеночных ферментов, инфузионную и фототерапию, переливание компонентов крови. По показаниям проводят спленэктомию.
Общие сведения
Гемолитическая (плейохолическая) желтуха развивается при превышении уровня свободного билирубина, который может беспрепятственно конъюгироваться в печени. В обычных условиях в человеческом организме разрушается до 100-200 млн. эритроцитов за час, при этом срок жизни красных клеточных элементов крови составляет в среднем 120 дней. Из 1 г гемоглобина, выделяющегося при гемолизе, образуется 35 мг неконъюгированного пигмента (около 250-350 г/сут).
Печень обладает 3-4-кратным функциональным резервом для связывания избытка билирубина. При укорочении срока жизни эритроцитов, их ускоренном разрушении концентрация пигмента превышает предельный печеночный порог конъюгации, непрямой билирубин накапливается в крови, откладывается в тканях, что сопровождается формированием характерной клинической картины.
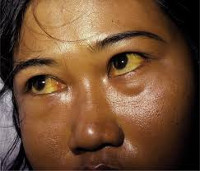
Гемолитическая желтуха
Причины
Заболевание развивается на фоне гемолиза с образованием большого количества непрямого билирубина, который не успевает конъюгироваться гепатоцитами. Гемолитическая форма желтухи вызывается теми же этиологическими факторами, что и патологические состояния с усиленным внутрисосудистым или внесосудистым разрушением эритроцитов. Специалисты в сфере современной гастроэнтерологии и гематологии выделяют следующие причины расстройства:
- Наследственные дефекты эритроцитов и гемоглобина. Гемолиз может быть обусловлен генетически обусловленными энзимопатиями (недостаточностью пируваткиназы, глюкозо-6-фосфатдегидрогеназы), несостоятельностью эритроцитарных оболочек (наследственным микросфероцитозом, акантоцитозом, овалоцитозом, пароксизмальной ночной гемоглобинурией). Желтуха гемолитического типа также наблюдается при гемоглобинопатиях (талассемии, серповидно-клеточной анемии и др.).
- Воздействие гемолитических плазматических факторов. Реакцию гемолиза вызывают антитела при гемолитической болезни новорожденных и переливании изонесовместимой крови, гемолизины возбудителей кори, краснухи, сепсиса, эпидемического паротита, лептоспироза, малярийные плазмодии, змеиный и другие гемотоксичные яды (сероводород, мышьяк, свинец, фосфор, анилин, нитробензол), Эритроциты разрушаются под влиянием ряда фармпрепаратов (сульфаниламидов, антипиретиков, хининов).
- Обширные кровоизлияния, инфаркты. Повышенное образование свободного билирубина связано с массивным распадом элементов крови при рассасывании крупных гематом в мягких тканях, паренхиматозных органах, полостях тела. Гемолитической надпеченочной желтухой осложняются массивные желудочно-кишечные кровотечения, расслаивающая аневризма аорты, инфаркт миокарда, легкого, геморрагический инсульт, гемоторакс. Обычно такое состояние связано с существующим заболеванием, травмой.
- Механическое разрушение эритроцитов в сосудах. Красные кровяные тельца подвергаются внутрисосудистому гемолизу при их сдавлении в периферических кровеносных сосудах, прилегающих к костным выступам (маршевая гемоглобинурия), турбуленции потока крови при дисфункции протезов сердечных клапанов. Гемолиз также возникает при прохождении эритроцитов через фибриновые депозиты в артериолах при ДВС-синдроме, гемолитико-уремическом синдроме, тромботической тромбоцитопенической пурпуре.
У части пациентов разрушение красных кровяных клеток с развитием надпеченочной желтухи наблюдается в рамках клинической картины злокачественных опухолей разной локализации, лейкозов, лимфопролиферативных заболеваний, пернициозной анемии Аддисона-Бирмера, системных патологий соединительной ткани. Гемотоксическое действие оказывают мощные ионизирующие воздействия при лучевой болезни, радиотерапии. Физиологическая желтуха возникает у новорожденных при усиленном гемолизе фетального гемоглобина на фоне низкой активности печеночных ферментов.
Патогенез
В основе механизма развития гемолитической желтухи лежит относительная функциональная недостаточность печеночных клеток, неспособных связать большое количество свободного билирубина, образовавшегося при гемолизе эритроцитов. Дополнительным патогенетическим фактором является нарушение внутриклеточного транспорта пигмента в гепатоцитах при его высокой концентрации. В результате неконъюгированный билирубин связывается с альбуминами и циркулирует в крови в виде водонерастворимых билирубин-альбуминовых комплексов, которые не могут выводиться с мочой.
Жирорастворимый свободный пигмент легко проникает через клеточные и митохондриальные мембраны, окрашивает в желтый цвет кожу и слизистые оболочки, нарушает процессы окислительного фосфорилирования, синтез белков, трансмембранный потенциал клеток. Поражение ядер головного мозга, особо чувствительных к токсическому эффекту непрямого билирубина, приводит к развитию энцефалопатии (ядерной желтухи) с выраженной неврологической симптоматикой. Связывающая способность альбуминов оказывается недостаточной при непрямой гипербилирубинемии более 260-550 мкмоль/л.
Активная конъюгация пигмента в печени сопровождается его усиленной экскрецией в просвет кишечника с образованием уробилиногена в тонкой кишке и затем стеркобилиногена — в толстой. Избыточное количество всосавшегося в кровь уробилиногена, который не может полностью элиминироваться гепатоцитами, продолжает циркулировать в крови. Высокий уровень экскретируемого с мочой стеркобилиногена, всосавшегося в геморроидальных венах, и стеркобилина в кале придает экскрементам характерную коричневую окраску. После исчерпания способности гепатоцитов выделять прямой (конъюгированный) билирубин в желчь происходит обратная диффузия связанной формы пигмента в кровь.
Классификация
Систематизация форм гемолитической желтухи учитывает этиологические факторы, под влиянием которых произошел гемолиз. Такой подход позволяет выбрать оптимальную терапевтическую тактику, максимально компенсирующую действие первопричины заболевания. Гастроэнтерологи и гематологи различают следующие типы гемолитических надпеченочных желтух:
- Гемолитические корпускулярные желтухи. Связаны с различными видами несостоятельности эритроцитов — дефицитом или недостаточной активностью ферментных систем, дефектами гемоглобина, мембранных структур. Обычно корпускулярные плейохолические желтухи вызваны генетическими аномалиями, их лечение является преимущественно симптоматическим.
- Гемолитические экстракорпускулярные желтухи. К разрушению эритроцитов приводит действие различных внешних факторов — антител, микробных токсинов, гемолитических ядов, механических нагрузок. Наряду с устранением отдельных симптомов это позволяет использовать методы, направленные на элиминацию этиопатогена и отдельные звенья патогенеза гемолиза.
- Гемолитические постгеморрагические желтухи. Возникают на фоне массивного распада эритроцитов в участках кровоизлияний. Обычно осложняют течение тяжелых травм и других неотложных состояний. Прогнозирование развития надпеченочной желтухи дает возможность назначить превентивную терапию для предупреждения дальнейших осложнений.
Симптомы гемолитической желтухи
Характерный признак заболевания — сочетание бледности кожных покровов с лимонно-желтым окрашиванием кожи, конъюнктивы глаз при отсутствии кожного зуда. У большинства пациентов с надпеченочной желтухой наблюдается потемнение мочи. Могут возникать умеренные боли в животе, диспепсические расстройства – тошнота, отрыжка, диарея. Обострение заболевания (гемолитический криз) клинически проявляется фебрильной лихорадкой, головной болью, миалгиями, интенсивными болями в левом подреберье вследствие увеличения селезенки. Если заболевание вызвано острым отравлением химическими соединениями или лекарственными средствами, присоединяются интоксикационные симптомы в виде угнетения сознания вплоть до комы, выраженной тахикардии, падения АД, расстройств дыхания и мочевыделения.
Осложнения
Наличие у пациента надпеченочной желтухи повышает риск застойных явлений в желчном пузыре, что приводит к формированию пигментных камней и обструкции желчевыводящих протоков. Осложнением гемолитической желтухи может стать токсическая нефропатия с острой почечной недостаточностью, развивающаяся при выраженных нарушениях биохимического состава крови и накоплении токсических соединений. При длительном течении заболевания возможно возникновение печеночной недостаточности, при которой происходит резкое угнетение всех функций органа, что клинически проявляется кахексией, дистрофическими изменениями, стойкими нарушениями метаболических процессов. Плейохолическая желтуха иногда осложняется билирубиновой энцефалопатией вследствие интоксикации головного мозга.
Диагностика
Постановка диагноза не представляет затруднений при наличии типичной клинической картины заболевания. Отличительный признак гемолитической желтухи — желтушное окрашивание кожи без кожного зуда и увеличения печени. Диагностический поиск направлен на выявление первопричины болезни. План обследования включает следующие инструментальные и лабораторные методы:
- Общий анализ крови. При проведении исследования определяется резкое уменьшение количества гемоглобина и эритроцитов с одновременным повышением содержания ретикулоцитов свыше 1%. При морфологической оценке могут выявляться специфические клетки, указывающие на определенный вид гемолитической анемии: сфероциты, мишеневидные, серповидные эритроциты. В остром периоде и при аутоиммунных процессах наблюдается лейкоцитоз со сдвигом формулы влево.
- Биохимический анализ крови. Патогномоничный признак надпеченочной желтухи — повышение концентрации свободного билирубина. Исследование позволяет установить степень тяжести болезни по уровню общего билирубина: до 80 мкмоль/л — легкая, 80-150 мкмоль/л — средняя, свыше 150 мкмоль/л — тяжелая форма. О гемолитической природе заболевания свидетельствует повышение содержания ЛДГ-5, выделяющейся из разрушенных эритроцитов, и снижение гаптоглобина.
- УЗИ брюшной полости. При плейохолической желтухе во время ультразвукового исследования ОБП определяется значительное увеличение селезенки при обычно нормальных размерах печени и структуре печеночной паренхимы. Также сонографически удается выявить заболевания гепатобилиарной системы, которые могут сочетаться с гемолитической патологией: желчнокаменную болезнь, холецистит, фиброзные поражения печени, изменения печеночных сосудов.
Концентрация АЛТ, АСТ, щелочной фосфатазы обычно в пределах нормы. В общем анализе мочи обнаруживается высокое содержание стеркобилиногена и уробилина, билирубинурия отсутствует. В копрограмме отмечается повышенный уровень стеркобилина. Для комплексной оценки состояния печени при желтухе может выполняться КТ, МРТ, холангиопанкреатография. Дополнительно проводится исследование осмотической резистентности эритроцитов, которая повышается при талассемии и снижается при гемолитической сфероцитарной анемии. В тесте Кумбса могут выявляться антиэритроцитарные антитела.
Дифференциальную диагностику осуществляют с синдромом Жильбера, паренхиматозной и механической желтухой, а также с заболеваниями, которые могут служить причиной указанных видов гипербилирубинемий — гепатитами, лептоспирозом, желтушной формой инфекционного мононуклеоза, псевдотуберкулезом, иерсиниозом, амебиазом, желчнокаменной болезнью, опухолями печени и Фатерова соска. По направлению врача-гастроэнтеролога при наличии показаний пациента консультирует гематолог, абдоминальный хирург и другие специалисты.
Лечение гемолитической желтухи
Рекомендована комплексная терапия, позволяющая по возможности устранить причину гемолиза, воздействовать на патогенетические звенья, купировать угрожающие жизни симптомы. Лечение гемолитической формы надпеченочной желтухи обычно является консервативным и сочетается с диетотерапией, направленной на поддержание нормальной работы печени. Показано существенное ограничение или полное исключение жирных, жареных, острых блюд, продуктов, содержащих много каротина и грубой клетчатки. С учетом возможной причины гемолитической анемии и желтухи план лечения включает:
- Кортикостероиды. Назначение иммуносупрессорной гормональной терапии оправдано при диагностике аутоиммунных расстройств, провоцирующих развитие приобретенной гемолитической анемии. У некоторых пациентов с желтухой более эффективным оказывается прием цитостатических препаратов.
- Антибиотики. Используются при гемолизе, обусловленном действием бактериальных токсинов. Рекомендуются средства, не вступающие в конкурентное вытеснение билирубина из соединений с глюкуроновой кислотой. Препараты из групп амфениколов, цефалоспоринов, сульфаниламидов применяются с осторожностью.
- Инфузионная терапия. Проводится при гемолитических процессах токсического происхождения. Введение коллоидных и кристаллоидных растворов при необходимости дополняется форсированным диурезом, энтеросорбентами, антидотами для связывания отравляющих веществ, гемосорбцией, плазмаферезом, гемодиализом.
- Индукторы ферментов печени. Активируют микросомальную ферментную систему, которая связана с цитохромом P450. В результате повышения метаболизма гепатоцитов улучшается связывание билирубина, циркулирующего в крови. Стимуляция ферментов эффективна при наличии функционального резерва печени.
- Фототерапия. Направлена на снижение гипербилирубинемии. Используется при повышении уровня билирубина до субтоксических и токсических концентраций. Способствует переводу неконъюгированного пигмента в водорастворимую изомерную форму, которая экскретируется почками и печенью без образования альбуминовых комплексов.
- Обменное переливание крови. Обычно выполняется при иммунных гемолитических состояниях с критическим для нервной системы содержанием свободного билирубина. За одну процедуру может заменяться до 70% ОЦК, благодаря чему уменьшается билирубинемия, восполняется дефицит эритроцитов, купируется гипоксия.
- Удаление селезенки. Хирургическое лечение показано при тяжелом течении гемолитической корпускулярной желтухи у пациентов с наследственными эритроцитарными ферментопатиями и мембранопатиями. Спленэктомия позволяет исключить деструкцию эритроцитов в синусах органа и их утилизацию макрофагами.
Прогноз и профилактика
Поскольку гемолитический вариант надпеченочной желтухи зачастую проявляется на фоне наследственных анемий, которые трудно поддаются лечению, прогноз заболевания считается серьезным. Полное выздоровление наблюдается у пациентов без тяжелых интеркуррентных патологий при отсутствии необратимых нарушений функций печени. Специфическая профилактика гемолитической желтухи не разработана. Для предупреждения болезни необходимо проводить своевременную диагностику и комплексную терапию гемолитических анемий, тяжелых инфекционных заболеваний, соблюдать правила совместимости крови при гемотрансфузиях, избегать полипрагмазии и назначения потенциально гемотоксичных медикаментов.
