Анемии и лейкозы у пожилых
Лечение острого лейкоза у пожилых – химиотерапия
Острый миелоидный лейкоз (ОМЛ) — болезнь пожилых людей. Значительное большинство (60—70 %) таких больных вообще не включают в клинические исследования, поэтому ни о каких объективных результатах лечения у них говорить не приходится. Даже в рамках уже идущих исследований процент зарегистрированных пожилых больных, но не рандомизированных составляет около 30.
Несомненно, лечить пожилых больных надо, но однозначных рекомендаций, как их лечить, нет. Все рекомендации очень субъективны и обусловлены множеством дополнительных факторов, зависящих чаще всего от соматического статуса пациента в возрасте старше 60 лет. В таблице представлен анализ результатов европейских исследовательских групп по лечению пожилых больных.
Очевидно, что ни увеличение дозы даунорубицина с 30 до 60 мг/м2, ни применение цитарабина в малых дозах, идарубицина и новантрона вместо даунорубицина (правда, в сниженных на 1/3 дозах) не изменило общей выживаемости пациентов ни в одном исследовании. Следует, однако, выделить показатели, полученные в немецком исследовании: 24 и 25 % всех пожилых больных острым миелоидным лейкозом (ОМЛ) переживают 5-летний рубеж по сравнению с 6—11 % в других исследованиях.
По-видимому, имеет значение общий подход, используемый учеными в AMLCG, — интенсивная индукция (принцип двойной индукции) и длительная трехлетняя поддерживающая терапия. Интересно, что для больных старше 65 лет немецкие исследователи установили значимые различия по безрецидивной выживаемости: 22 % больных пережили без рецидива 5-летний рубеж при использовании 60 мг/м2 даунорубицина и только 5 % больных, получавших препарат в дозе 30 мг/м2.
Результаты лечения больных старше 60 лет
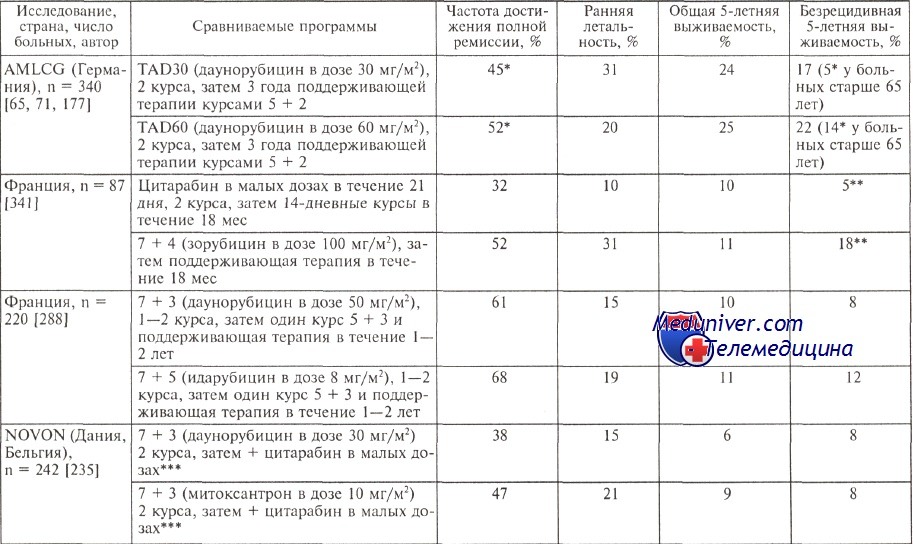
* Статистически достоверные различия.
** Цифры не безрецидивной выживаемости, а продолжительности полной ремиссии в течение 3 лет; доза 100 мг зорубицина соответствуют 50 мг даунорубицина.
*** У больных, которым проводили поддерживающую терапию цитарабином в малых дозах (6 курсов по 14 дней), существенно выше безрецидивная выживаемость — 14 — 5 % соответственно.
Все остальные подходы, как видно из представленных в таблице данных, позволяют добиться 5—8 % безрецидивной выживаемости.
По-видимому, у пожилых больных целесообразно проводить индукцию по стандартной программе 7 + 3 с дозой даунорубицина 45 мг/м2. Следует помнить, что больным пожилого возраста программы интенсификации с помощью высокодозного цитарабина не показаны в период индукции ремиссии. Рекомендуется после проведения одного стандартного курса индукции 2 курса консолидации по той же схеме, только дозу даунорубицина снижают до 30 мг/м2.
Необходимо отметить, что роль очень интенсивной консолидации у пожилых больных острым миелоидным лейкозом сомнительна. По данным все той же немецкой группы по изучению острого миелоидного лейкоза (AMLSG), результаты применения короткой высокодозной консолидации (программа НАМ) после двойной индукции у пожилых пациентов значительно хуже, чем длительной поддерживающей терапии обычными малоинтенсивными ротирующими курсами.
Таким образом, после завершения 3 курсов индукции и консолидации по программе 7+3 пожилым больным проводят поддерживающее лечение по следующей схеме: цитарабин 5 дней в дозе 100 мг/м2 суммарно в день подкожно в сочетании либо с даунорубицином по 30 мг/м2 в день в течение 2 дней (до общей дозы 650 мг/м2, затем эти курсы не проводят), либо с циклофосфаном — 600 мг/м2 1 день, либо с 6-тиогуанином по 50 мг/м2 (или 6-меркаптопурином) 2 раза в день в течение 5 дней. Интервал между курсами составляет 1 мес. Общая длительность лечения 3 года.
Если после двух курсов 7 + 3 полная ремиссия не достигнута, больных переводят на программу лечения цитарабином в малых дозах (10 мг/м2 2 раза в день подкожно в течение 3— 4 нед). При отсутствии эффекта после 2—3 курсов цитарабина в малых дозах назначают паллиативную терапию (гидроксимочевина, 6-меркаптопурин, трансфузии компонентов крови). Больным старше 60 лет с тяжелой сопутствующей патологией, а также практически всем больным старше 70 лет можно рекомендовать курсы цитарабина в малых дозах как первую линию терапии. Курсы проводят в течение 3 лет с интервалом 4—5 нед.
При отсутствии эффекта после двух курсов цитарабина в малых дозах и при сохранном соматическом статусе больного можно рекомендовать стандартный курс 7+3, а в ряде случаев программу НАМ, доза цитарабина в которой составляет 1 г/м2. Особые проблемы возникают, если больные старше 80 лет. В этих случаях до сих порпродолжает обсуждаться вопрос о необходимости химиотерапии вообще.
– Также рекомендуем “Применение ростовых факторов в лечении острого миелоидного лейкоза”
Оглавление темы “Лечение острого миелоидного лейкоза”:
- Эффективность химиотерапии острого миелоидного лейкоза – прогноз
- Эффективность даунорубицина при остром миелоидном лейкозе – прогноз
- Правила индукции ремиссии при остром миелоидном лейкозе (ОМЛ)
- Результаты химиотерапии острого миелоидного лейкоза в зависимости от цитологии бластных клеток
- Объективность клинических исследований в гематологии
- Лечение острого лейкоза у пожилых – химиотерапия
- Применение ростовых факторов в лечении острого миелоидного лейкоза
- Профилактика и лечение нейролейкемии у больных острым миелоидным лейкозом (ОМЛ)
- История лечения острого промиелоцитарного лейкоза (ОПЛ) – эффективность
- Ретиноиды в лечении острого промиелоцитарного лейкоза (ОПЛ) – терапия ATRA
Описание лейкозов у пожилых людей
 Лейкоз у пожилых
Лейкоз у пожилых
Известно, что такое заболевание как лейкоз чаще встречается у взрослых людей, а именно пожилых. Это можно объяснить нередкими предшествующими гематологическими нарушениями, которые человек приобретает с возрастом. Их еще называют предлейкозами, что подразумевает собирательный характер. Минимальные симптомы анемии, обычная инфекция или кровоточивость в течение нескольких десятков дней предшествуют постановку диагноза острый миелоидный лейкоз, а также сигнализируют о возможном наличии предлейкозных заболеваний. Для пожилых людей характерно возникновение предшествующих симптомов намного чаще, чем у людей среднего возраста и детей, но уже сформировавшийся лейкоз не имеет ярко выраженных возрастных различий в симптоматике таких предлейкозных заболеваний как анемия, тромбоцитопения, спленомегалия, гепатомегалия, лимфаденопатия или лейкоцитоз. Намного сложнее бороться с возникшими инфекциями организмам пожилых людей, так как их иммунная система намного слабее, чем у людей моложе возрастом.
Все виды опухолей характеризуются стадированием, при котором исследуют размеры и распространенность заболевания в организме. О лейкозах этого не скажешь, потому что они не имеют опухолевых образований. При лейкозе поражаются все ткани костного мозга и чаше всего в момент его диагностирования поражены и другие органы.
Формы лейкозов
Лейкозы разделяют на четыре типа:
Первый из них называют острым.
Названия донного типа говорит само за себя, так как клетки данной формы заболевания развиваются стремительно, но до конца не имеют свойства достигать зрелости.
Второй тип называют хроническим лейкозом.
Данные формы заболевания характеризуются зрелым видом клеток, но характер у них патологический, то есть измененный. Они способны жить довольно долгое время, замещая при этом лейкоциты.
Третий и четвертый типы лейкозов называют лимфобластным и миелоидным.
Они имеют разные типы клеток, благодаря которым формируется заболевание. В развитии лимфобластного лейкоза участвуют лимфоциты костного мозга, а миелоидного гранулоциты и моноциты.
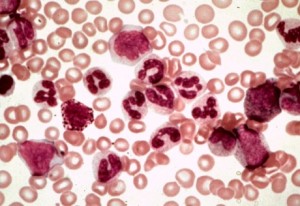 Лимфобластный лейкоз
Лимфобластный лейкоз
Все формы лейкозов у пожилых людей имеют одно общее свойство: они развиваются постепенно и не имеют характерных для данного вида заболевания симптомов. Подозревать лейкоз можно при длительной повышенной температуре, частой утомляемости и склонности к инфекционным заболеваниям. Но диагностировать его можно только при прохождении определенного набора медицинских исследований. Поэтому у людей старческого возраста часто заболевание обнаруживают в уже развитом состоянии. Четко определяющих причин возникновения заболевания не выявлено, но лейкозы взрослых характеризуются онкогенной и специфической мутацией хромосом, благодаря которым количество кроветворных клеток стремительно увеличивается. Например: в процессе развития хронического лимфобластного лейкоза хромосома 9 переносится на хромосому 22. для данного процесса характерно внутриутробное развитие, то есть у новорожденных детей он уже начался, а вот последствия проявятся приблизительно после тридцати лет жизни.
Хронический лимфолейкоз имеет соответствующие формы.
- При типичной доброкачественной форме происходит генерализованное увеличение лимфатических узлов, умеренная гепатоспленомегалия, кровь имеет лейкемическую картину, анемия отсутствует, инфекционные и аутоиммунные нарушения не имеют ярко выраженного характера. Такие формы лейкоза протекают длительно и имеют благоприятный характер. Наиболее распространенное заболевание из всех известных форм.
- Формы лейкоза характеризующиеся злокачественным вариантом протекают тяжело. Лимфатические узлы имеют плотную структуру. Они образуют конгломераты. Заболевание сопровождается высоким уровнем лейкоцитоза, нарушается процесс кровотворения. Часто возникают инфекционные осложнения.
- Спленомегалические формы заболевания характеризуются нормальным или немного сниженным количеством лейкоцитов в крови и стремительно развивающейся анемией. При этом брюшные лимфоузлы увеличиваются в размерах, а периферические лимфаденопатии отсутствуют.
- Костномозговые формы имеют лейкемическую картину крови, стремительно развивающуюся анемию и тромбоцитопению, для которой характерен геморрагический синдром. Лимфоузлы и селезенка при этом имеют нормальные размеры. Поражение костного мозга имеет изолированный характер.
- Кожные формы заболевания называют синдромом Сезари. Для них характерна лейкемическая инфильтрация кожи.
- Существуют также формы, при которых увеличиваются лишь отдельные группы лимфоузлов. Для них характерна соответствующая клиническая симптоматика.
Передается ли лейкоз по наследству?
Последние исследования, проводимые европейскими учеными доказали, что данное заболевание передается по наследству, но его нельзя считать неизбежным для сына, если лейкоз был у отца. Развитие лейкоза провоцируют генетические факторы, присутствующие в человеческом организме. Таких факторов существует несколько, и именно они играют главенствующую роль в том, что заболевание передается по наследству.
Определить существование таких факторов помогли специальные генетические анализы, которые проводились на здоровых людях и страдающих лейкозом. Здоровые и больные люди имели совершенно разные возраста и полы, что исключало возможность неточностей в результатах анализов. Исследования показали, что восемь из десяти человек, участвовавших в эксперименте, являлись носителями хотя бы одного генетического фактора, который может спровоцировать заболевание. Также с наличием их в организме человек может прожить всю жизнь, будучи совершенно здоровым, но риск заболеть у него значительно выше, поэтому по наследству лейкоз может передаться не только близкому родственнику, но и дальнему.
Заболевание лейкозом у новорожденных
Довольно редкое явление, но все же возможное. Лейкозы у новорожденных обычно сочетаются с рядом других врожденных аномалий. Например: всякого вида уродства, заболевание Дауна, порок сердца и т.д. Эффективного метода лечения данного заболевания, к сожалению, нет, поэтому последствия всегда фатальны. Уход за ребенком может продолжаться от двух до трех месяцев, после чего наступает смерть.
Уход за больными лейкозом
 Уход за больными лейкозом
Уход за больными лейкозом
Больному острым лейкозом, как правило, рекомендуют госпитализацию в гематологическом стационаре, где он может получить надлежащий уход. Он находится в асептической палате, где ограничиваются посещения. Это делается для того чтобы больной меньше подвергался воздействию всяческих инфекций, последствия которых могут быть фатальными, так как организм потерял способность бороться.
Но не только этим обеспечивается должный уход за больным. Лежачий пациент требует частого изменения положения тела во избежание образования пролежней. При проветривании обязательно укрывать все тело больного.
Специализированный уход за больным включает также специальное питание. Пища должна быть калорийной, легкоусвояемой и витаминизированной по максимуму. Порции не должны быть большими, а пища грубой.
Кроме этого больной должен получать соответствующее лечение. При приеме цитостатиков часто развивается рвота, поэтому ему нужны противорвотные препараты. При этом уход за больным включает обеспечение пациента специальной посудой, поддерживание головы в процессе рвоты таким образом, чтобы рвотные массы не мешали дыхательному процессу, а также после того как больной перестал рвать, обеспечить полоскание рта и помочь нормализировать дыхание.
Уход за больным требует внимательного отношения к кожному покрову и регулярно проводить гигиенические процедуры. При наличии пораженных участков кожи соответствующе обрабатывать. При повышении температуры тела принять меры, которые предусматривает уход за лихорадочным больным.
В связи с вышесказанным лучше, когда уход за больным осуществляют профессионалы, которые знают, как действовать в той или иной ситуации. Ведь одно неверное действие могут вызвать непредвиденные последствия.
Анемия – распространенная патология у пожилых людей, с которой неизбежно сталкиваются как терапевты, так и профессионалы. Заболевание обычно протекает в легкой форме, но часто сопровождается повышением заболеваемости и смертности.
Диагностика анемии
Всемирная организация здравоохранения (ВОЗ) установила критерии диагностики анемии.
Анемия диагностируется, когда уровень гемоглобина в крови составляет:
- до 140 г /л у мужчин;
- до 123 г/л у женщин.
Согласно диагностическим критериям анемии ВОЗ от 1968 г., уровень гемоглобина должен быть менее 130 г/л для мужчин и 120 г/л для женщин. Правда, эти критерии основаны на данных, которые не включали людей старше 65 лет, поэтому эти показатели не применимы к пожилым.
Также было замечено, что уровни гемоглобина различаются между расами. Например, уровень гемоглобина у афроамериканцев ниже, чем у европейцев. А уровни гемоглобина и гематокрита обычно ниже у здоровых пожилых людей, чем у молодых людей.
Различия между более молодыми взрослыми мужчинами и женщинами связаны со старением. Для более точного определения нормальных пределов концентрации гемоглобина у пожилых людей были изучены 2 большие базы данных. По сравнению с действующими критериями ВОЗ эти значения были немного выше для мужчин старшего возраста (132 г/л) и женщин (122 г/л).
Важно установить точное определение анемии у пожилых людей. Например, одно исследование показало, что оптимальный нижний предел гемоглобина у пожилых людей составляет 140 г/л для мужчин и 130 г/л для женщин. Он также был идентифицирован с точки зрения смертности от различных причин.
Исследование пожилых людей, живущих в сообществе, показало, что анемия, диагностированная в соответствии с критериями ВОЗ, увеличивает смертность и снижает подвижность в возрастной группе 71–82 года. Кроме того, некоторые авторы утверждают, что у пожилых людей не должно быть более низкого уровня гемоглобина.
Снижение подвижности при анемии
Распространенность
В связи с отсутствием единого определения анемии неудивительно, что цифры ее распространенности среди пожилых людей в литературе сильно различается. Согласно систематическому обзору, анемия поражает 2,9–51% пожилых мужчин и 3,3-41% пожилых женщин. Наибольшая распространенность анемии была выявлена в госпитализированной группе пожилых.
Согласно другому исследованию, анемия была диагностирована у 8-25% пожилых людей в сообществах. Все проанализированные исследования показали, что распространенность анемии увеличивается с возрастом.
Клиническое значение
Тяжесть анемии варьируется, но исследования показывают, что у пожилых людей анемия обычно бывает легкой степени и с показателями гемоглобина более 100 г/л. Только менее 10% лиц старше 65 лет с диагнозом анемия имеют гемоглобин менее 100 г/л.
Важно отметить, что причинно-следственной связи между неблагоприятными исходами и анемией у пожилых не было обнаружено. Таким образом, пока неизвестно, вызывает ли сама анемия повышение заболеваемости и смертности, связано ли это с этиологией анемии или сопутствующими заболеваниями.
Тем не менее анемия может привести к увеличению сердечного выброса или местной гипоксии тканей, что ухудшает подвижность пожилых людей. Снижение физической и умственной активности существенно влияет на жизнь пожилого человека и его способность самостоятельно функционировать.
Снижение умственной активности
Определение физического состояния пожилых людей важно как для оценки текущего состояния, так и для прогнозирования более тяжелой инвалидности в будущем. Например, ограниченная подвижность может привести к большей потребности в уходе в будущем. Несколько исследований показали, что анемия связана со снижением подвижности, ослаблением мышечной силы, коллапсом, нарушением когнитивных функций и ухудшением качества жизни. Также есть данные, что анемия связана с повышенной смертностью. Например, в одном исследовании женщины старше 65 лет с гемоглобином менее 110 г/л имели более высокий уровень смертности, чем женщины того же возраста с гемоглобином 130 г/л или более.
Этиология
Исследование NAHANES III показало, что 10-11% людей старше 65 лет страдают анемией. Анемия легкой степени диагностировалась чаще всего и всего 2-3% больных имели концентрацию гемоглобина менее 110 г / л. В этом исследовании также были определены наиболее частые причины анемии.
- Одна треть случаев была связана с недоеданием – недостаток железа, фолиевой кислоты, витамина B12 в рационе.
- Такая же пропорция была связана с хроническими заболеваниями почек или другими хроническими заболеваниями. Например, артритом, диабетом, высоким уровнем реактивного протеина C в крови, ревматоидным фактором.
- В остальных случаях причины анемии были неясными, хотя у 17% обследованных пациентов был выявлен один или несколько критериев миелодиспластического синдрома (макроцитоз, тромбоцитопения, нейтропения и др.).
Хроническое заболевание почек
Считалось, что анемия возникла из-за уровня кобаламина ниже 200 пг/мл. Таких случаев было 11,3%. Результаты коррелируют с результатами другого исследования – оказалось, что у 10–20% пожилых людей в крови не хватает кобаламина.
В Стэнфордском исследовании было обследовано 190 человек в возрасте старше 65 лет, проживающих в сообществе, у которых в соответствии с критериями ВОЗ была диагностирована анемия. По результатам исследования были выявлены следующие наиболее часто встречающиеся средние лабораторные показатели:
- абсолютное количество нейтрофилов – 5,6 х 103 / мкл;
- количество тромбоцитов – 219 х 103 / мкл;
- концентрация гемоглобина – 112 г / л;
- средний объем клеток крови – 93 фл;
- абсолютное количество ретикулоцитов. – 50,2 х 103 / мкл;
- индекс продукции ретикулоцитов – 0,7;
- концентрация эритропоэтина в сыворотке – 18,5 мВ / мл;
- концентрация креатинина в крови – 1,3 мг / дл;
- расчетная скорость клубочковой фильтрации – 60,8 мл / мин / 1,73 м2;
- концентрация сывороточного альбумина 3,7 г / дл.
В этом исследовании 35% случаев анемии имели неизвестное происхождение. У 22% больных был диагноз гематологическое злокачественное новообразование (включая миелодиспластический синдром). 12% пациентам был поставлен диагноз железодефицитная анемия. 11% пациентов лечились от других злокачественных новообразований. У 6% диагностировано воспаление. У 4% – почечная недостаточность.
Диагностика
Алгоритм диагностики анемии у пожилых людей такой же, как у людей молодого возраста. Сначала проводится опрос пациента, сбор анамнеза. Врач узнает об особенностях питания, сопутствующих заболеваниях, принимаемых лекарственных препаратах. А затем проводится тщательное обследование пациента.
После общего анализа крови важно оценить концентрацию гемоглобина, гематокрит, количество тромбоцитов, количество лейкоцитов, количество эритроцитов, количество ретикулоцитов.
Оценка концентрации гемоглобина в крови
В каждом конкретном случае следует рассматривать дополнительные тесты, но желательно оценить функцию почек, клиренс креатинина, железо, витамин B12, фолиевую кислоту, скорость оседания эритроцитов, С-реактивный белок, также для определения уровня метилмалоновой кислоты в тех случаях, когда уровни B12 и фолиевой кислоты в крови очень низкие.
При диагностике анемии у пожилых людей необходимо оценить состояние питания. Важно выяснить, получает ли человек достаточно фолиевой кислоты с пищей, употребляет ли он алкоголь, есть ли дефицит кобаламина. Это может быть связано с уменьшением поглощения желудочно-кишечного тракта из-за атрофического гастрита, инфекции Helicobacter pylori или использование антацидов.
Очень важно оценить концентрацию гемоглобина в крови и другие параметры общего анализа крови. Если анемия является гипо- или гиперпролиферативной, необходимо рассчитать абсолютное количество ретикулоцитов и индекс продукции ретикулоцитов. Диагноз легче поставить, оценив средний объем эритроцитов.
Важно заподозрить и своевременно диагностировать состояния, требующие немедленного лечения или вмешательства. К ним относятся лейкопения, лейкоцитоз, тромбоцитопения, макроцитоз, дисплазия, раннее образование предшественников лейкоцитов в периферической крови, что указывает на миелодиспластический синдром или другое гематологическое заболевание.
Анемия у пожилых людей также может развиваться по нескольким причинам. Даже при подозрении на железодефицитную или воспалительную анемию у пожилых пациентов следует исключить другие клинически значимые диагнозы. Могут снизить реакцию костного мозга на гемолиз или кровопотерю, а также могут снизить ответ на лечение анемии почечная недостаточность, миелодиспластический синдром, недоедание.
В более тяжелых случаях проводится аспирация костного мозга и биопсия.
Наиболее важные патологии, связанные со снижением уровня гемоглобина
Железодефицитная анемия характеризуется микроцитозом, гипохромией, но на ранних стадиях также может быть обнаружен нормоцитоз. При оценке железодефицитной анемии чаще всего выполняется анализ сывороточного ферритина. Запасы железа в достаточной степени истощаются, когда уровень ферритина периферической крови составляет менее 12 мкг/л.
Поскольку низкие уровни ферритина в сыворотке указывают на дефицит железа независимо от возраста пациента, нормальные уровни ферритина у пожилых пациентов не обязательно сводят на нет дефицит железа, учитывая, что уровни ферритина в периферической крови повышаются с возрастом. Несколько исследований показали, что оптимальный уровень ферритина в крови пожилых людей составляет 50 мкг / л.
Уровни феритинина
Рецептор трансферина и индекс ферритина могут указывать на воспаление или наличие злокачественного новообразования. В таких случаях уровни трансферрина низкие или нормальные, а уровни ферритина нормальные или повышенные.
Растворимый в сыворотке рецептор трансферрина (sTfR), отделенный от ферритина, может быть особенно полезен при диагностике железодефицитной анемии с воспалением. Одно исследование показало, что соотношение sTfR / log ферритина у пожилых людей является более чувствительным тестом для диагностики железодефицитной анемии по сравнению со стандартными тестами.
Если эти исследования не помогают и необходимо подтвердить железодефицитную анемию с воспалением, может помочь использование добавок железа в течение ограниченного периода времени и оценка эффекта.
При обнаружении железодефицитной анемии следует оценить наличие кровотечения. В странах, где потребление железа с пищей может быть достаточным, следует учитывать возможное скрытое желудочно-кишечное кровотечение. Если наблюдается дефицит железа, но уровень гемоглобина в крови нормальный, искать источник кровотечения не нужно.
Также важна для диагностики анемии оценка заболевания почек и гипоксических состояний. У взрослых эритропоэтин в основном продуцируется перитубулярными интерстициальными клетками почек. Нормальный ответ на снижение артериального давления – увеличение выработки эритропоэтина за счет нормализации анемии в зависимости от ее степени.
У пациентов с почечной недостаточностью эритропоэтиновый ответ нарушен с уменьшением экскреции эритропоэтина из-за нарушения выделительной функции почек. Это особенно важно для пожилых людей, поскольку выделительная функция почек с возрастом ухудшается.
У пожилых людей наблюдалась корреляция выделительной функции почек с уровнем анемии, поэтому измерения эритропоэтина в сыворотке обычно бесполезны. Уровни эритропоэтина не будут значительно увеличиваться у пациентов с легкой анемией.
Миелодиспластический синдром – наиболее вероятная патология в тех случаях, когда при плановом обследовании причина анемии не устанавливается. Согласно исследованиям, в 5–15% случаев миелодиспластический синдром диагностируется у лиц с анемией неизвестного происхождения.
Что касается нарушения функции костного мозга, анемия всегда бывает гипопролиферативной с низким абсолютным числом ретикулоцитов и низким индексом ретикулоцитов. Обычно предполагается, что при гемолитической анемии костный мозг может усилить компенсаторный механизм за счет увеличения эритропоэза примерно в 8 раз у детей и в 5 раз у взрослых.
Связь анемии неизвестного происхождения с повышенной частотой воспалительных процессов предполагает, что умеренное повышение концентрации интерлейкина-6 и С-реактивного белка влияет на эритропоэз через ось IL-6 / гепсидин.
Лечение анемии
Лечение анемии зависит от этиологии – был ли обнаружен дефицит железа, витамина B12, фолиевой кислоты или диагностирована инфекция, воспалительный, злокачественный процесс, миелодиспластический синдром, заболевание почек и т. д. Наилучшие результаты достигаются при лечении причины анемии.
Часто для лечения железодефицитной анемии используются добавки железа. Чаще всего выбирают сульфат железа. Хотя традиционная доза сульфата двухвалентного железа составляет 325 мг, лечение более низкими дозами, например, 15-20 мг / р элементарного железа, может быть столь же эффективным и вызывать меньше побочных эффектов. Пациентам с непереносимостью или невозможностью абсорбировать пероральные препараты железа следует применять парентеральную терапию препаратами железа.
Добавки железа
Переливание эритроцитов – это лечение тяжелой анемии, которое назначается только при тяжелых показаниях и под строгим медицинским наблюдением для отслеживания развития побочных реакций (инфекции, анафилаксия и т. д.).
В некоторых случаях может быть назначен эритропоэтин. Такое лечение обычно подходит пациентам с анемией и заболеванием почек. Стимулирующие эритропоэз средства не рекомендуются пациентам с анемией легкой и средней степени тяжести, застойной сердечной недостаточностью и ишемической болезнью сердца.
Внутривенное введение железа разрешено пациентам с анемией неизвестного происхождения. Необходимая доза определяется результатами анализов крови (концентрация гемоглобина) и массой пациента, но обычно назначают высокую дозу.
