Анемия беременных в россии

Для цитирования. Логутова Л.С. Анемия у беременных: вопросы этиологии, диагностики и лечения // РМЖ. 2016. No 5. С. 290–293.
Структура заболеваемости беременных женщин практически не меняется на протяжении десятков лет. Самое распространенное гематологическое заболевание в период гестации — это анемия [3].
Анемия — клинико-гематологический синдром, обусловленный снижением концентрации гемоглобина и, в большинстве случаев, эритроцитов в единице объема крови и их морфологическими изменениями.
Диагностика истинной анемии у беременных представляет определенные трудности. Это обусловлено тем, что во время беременности увеличиваются объем циркулирующей крови и его составляющих, объем плазмы и объем эритроцитов, причем объем плазмы возрастает в большей степени (почти в 2 раза). Происходит разведение эритроцитов в большом количестве жидкости, относительное уменьшение их числа при абсолютном увеличении объема плазмы. Это состояние называется гидремией и не является анемией, хотя наблюдается закономерное снижение показателей красной крови, но при этом отсутствуют морфологические изменения эритроцитов.
Допустимым пределом физиологической гемодилюции при беременности считается снижение показателя гематокрита до 0,32, гемоглобина – до 100 г/л, эритроцитов – до 3,5×1012/л. Дальнейшее снижение показателей красной крови следует расценивать как истинную анемию.
Компенсаторное значение гемодилюции беременных состоит в том, что облегчается обмен питательных веществ и газов через плаценту, а при кровопотере истинная потеря эритроцитов уменьшается примерно на 20%.
Клиническая гидремия беременных протекает бессимптомно и лечения не требует. С окончанием беременности быстро (в течение 1–2 нед.) восстанавливается нормальная картина крови.
Различают анемии, диагностируемые во время беременности, и догестационные.
Некоторые клиницисты склонны подразделять анемию на «анемию беременных» и «анемию у беременных», подразумевая в первом случае заболевание, развивающееся во время беременности, а во втором – малокровие, существовавшее еще до гестационного процесса.
По литературным данным, во второй половине гестации анемия диагностируется почти в 40 раз чаще, чем в первые недели, что, несомненно, связано с нарушением гемопоэза из-за изменений, вызванных беременностью [3].
При беременности развитие анемии связано с гормональными изменениями, развитием ранних токсикозов, препятствующих всасыванию в желудочно-кишечном тракте элементов железа, магния, фосфора, необходимых для кроветворения. Одной из основных причин является прогрессирующий дефицит железа, связанный с его утилизацией на нужды фетоплацентарного комплекса (ФПК), для увеличения массы циркулирующих эритроцитов. Анемию беременных также связывают с нарушением перекисного окисления липидов (ПОЛ) [1, 2].
У 9 из 10 пациенток во время беременности диагностируется железодефицитная анемия (ЖДА). Частота ЖДА во время беременности, по разным данным, колеблется от 21 до 80% (если судить по уровню гемоглобина) и от 49 до 99% (по уровню сывороточного железа). ЖДА – заболевание, на первый взгляд, безобидное, но ведущее к многочисленным осложнениям для матери, новорожденного и здоровья в течение всей последующей жизни ребенка. Проблема ЖДА у женщин в период гестации остается актуальной, поскольку осложняет течение беременности, родов и послеродовый период [2].
ЖДА – патологическое состояние, характеризующееся нарушением синтеза гемоглобина в результате дефицита железа, развивающееся на фоне различных патологических или физиологических (беременность) процессов. По данным ВОЗ, частота ЖДА среди беременных колеблется от 14% в странах Европы до 70% в Юго-Восточной Азии. В странах с высоким уровнем жизни населения ЖДА диагностируется у 18–25% беременных женщин, в развивающихся странах частота железодефицита при беременности может достигать 80%. Частота данного осложнения беременности в России стабильно на протяжении 15 лет составляет 30–40% [6].
Следует отметить, что у 20–25% женщин выявляется латентный дефицит железа. Так, дефицит железа в III триместре беременности обнаруживается почти у 90% женщин и сохраняется после родов и лактации у 55% из них [1, 4, 9].
Во время беременности железо усиленно расходуется вследствие интенсификации обмена веществ: в I триместре потребность в железе не превышает потребности до беременности и составляет 0,6–0,8 мг/сут; во II триместре – увеличивается до 2–4 мг/сут; в III триместре – до 10–12 мг/сут [7].
К концу беременности неизбежно наступает обеднение железом организма матери в связи с депонированием его в ФПК (около 450 мг), с увеличением объема циркулирующей крови, на что затрачивается около 500 мг, в послеродовом периоде – в связи с физиологической кровопотерей в 3-м периоде родов (100–150 мг) и лактацией (400 мг). Суммарная потеря железа к окончанию беременности и лактации составляет 1200–1400 мг [5].
Для своевременной диагностики и лечения ЖДА необходимо учитывать риск развития этого осложнения у различных групп беременных:
– перенесенные заболевания (частые инфекции): острый пиелонефрит, дизентерия, вирусный гепатит;
– экстрагенитальная фоновая патология (хронический тонзиллит, хронический пиелонефрит, ревматизм, пороки сердца, сахарный диабет, гастрит);
– меноррагии;
– частые беременности;
– наступление беременности при лактации;
– беременность в подростковом периоде;
– анемия при прошлых беременностях;
– вегетарианская диета;
– уровень Hb в I триместре беременности <120 г/л;
– осложнения беременности (ранний токсикоз, вирусные заболевания, угроза прерывания);
– многоплодная беременность.
Выявлено, что при ЖДА отмечается усиление процессов ПОЛ без активации антиоксидантной системы защиты, что приводит к повреждению мембранных структур клеток ФПК.
При дефиците железа у беременных возникает прогрессирующая гемическая гипоксия с последующим развитием вторичных метаболических расстройств. Поскольку при беременности потребление кислорода увеличивается на 15–33%, это усугубляет развитие гипоксии. У беременных с тяжелой степенью ЖДА развивается не только тканевая и гемическая гипоксия, но и циркуляторная, обусловленная развитием дистрофических изменений гипокинетического типа кровообращения.
Анемия осложняет течение беременности и родов. Истинные анемии беременных могут сопровождаться нарушением коагуляционных свойств крови, что является причиной массивных кровопотерь; оказывают неблагоприятное влияние на развитие сократительной деятельности матки; возможны длительные затяжные или быстрые и стремительные роды.
Беременные с ЖДА нуждаются в медикаментозном лечении и диетическом питании. Но невозможно купировать ЖДА лишь диетой, состоящей из богатых железом продуктов, без препаратов железа (ПЖ). Из лекарственных препаратов в организме может усвоиться в 15–20 раз больше железа, чем из пищи.
В настоящее время в распоряжении врача имеется большой арсенал лекарственных ПЖ, характеризующихся различным составом и свойствами, количеством содержащегося в них железа, наличием дополнительных компонентов (аскорбиновая и янтарная кислоты, витамины, фруктоза и др.), влияющих на фармакокинетику препарата, лекарственной формой, переносимостью, стоимостью. В клинической практике ПЖ применяются внутрь или парентерально.
В комплексной терапии ЖДА при беременности целесообразно применять антиоксиданты (витамин Е в дозе от 100 до 300 мг/сут). Для улучшения белкового метаболизма рекомендуется подключить так называемую белково-синтетическую терапию (оротат калия, витамин В6).
Лечение ЖДА у беременных при ее верификации должно проводиться до конца беременности. Это имеет принципиально важное значение и для коррекции анемии у беременной, и, главным образом, для профилактики дефицита железа у плода. Кроме того, по рекомендации ВОЗ, все беременные на протяжении II—III триместров беременности и в первые 6 мес. лактации должны получать ПЖ в профилактической дозе [8].
Контроль показателей красной крови необходимо проводить на фоне лечения каждые 10 дней. Неэффективность лечения ЖДА может быть обусловлена неадекватностью назначаемой терапии.
Несмотря на многообразие ПЖ, до настоящего времени продолжается дискуссия о преимуществах и недостатках двухвалентного железа, оценивается переносимость ПЖ пациентами, а также отслеживаются их возможные побочные действия.
Идеальный железосодержащий препарат должен обладать минимальным количеством побочных эффектов, иметь простую схему применения, наилучшее соотношение эффективности и цены, оптимальное содержание железа, желательно наличие компонентов, усиливающих всасывание и стимулирующих гемопоэз.
Применение комбинаций ПЖ с витамином В12 и фолиевой кислотой не всегда является оправданным, т. к. фолиеводефицитная анемия у беременных возникает крайне редко и имеет специфические клинико-лабораторные признаки.
Более целесообразным считается применять ПЖ, содержащие аскорбиновую кислоту. Одним из таких препаратов является Сорбифер Дурулес, выпускаемый фармацевтическим заводом «Эгис» (Венгрия). В препарате содержится оптимальное количество микроэлемента: в 1 таблетке – 320 мг сульфата железа (соответствует 100 мг железа II) и 60 мг аскорбиновой кислоты, улучшающей всасывание, усвоение железа и оказывающей антиоксидантное действие.
Нами проведен анализ результатов применения во время беременности препарата Сорбифер Дурулес с лечебной и профилактической целью в некоторых районах Московской области (гг. Балашиха, Домодедово, Видное, Люберцы, Мытищи). По результатам анализа количество анемий у беременных в этих районах колеблется от 27,8 до 48,3%. Всего было обследовано 125 беременных, которые с лечебной (82 (65,6%) и профилактической целью (43 (34,4%)) получали Сорбифер Дурулес. С лечебной целью назначали по 1 таблетке 2 р./сут, для профилактики – по 1 таблетке 1 р./сут. Длительность применения и дозу препарата определяли индивидуально на основании динамической оценки результатов гематологических показателей красной крови. Распределение обследованных пациенток в зависимости от цели приема препарата представлено в таблице 1.
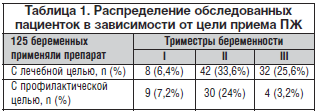
Как показано в таблице, чаще всего ЖДА выявлялась во II и III триместрах беременности. В связи с этим и профилактику ЖДА чаще всего начинали проводить со II триместра гестации. Важнейшими и наиболее доступными показателями красной крови при ЖДА являются пониженный уровень гемоглобина, низкий цветовой показатель, снижение количества эритроцитов. Эти показатели и использовались нами для оценки степени тяжести, адекватности лечения и эффективности профилактики ЖДА.
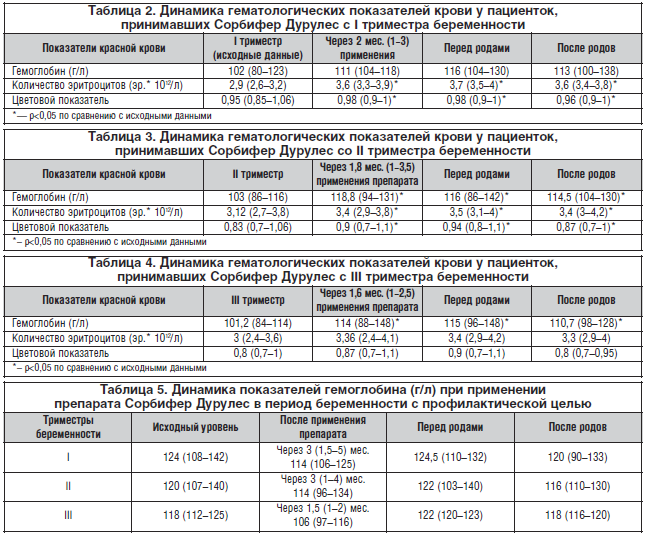
Результаты применения препарата Сорбифер Дурулес с I триместра беременности для лечения ЖДА представлены в таблице 2 (med (g1-g2)).
Из приведенных в таблице 2 данных следует, что применение препарата Сорбифер Дурулес в течение 2 мес. для лечения анемии с I триместра беременности привело к повышению гемоглобина в среднем на 10 единиц. Этот показатель сохраняется стабильным на протяжении всего периода гестации и в послеродовом периоде. Показатели количества эритроцитов и цветовой показатель после лечения на протяжении оставшегося периода беременности и в послеродовом периоде достоверно выше, чем исходные данные.
Динамика показателей гемоглобина, количества эритроцитов и цветового показателя у беременных с ЖДА, выявленной во II триместре гестации, до лечения и на его фоне представлена в таблице 3 (med ( g1-g2)).
При анализе полученных данных (табл. 3) видно, что на фоне проводимой терапии, продолжительность которой в среднем составила 1,8 мес., показатель гемоглобина стал достоверно выше аналогичного показателя до лечения и оставался в пределах нормативных значений до родов и в послеродовом периоде. Такая же тенденция наблюдалась и в динамике показателей количества эритроцитов и цветового показателя.
При выявлении ЖДА у беременных в III триместре беременности лечение проводилось в среднем 1,6 мес. и, как правило, продолжалось в послеродовом периоде. Динамика показателей красной крови при лечении анемии с III триместра беременности представлена в таблице 4 (med ( g1-g2)).
Таким образом, из анализа полученных результатов видно, что уровень гемоглобина после лечения препаратом Сорбифер Дурулес становился достоверно выше по сравнению с исходным, выявленным в III триместре беременности, и оставался таковым до родов.
Главная задача акушера в такой важный период для жизни женщины, как беременность, – не лечить осложнения, а предупредить их развитие. В нашем исследовании скрининговый анализ гемоглобина у беременных позволил осуществить профилактику ЖДА в период гестации.
Динамика показателей гемоглобина при применении препарата Сорбифер Дурулес в период беременности с профилактической целью представлена в таблице 5 (med (g1-g2)).
Данные, приведенные в таблице 5, подтверждают результаты других исследователей о том, что во II триместре беременности происходит наибольшее снижение показателей красной крови, а также тот факт, что повышение этих показателей происходит не быстро, а на фоне длительного применения (в нашем исследовании – в среднем 1,5–3 мес.) ПЖ (в частности, эффективного препарата Сорбифер Дурулес).

Представленные в настоящем исследовании данные свидетельствуют о высокой клинической эффективности железосодержащего препарата Сорбифер Дурулес, что позволяет рекомендовать его для лечения ЖДА, а также профилактики ее развития. Каких-либо побочных отрицательных эффектов, потребовавших отмены препарата, отмечено не было.
Содержание
Анемия (иначе называемая малокровием) представляет собой довольно распространенное в популяции заболевание. Известно, что около 20% беременных женщин в развитых странах и до 80% пациенток в развивающихся странах сталкиваются с этим нарушением. А такое состояние, как скрытый дефицит железа, вообще выявляется у каждой второй беременной. На самом деле, многие пациентки не воспринимают этот диагноз всерьез и считают, что увеличение потребления мясных продуктов поможет избавиться от проблемы. Однако такой подход не вполне себя оправдывает: беременной женщине требуется комплексное лечение анемии, которое включает не только соблюдение диеты, но и прием определенных препаратов. В том, как бороться с малокровием и возможно ли его предупредить, разбирался MedAboutMe.
Почему возникает анемия у беременных женщин?
Под термином «анемия» понимается снижение уровня гемоглобина и красных кровяных клеток (эритроцитов) в организме человека. Гемоглобин представляет собой железосодержащий белок, который способен обратимо связываться с кислородом и обеспечивать его транспортировку в различные органы и системы. Его нормальные значения не должны быть меньше 110 г/л в период гестации. При уменьшении количества этого белка ткани не получают необходимое количество кислорода, что приводит к гипоксии. Беременность становится причиной задержки и накопления жидкости в организме: таким образом развивается физиологическое разведение крови. Объем плазмы увеличивается аж на 50%, в то время как объем эритроцитарной массы возрастает лишь на 30-35%.
Также стоит учитывать, что организм беременной женщины требует гораздо больше железа для обслуживания фетоплацентарного комплекса. Растущий плод активно потребляет железо, в результате чего также возрастает потребность в нем. К основным факторам, способствующим развитию анемии, также принято относить:
- неполноценное питание (особенно при соблюдении веганской или вегетарианской диеты с дефицитом животных белков);
- отравление производственными ядами;
- сахарный диабет;
- гастрит и язвенную болезнь желудка или двенадцатиперстной кишки;
- хронические инфекционные заболевания;
- патологии плаценты;
- хроническую почечную недостаточность;
- заболевания печени и желчевыводящих путей;
- многоплодную беременность;
- выраженный токсикоз.
Основные симптомы заболевания
Анемия легкой степени протекает практически бессимптомно. Основные проявления возникают, как только уровень гемоглобина становится менее 90 г/л. Пациентка ощущает слабость и разбитость, отдых не приносит ей облегчения, постоянно хочется спать. О кислородном голодании также свидетельствуют шум в ушах, неприятные ощущения в околосердечной области, бледность кожных покровов. Беременная женщина часто испытывает проблемы с памятью, становится более нервной и раздражительной, у нее пропадает аппетит и влечение даже к любимым продуктам. Такая симптоматика характерна для анемического синдрома.
Другими типичным для анемии синдромом является сидеропенический. Именно он сопровождается извращением вкуса: беременная может есть мел, фарш, песок, сырое мясо и штукатурку. Ногти становятся ломкими и сухими, сильно выпадают волосы. В отдельных случаях развивается недержание мочи: это связано с ослаблением сфинктеров. У некоторых больных также поражаются слизистые оболочки, формируются так называемые «заеды» в уголках рта, десна отекают и становятся чувствительными.
Беременность и анемия: в чем опасность?
Анемия представляет собой серьезную угрозу не только для матери, но и для растущего в утробе малыша. Крайне неблагоприятным является малокровие, которое развилось еще до зачатия. Плод изначально не получает необходимого количества питательных веществ, возникает плацентарная недостаточность либо плацента прикрепляется слишком низко. Такая беременность может закончиться выкидышем или же замереть. Если же малокровие развивается во втором и третьем триместрах, возрастает риск преждевременной отслойки плаценты и ранних родов.
На фоне тяжелого течения патологии нарушается сократительная способность сердца женщины. Усугубляется гипоксия, в результате чего страдают все органы и ткани. Такое состояние может сопровождаться слабостью родовой деятельности и кровотечением. На фоне фетоплацентарной недостаточности у 60% детей развивается гипоксия, у 30% задержка в развитии.
Как организовать питание при заболевании
Первым этапом в лечении анемии служит коррекция диеты. Специалисты рекомендуют пересмотреть рацион, исключив из него пищу, которая ухудшает всасывание железа. В эту группу продуктов входят хлебные злаки, соя, кукуруза, отруби, чай, кофе, молоко и минеральная вода. Медики настоятельно рекомендуют пациенткам отказаться от своих убеждений и хотя бы на время гестации ввести в питание животный белок. Полезно употребление говядины, телятины, нежирной ветчины, красной рыбы, куриной печени. Растительные источники железа, такие, как гречка, гранат, брокколи и орехи не смогут восполнить его дефицит в нужной мере, но также являются полезным дополнением к диете.
Профилактика и лечение анемии во время беременности
Основной задачей медикаментозной терапии является коррекция дефицита железа и последствий гипоксии. Лечение анемии включает использование препаратов железа, которые вводятся как перорально, так и внутривенно. Среди них популярны Мальтофер, Феррум Лек, Фенюльс, Тотема. Чтобы железо лучше усваивалось, рекомендуют принимать аскорбиновую кислоту. Заболевание способствует развитию гипоксии, поэтому необходимо улучшить кровоток. Этот эффект достигается с помощью ангиопротекторов и токолитиков.
Анемия — это одно из тех заболеваний, профилактика которого может быть проведена заранее. Специалисты рекомендуют регулярно сдавать анализы, чтобы отслеживать уровень гемоглобина и эритроцитов, правильно питаться и лечить хронические заболевания. При наличии латентного дефицита железа не стоит откладывать визит к доктору: это позволит избежать опасных последствий.
Использованы фотоматериалы Shutterstock
- К проблеме анемии беременных / Цалихин А. Д., Буевич Е. И. // Сиб. мед. журн. (Иркутск). = 2010. – №1
- Влияние анемии на состав и физико-химические свойства мембран эритроцитов беременных женщин / Осочук С. С., Рандаренко И. Г., Яроцкая Н. Н. и др. // Клиническая лабораторная диагностика. = 2013. – №6
- Региональные аспекты профилактики и лечения анемии у беременных / Шаховская И. Н., Цуркан С. В. // ПМ. = 2011. – №53
- Влияние анемии на маточно-плацентарный комплекс / Жилякова О. В., Захарова И. В., Нелидова Н. Э. и др. // СМЖ. = 2010. – №4
