Гемолитическая анемия с желтухой
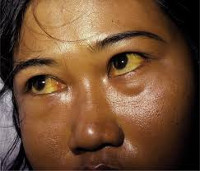
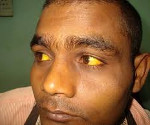
Гемолитическая желтуха — это вариант надпеченочного желтушного синдрома, обусловленный гемолизом эритроцитов. Проявляется желтушностью и бледностью кожных покровов и слизистых, спленомегалией, потемнением мочи и кала, гемолитическими кризами. Диагностируется с помощью общего анализа крови, определения концентрации непрямого и общего билирубина, УЗИ органов брюшной полости. Для лечения используют кортикостероиды, цитостатики, антибиотики, активаторы печеночных ферментов, инфузионную и фототерапию, переливание компонентов крови. По показаниям проводят спленэктомию.
Общие сведения
Гемолитическая (плейохолическая) желтуха развивается при превышении уровня свободного билирубина, который может беспрепятственно конъюгироваться в печени. В обычных условиях в человеческом организме разрушается до 100-200 млн. эритроцитов за час, при этом срок жизни красных клеточных элементов крови составляет в среднем 120 дней. Из 1 г гемоглобина, выделяющегося при гемолизе, образуется 35 мг неконъюгированного пигмента (около 250-350 г/сут).
Печень обладает 3-4-кратным функциональным резервом для связывания избытка билирубина. При укорочении срока жизни эритроцитов, их ускоренном разрушении концентрация пигмента превышает предельный печеночный порог конъюгации, непрямой билирубин накапливается в крови, откладывается в тканях, что сопровождается формированием характерной клинической картины.

Гемолитическая желтуха
Причины
Заболевание развивается на фоне гемолиза с образованием большого количества непрямого билирубина, который не успевает конъюгироваться гепатоцитами. Гемолитическая форма желтухи вызывается теми же этиологическими факторами, что и патологические состояния с усиленным внутрисосудистым или внесосудистым разрушением эритроцитов. Специалисты в сфере современной гастроэнтерологии и гематологии выделяют следующие причины расстройства:
- Наследственные дефекты эритроцитов и гемоглобина. Гемолиз может быть обусловлен генетически обусловленными энзимопатиями (недостаточностью пируваткиназы, глюкозо-6-фосфатдегидрогеназы), несостоятельностью эритроцитарных оболочек (наследственным микросфероцитозом, акантоцитозом, овалоцитозом, пароксизмальной ночной гемоглобинурией). Желтуха гемолитического типа также наблюдается при гемоглобинопатиях (талассемии, серповидно-клеточной анемии и др.).
- Воздействие гемолитических плазматических факторов. Реакцию гемолиза вызывают антитела при гемолитической болезни новорожденных и переливании изонесовместимой крови, гемолизины возбудителей кори, краснухи, сепсиса, эпидемического паротита, лептоспироза, малярийные плазмодии, змеиный и другие гемотоксичные яды (сероводород, мышьяк, свинец, фосфор, анилин, нитробензол), Эритроциты разрушаются под влиянием ряда фармпрепаратов (сульфаниламидов, антипиретиков, хининов).
- Обширные кровоизлияния, инфаркты. Повышенное образование свободного билирубина связано с массивным распадом элементов крови при рассасывании крупных гематом в мягких тканях, паренхиматозных органах, полостях тела. Гемолитической надпеченочной желтухой осложняются массивные желудочно-кишечные кровотечения, расслаивающая аневризма аорты, инфаркт миокарда, легкого, геморрагический инсульт, гемоторакс. Обычно такое состояние связано с существующим заболеванием, травмой.
- Механическое разрушение эритроцитов в сосудах. Красные кровяные тельца подвергаются внутрисосудистому гемолизу при их сдавлении в периферических кровеносных сосудах, прилегающих к костным выступам (маршевая гемоглобинурия), турбуленции потока крови при дисфункции протезов сердечных клапанов. Гемолиз также возникает при прохождении эритроцитов через фибриновые депозиты в артериолах при ДВС-синдроме, гемолитико-уремическом синдроме, тромботической тромбоцитопенической пурпуре.
У части пациентов разрушение красных кровяных клеток с развитием надпеченочной желтухи наблюдается в рамках клинической картины злокачественных опухолей разной локализации, лейкозов, лимфопролиферативных заболеваний, пернициозной анемии Аддисона-Бирмера, системных патологий соединительной ткани. Гемотоксическое действие оказывают мощные ионизирующие воздействия при лучевой болезни, радиотерапии. Физиологическая желтуха возникает у новорожденных при усиленном гемолизе фетального гемоглобина на фоне низкой активности печеночных ферментов.
Патогенез
В основе механизма развития гемолитической желтухи лежит относительная функциональная недостаточность печеночных клеток, неспособных связать большое количество свободного билирубина, образовавшегося при гемолизе эритроцитов. Дополнительным патогенетическим фактором является нарушение внутриклеточного транспорта пигмента в гепатоцитах при его высокой концентрации. В результате неконъюгированный билирубин связывается с альбуминами и циркулирует в крови в виде водонерастворимых билирубин-альбуминовых комплексов, которые не могут выводиться с мочой.
Жирорастворимый свободный пигмент легко проникает через клеточные и митохондриальные мембраны, окрашивает в желтый цвет кожу и слизистые оболочки, нарушает процессы окислительного фосфорилирования, синтез белков, трансмембранный потенциал клеток. Поражение ядер головного мозга, особо чувствительных к токсическому эффекту непрямого билирубина, приводит к развитию энцефалопатии (ядерной желтухи) с выраженной неврологической симптоматикой. Связывающая способность альбуминов оказывается недостаточной при непрямой гипербилирубинемии более 260-550 мкмоль/л.
Активная конъюгация пигмента в печени сопровождается его усиленной экскрецией в просвет кишечника с образованием уробилиногена в тонкой кишке и затем стеркобилиногена — в толстой. Избыточное количество всосавшегося в кровь уробилиногена, который не может полностью элиминироваться гепатоцитами, продолжает циркулировать в крови. Высокий уровень экскретируемого с мочой стеркобилиногена, всосавшегося в геморроидальных венах, и стеркобилина в кале придает экскрементам характерную коричневую окраску. После исчерпания способности гепатоцитов выделять прямой (конъюгированный) билирубин в желчь происходит обратная диффузия связанной формы пигмента в кровь.
Классификация
Систематизация форм гемолитической желтухи учитывает этиологические факторы, под влиянием которых произошел гемолиз. Такой подход позволяет выбрать оптимальную терапевтическую тактику, максимально компенсирующую действие первопричины заболевания. Гастроэнтерологи и гематологи различают следующие типы гемолитических надпеченочных желтух:
- Гемолитические корпускулярные желтухи. Связаны с различными видами несостоятельности эритроцитов — дефицитом или недостаточной активностью ферментных систем, дефектами гемоглобина, мембранных структур. Обычно корпускулярные плейохолические желтухи вызваны генетическими аномалиями, их лечение является преимущественно симптоматическим.
- Гемолитические экстракорпускулярные желтухи. К разрушению эритроцитов приводит действие различных внешних факторов — антител, микробных токсинов, гемолитических ядов, механических нагрузок. Наряду с устранением отдельных симптомов это позволяет использовать методы, направленные на элиминацию этиопатогена и отдельные звенья патогенеза гемолиза.
- Гемолитические постгеморрагические желтухи. Возникают на фоне массивного распада эритроцитов в участках кровоизлияний. Обычно осложняют течение тяжелых травм и других неотложных состояний. Прогнозирование развития надпеченочной желтухи дает возможность назначить превентивную терапию для предупреждения дальнейших осложнений.
Симптомы гемолитической желтухи
Характерный признак заболевания — сочетание бледности кожных покровов с лимонно-желтым окрашиванием кожи, конъюнктивы глаз при отсутствии кожного зуда. У большинства пациентов с надпеченочной желтухой наблюдается потемнение мочи. Могут возникать умеренные боли в животе, диспепсические расстройства – тошнота, отрыжка, диарея. Обострение заболевания (гемолитический криз) клинически проявляется фебрильной лихорадкой, головной болью, миалгиями, интенсивными болями в левом подреберье вследствие увеличения селезенки. Если заболевание вызвано острым отравлением химическими соединениями или лекарственными средствами, присоединяются интоксикационные симптомы в виде угнетения сознания вплоть до комы, выраженной тахикардии, падения АД, расстройств дыхания и мочевыделения.
Осложнения
Наличие у пациента надпеченочной желтухи повышает риск застойных явлений в желчном пузыре, что приводит к формированию пигментных камней и обструкции желчевыводящих протоков. Осложнением гемолитической желтухи может стать токсическая нефропатия с острой почечной недостаточностью, развивающаяся при выраженных нарушениях биохимического состава крови и накоплении токсических соединений. При длительном течении заболевания возможно возникновение печеночной недостаточности, при которой происходит резкое угнетение всех функций органа, что клинически проявляется кахексией, дистрофическими изменениями, стойкими нарушениями метаболических процессов. Плейохолическая желтуха иногда осложняется билирубиновой энцефалопатией вследствие интоксикации головного мозга.
Диагностика
Постановка диагноза не представляет затруднений при наличии типичной клинической картины заболевания. Отличительный признак гемолитической желтухи — желтушное окрашивание кожи без кожного зуда и увеличения печени. Диагностический поиск направлен на выявление первопричины болезни. План обследования включает следующие инструментальные и лабораторные методы:
- Общий анализ крови. При проведении исследования определяется резкое уменьшение количества гемоглобина и эритроцитов с одновременным повышением содержания ретикулоцитов свыше 1%. При морфологической оценке могут выявляться специфические клетки, указывающие на определенный вид гемолитической анемии: сфероциты, мишеневидные, серповидные эритроциты. В остром периоде и при аутоиммунных процессах наблюдается лейкоцитоз со сдвигом формулы влево.
- Биохимический анализ крови. Патогномоничный признак надпеченочной желтухи — повышение концентрации свободного билирубина. Исследование позволяет установить степень тяжести болезни по уровню общего билирубина: до 80 мкмоль/л — легкая, 80-150 мкмоль/л — средняя, свыше 150 мкмоль/л — тяжелая форма. О гемолитической природе заболевания свидетельствует повышение содержания ЛДГ-5, выделяющейся из разрушенных эритроцитов, и снижение гаптоглобина.
- УЗИ брюшной полости. При плейохолической желтухе во время ультразвукового исследования ОБП определяется значительное увеличение селезенки при обычно нормальных размерах печени и структуре печеночной паренхимы. Также сонографически удается выявить заболевания гепатобилиарной системы, которые могут сочетаться с гемолитической патологией: желчнокаменную болезнь, холецистит, фиброзные поражения печени, изменения печеночных сосудов.
Концентрация АЛТ, АСТ, щелочной фосфатазы обычно в пределах нормы. В общем анализе мочи обнаруживается высокое содержание стеркобилиногена и уробилина, билирубинурия отсутствует. В копрограмме отмечается повышенный уровень стеркобилина. Для комплексной оценки состояния печени при желтухе может выполняться КТ, МРТ, холангиопанкреатография. Дополнительно проводится исследование осмотической резистентности эритроцитов, которая повышается при талассемии и снижается при гемолитической сфероцитарной анемии. В тесте Кумбса могут выявляться антиэритроцитарные антитела.
Дифференциальную диагностику осуществляют с синдромом Жильбера, паренхиматозной и механической желтухой, а также с заболеваниями, которые могут служить причиной указанных видов гипербилирубинемий — гепатитами, лептоспирозом, желтушной формой инфекционного мононуклеоза, псевдотуберкулезом, иерсиниозом, амебиазом, желчнокаменной болезнью, опухолями печени и Фатерова соска. По направлению врача-гастроэнтеролога при наличии показаний пациента консультирует гематолог, абдоминальный хирург и другие специалисты.
Лечение гемолитической желтухи
Рекомендована комплексная терапия, позволяющая по возможности устранить причину гемолиза, воздействовать на патогенетические звенья, купировать угрожающие жизни симптомы. Лечение гемолитической формы надпеченочной желтухи обычно является консервативным и сочетается с диетотерапией, направленной на поддержание нормальной работы печени. Показано существенное ограничение или полное исключение жирных, жареных, острых блюд, продуктов, содержащих много каротина и грубой клетчатки. С учетом возможной причины гемолитической анемии и желтухи план лечения включает:
- Кортикостероиды. Назначение иммуносупрессорной гормональной терапии оправдано при диагностике аутоиммунных расстройств, провоцирующих развитие приобретенной гемолитической анемии. У некоторых пациентов с желтухой более эффективным оказывается прием цитостатических препаратов.
- Антибиотики. Используются при гемолизе, обусловленном действием бактериальных токсинов. Рекомендуются средства, не вступающие в конкурентное вытеснение билирубина из соединений с глюкуроновой кислотой. Препараты из групп амфениколов, цефалоспоринов, сульфаниламидов применяются с осторожностью.
- Инфузионная терапия. Проводится при гемолитических процессах токсического происхождения. Введение коллоидных и кристаллоидных растворов при необходимости дополняется форсированным диурезом, энтеросорбентами, антидотами для связывания отравляющих веществ, гемосорбцией, плазмаферезом, гемодиализом.
- Индукторы ферментов печени. Активируют микросомальную ферментную систему, которая связана с цитохромом P450. В результате повышения метаболизма гепатоцитов улучшается связывание билирубина, циркулирующего в крови. Стимуляция ферментов эффективна при наличии функционального резерва печени.
- Фототерапия. Направлена на снижение гипербилирубинемии. Используется при повышении уровня билирубина до субтоксических и токсических концентраций. Способствует переводу неконъюгированного пигмента в водорастворимую изомерную форму, которая экскретируется почками и печенью без образования альбуминовых комплексов.
- Обменное переливание крови. Обычно выполняется при иммунных гемолитических состояниях с критическим для нервной системы содержанием свободного билирубина. За одну процедуру может заменяться до 70% ОЦК, благодаря чему уменьшается билирубинемия, восполняется дефицит эритроцитов, купируется гипоксия.
- Удаление селезенки. Хирургическое лечение показано при тяжелом течении гемолитической корпускулярной желтухи у пациентов с наследственными эритроцитарными ферментопатиями и мембранопатиями. Спленэктомия позволяет исключить деструкцию эритроцитов в синусах органа и их утилизацию макрофагами.
Прогноз и профилактика
Поскольку гемолитический вариант надпеченочной желтухи зачастую проявляется на фоне наследственных анемий, которые трудно поддаются лечению, прогноз заболевания считается серьезным. Полное выздоровление наблюдается у пациентов без тяжелых интеркуррентных патологий при отсутствии необратимых нарушений функций печени. Специфическая профилактика гемолитической желтухи не разработана. Для предупреждения болезни необходимо проводить своевременную диагностику и комплексную терапию гемолитических анемий, тяжелых инфекционных заболеваний, соблюдать правила совместимости крови при гемотрансфузиях, избегать полипрагмазии и назначения потенциально гемотоксичных медикаментов.
Содержание
- Гемолитическая анемия
- Классификация гемолитических анемий
- Причины гемолитических анемий
- Симптомы гемолитических анемий
- Наследственные мембранопатии, ферментопении и гемоглобинопатии
- Приобретенные гемолитические анемии
- Диагностика гемолитических анемий
- Лечение гемолитических анемий
Гемолитическая анемия – патология эритроцитов, отличительным признаком которой является ускоренное разрушение красных кровяных телец с высвобождением повышенного количества непрямого билирубина. Для гемолитических анемий типично сочетание анемического синдрома, желтухи и увеличения размеров селезенки. В процессе диагностики исследуется общий анализ крови, уровень билирубина, анализ кала и мочи, УЗИ органов брюшной полости; проводится биопсия костного мозга, иммунологические исследования. В качестве методов лечения гемолитической анемии используется медикаментозная, гемотрансфузионная терапия; при гиперспленизме показана спленэктомия.
Гемолитическая анемия
Гемолитическая анемия — анемия, обусловленная нарушением жизненного цикла эритроцитов, а именно преобладанием процессов их разрушения (эритроцитолиза) над образованием и созреванием (эритропоэзом). Группа гемолитических анемий очень обширна. Их распространенность неодинакова в различных географических широтах и возрастных группах; в среднем патология встречается у 1% населения. Среди прочих видов анемий на долю гемолитических приходится 11%. При гемолитической анемии жизненный цикл эритроцитов укорочен и их распад (гемолиз) происходит раньше времени (через 14-21 день вместо 100-120 суток в норме). При этом разрушение эритроцитов может происходить непосредственно в сосудистом русле (внутрисосудистый гемолиз) или в селезенке, печени, костном мозге (внесосудистый гемолиз).
Классификация гемолитических анемий
В гематологии гемолитические анемии подразделяются на две большие группы: врожденные (наследственные) и приобретенные.
Наследственные гемолитические анемии включают следующие формы:
- эритроцитарные мембранопатии (микросфероцитоз – болезнь Минковского-Шоффара, овалоцитоз, акантоцитоз) – гемолитические анемии, обусловлены структурными аномалиями мембран эритроцитов
- ферментопении (энзимопении) – гемолитические анемии, вызванные дефицитом тех или иных ферментов (глюкозо-6-фосфатдегидрогеназы, пируваткиназы и др.)
- гемоглобинопатии — гемолитические анемии, связанные с качественными нарушениями структуры гемоглобина или изменением соотношения его нормальных форм (талассемия, серповидно-клеточная анемия).
Приобретенные гемолитические анемии подразделяются на:
- мембранопатии приобретенные (пароксизмальная ночная гемоглобинурия – б-нь Маркиафавы-Микели, шпороклеточная анемия)
- иммунные (ауто- и изоиммунные анемии) – обусловлены воздействием антител
- токсические – гемолитические анемии, обусловленные воздействием химических веществ, биологических ядов, бактериальных токсинов
- гемолитические анемии, вызванные механическим повреждением структуры эритроцитов (тромбоцитопеническая пурпура, маршевая гемоглобинурия)
Причины гемолитических анемий
Патогенетическую основу наследственных гемолитических анемий составляют генетические дефекты мембран эритроцитов, их ферментных систем либо структуры гемоглобина. Данные предпосылки обусловливают морфо-функциональную неполноценность эритроцитов и их повышенное разрушение. Гемолиз эритроцитов при приобретенных анемиях наступает под влиянием внутренних факторов или факторов окружающей среды.
Развитию иммунных гемолитических анемий могут способствовать посттрансфузионные реакции, профилактическая вакцинация, гемолитическая болезнь плода, прием определенных лекарств (противомалярийных препаратов, сульфаниламидов, производных нитрофуранового ряда, анальгетиков). Аутоиммунные реакции с образованием антител, агглютинирующих эритроциты, возможны при гемобластозах (остром лейкозе, хроническом лимфолейкозе, лимфогранулематозе, миеломной болезни), аутоиммунной патологии (СКВ, неспецифическом язвенном колите), инфекционных заболеваниях (инфекционном мононуклеозе, токсоплазмозе, сифилисе, вирусной пневмонии).
В ряде случаев острому внутрисосудистому гемолизу предшествует отравление мышьяковистыми соединениями, тяжелыми металлами, уксусной кислотой, грибными ядами, алкоголем и др. Механическое повреждение и гемолиз эритроцитов может наблюдаться при тяжелых физических нагрузках (длительной ходьбе, беге, лыжном переходе), при ДВС-синдроме, малярии, злокачественной артериальной гипертензии, протезировании клапанов сердца и сосудов, проведении гипербарической оксигенации, сепсисе, обширных ожогах. В этих случаях под действием тех или иных факторов происходит травматизация и разрыв мембран изначально полноценных эритроцитов.
Центральным звеном патогенеза гемолитических анемий является повышенное разрушение эритроцитов в органах ретикулоэндотелиальной системы (селезенке, печени, костном мозге, лимфатических узлах) или непосредственно в сосудистом русле. Эти процессы сопровождаются развитием анемического и желтушного синдромов (так называемой «бледной желтухой»). Возможно интенсивное окрашивание кала и мочи, увеличение селезенки и печени.
Симптомы гемолитических анемий
Наследственные мембранопатии, ферментопении и гемоглобинопатии
Наиболее распространенной формой данной группы гемолитических анемий является микросфероцитоз, или болезнь Минковского-Шоффара. Наследуется по аутосомно-доминантному типу; обычно прослеживается у нескольких представителей семьи. Дефектность эритроцитов обусловлена дефицитом в мембране актомиозиноподобного белка и липидов, что приводит к изменению формы и диаметра эритроцитов, их массивному и преждевременному гемолизу в селезенке.
Манифестация микросфероцитарной гемолитической анемии возможна в любом возрасте (в младенчестве, юношестве, старости), однако обычно проявления возникают у детей старшего возраста и подростков. Тяжесть заболевания варьирует от субклинического течения до тяжелых форм, характеризующихся часто повторяющимися гемолитическими кризами. В момент криза нарастает температура тела, головокружение, слабость; возникают боли в животе и рвота.
Основным признаком микросфероцитарной гемолитической анемии служит желтуха различной степени интенсивности. Вследствие высокого содержания стеркобилина кал становится интенсивно окрашенным в темно-коричневый цвет. У пациентов с болезнь Минковского-Шоффара наблюдается склонность к образованию камней в желчном пузыре, поэтому часто развиваются признаки обострения калькулезного холецистита, возникают приступы желчной колики, а при закупорке холедоха конкрементом — обтурационная желтуха. При микросфероцитарной гемолитической анемии во всех случаях увеличена селезенка, а у половины пациентов – еще и печень.
Кроме наследственной микросфероцитарной гемолитической анемии, у детей часто встречаются другие врожденные дисплазии: башенный череп, косоглазие, седловидная деформация носа, аномалии прикуса, готическое нёбо, полидактилия или брадидактилия и пр. Пациенты среднего и пожилого возраста страдают трофическими язвами голени, которые возникают в результате гемолиза эритроцитов в капиллярах конечностей и плохо поддаются лечению.
Энзимопенические гемолитические анемии связаны с недостатком определенных ферментов эритроцитов (чаще — Г-6-ФД, глутатион-зависимых ферментов, пируваткиназы и др). Гемолитическая анемия может впервые заявлять о себе после перенесенного интеркуррентного заболевания или приема медикаментов (салицилатов, сульфаниламидов, нитрофуранов). Обычно заболевание имеет ровное течение; типична «бледная желтуха», умеренная гепатоспленомегалия, сердечные шумы. В тяжелых случаях развивается ярко выраженная картина гемолитического криза (слабость, рвота, одышка, сердцебиение, коллаптоидное состояние). В связи с внутрисосудистым гемолизом эритроцитов и выделением гемосидерина с мочой последняя приобретает темный (иногда черный) цвет.
Особенностям клинического течения гемоглобинопатий — талассемии и серповидно-клеточной анемии посвящены самостоятельные обзоры.
Приобретенные гемолитические анемии
Среди различных вариантов приобретенных гемолитических анемий чаще других встречаются аутоиммунные анемии. Для них общим пусковым фактором выступает образование антител к антигенам собственных эритроцитов. Гемолиз эритроцитов может носить как внутрисосудистый, так и внутриклеточный характер.
Гемолитический криз при аутоиммунной анемии развивается остро и внезапно. Он протекает с лихорадкой, резкой слабостью, головокружением, сердцебиением, одышкой, болями в эпигастрии и пояснице. Иногда острым проявлениям предшествуют предвестники в виде субфебрилитета и артралгий. В период криза стремительно нарастает желтуха, не сопровождающаяся кожным зудом, увеличивается печень и селезенка.
При некоторых формах аутоиммунных гемолитических анемий больные плохо переносят холод; в условиях низких температур у них может развиваться синдром Рейно, крапивница, гемоглобинурия. Вследствие недостаточности кровообращения в мелких сосудах возможны осложнения в виде гангрены пальцев ног и рук.
Токсические гемолитические анемии протекают с прогрессирующей слабостью, болями в правом подреберье и поясничной области, рвотой, гемоглобинурией, высокой температурой тела. Со 2-3 суток присоединяется желтуха и билирубинемия; на 3-5 сутки возникает печеночная и почечная недостаточность, признаками которых служат гепатомегалия, ферментемия, азотемия, анурия.
Отдельные виды приобретенных гемолитических анемий рассмотрены в соответствующих статьях: «Гемоглобинурия» и «Тромбоцитопеническая пурпура», «Гемолитическая болезнь плода».
Диагностика гемолитических анемий
Определение формы гемолитической анемии на основе анализа причин, симптоматики и объективных данных относится к компетенции гематолога. При первичной беседе выясняется семейный анамнез, частота и тяжесть протекания гемолитических кризов. В процессе осмотра оценивается окраска кожных покровов, склер и видимых слизистых, производится пальпация живота для оценки величины печени и селезенки. Сплено- и гепатомегалия подтверждается при проведении УЗИ печени и селезенки.
Изменения в гемограмме характеризуются нормо- или гипохромной анемией, лейкопенией, тромбоцитопенией, ретикулоцитозом, ускорением СОЭ. При аутоиммунных гемолитических анемиях большое диагностическое значение имеет положительная проба Кумбса. В биохимических пробах крови определяется гипербилирубинемия (увеличение фракции непрямого билирубина), увеличение активности лактатдегидрогеназы. Исследование мочи выявляет протеинурию, уробилинурию, гемосидеринурию, гемоглобинурию. В копрограмме повышено содержание стеркобилина. Исследование пунктата костного мозга обнаруживает гиперплазию эритроидного ростка.
В процессе дифференциальной диагностики исключаются гепатиты, цирроз печени, портальная гипертензия, гепатолиенальный синдром, гемобластозы.
Лечение гемолитических анемий
Различные формы гемолитической анемии имеют свои особенности и подходы к лечению. При всех формах приобретенной гемолитической анемии необходимо позаботиться об устранении влияния гемолизирующих факторов. Во время гемолитических кризов больным необходимы инфузии растворов, плазмы крови; витаминотерапия, по необходимости – гормоно- и антибиотикотерапия. При микросфероцитозе единственно эффективным методом, приводящим к 100 % прекращению гемолиза, является спленэктомия.
При аутоиммунной гемолитической анемии показана терапия глюкокортикоидными гормонами (преднизолоном), сокращающая или прекращающая гемолиз. В некоторых случаях требуемый эффект достигается назначением иммунодепрессантов (азатиоприна, 6-меркаптопурина, хлорамбуцила), противомалярийных препаратов (хлорохина). При резистентных к медикаментозной терапии формах аутоиммунной гемолитической анемии выполняется спленэктомия.
Лечение гемоглобинурии предполагает переливание отмытых эритроцитов, плазмозаменителей, назначение антикоагулянтов и антиагрегантов. Развитие токсической гемолитической анемии диктует необходимость проведения интенсивной терапии: дезинтоксикации, форсированного диуреза, гемодиализа, по показаниям – введение антидотов. При развитии почечной недостаточности прогноз неблагоприятен.
