Кровь на хромосомные аномалии при беременности норма
В течение беременности в ходе различных анализов и исследований могут быть диагностированы хромосомные патологии плода, которые являются по своей сути наследственными заболеваниями. Обусловлены они изменениями в структуре или числе хромосом, что объясняет их название.
Основная причина возникновения — мутации в половых клетках матери или отца. Из них по наследству передаются только 3-5%. Из-за подобных отклонений происходит около 50% абортов и 7% мёртворождений. Так как это серьёзные генные пороки, на протяжении всей беременности родителям следует внимательнее относиться ко всем назначаемым анализам, особенно, если они находятся в группе риска.
Сущность заболеваний
Если у родителей (у обоих) имеются в роду наследственные заболевания, им в первую очередь необходимо знать, что это такое — хромосомные патологии плода, которые могут выявить у их ребёнка, пока он ещё в утробе. Осведомлённость позволит избежать нежелательного зачатия, а если это уже произошло, — исключить самые тяжёлые последствия, начиная от внутриутробной гибели малыша и заканчивая внешними мутациями и уродствами после его рождения.
У нормального, здорового человека хромосомы выстраиваются в 23 пары, и каждая отвечает за какой-то определённый ген. Всего получается 46. Если их количество или строение иное, говорят о хромосомных патологиях, разновидностей которых в генетике очень много. И каждая из них влечёт за собой опасные последствия для жизни и здоровья малыша. Основные причины такого рода аномалий неизвестны, однако существуют определённые группы риска.
С миру по нитке. Одна из самых редких хромосомных патологий называется синдромом кошачьего крика. Причина — мутация 5-ой хромосомы. Заболевание проявляется в виде умственной отсталости и характерном плаче ребёнка, который очень напоминает кошачий крик.
Причины

Чтобы предупредить или вовремя распознать хромосомные патологии плода при беременности, врачи должны опросить будущих родителей о наследственных заболеваниях и условиях проживания их семьи. Согласно последним исследованиям, именно от этого зависят генные мутации.
Существует определённая группа риска, в которую входят:
- возраст родителей (обоих) старше 35 лет;
- наличие ХА (хромосомных аномалий) у кровных родственников;
- вредные условия работы;
- длительное проживание в экологически неблагополучном районе.
Во всех этих случаях существует достаточно высокий риск хромосомной патологии плода, особенно при наличии наследственных заболеваний на генном уровне. Если эти данные выявляются своевременно, врачи вряд ли посоветуют паре рожать вообще. Если же зачатие уже произошло, будет определяться степень поражения ребёнка, его шансы на выживание и дальнейшую полноценную жизнь.
Механизм возникновения. Хромосомные патологии развиваются у плода, когда образуется зигота и происходит слияние сперматозоида и яйцеклетки. Данный процесс не поддаётся контролю, потому что ещё мало изучен.
Признаки
Так как процесс возникновения и развития подобного рода отклонений изучен недостаточно, маркеры хромосомной патологии плода считаются условными. К ним относятся:
- угроза выкидыша, тянущие боли в нижней части живота на ранних сроках беременности;
- низкий уровень РАРР-А (протеин А из плазмы) и АФП (белок, вырабатываемый организмом эмбриона), повышенный ХГЧ (хорионический гонадотропин — гормон плаценты): для получения таких данных берётся из вены кровь на хромосомную патологию плода на сроке 12 недель (+/- 1-2 недели);
- длина носовых костей;
- увеличенная шейная складка;
- неактивность плода;
- увеличенные лоханки почек;
- замедленный рост трубчатых костей;
- ранее старение или гипоплазия плаценты;
- гипоксия плода;
- плохие результаты допплерометрии (метода УЗИ для выявления патологий кровообращения) и КТГ (кардиотокографии);
- мало— и многоводие;
- гиперэхогенный кишечник;
- маленький размер верхнечелюстной кости;
- увеличенный мочевой пузырь;
- кисты в головном мозге;
- отёчности в области спины и шеи;
- гидронефроз;
- лицевые деформации;
- кисты пуповины.
Неоднозначность этих признаков в том, что каждый из них в отдельности, как и весь выше перечисленный комплекс, может быть нормой, обусловленной индивидуальными особенностями организма матери или ребёнка. Самые точные и достоверные данные дают обычно анализ крови на хромосомные патологии, УЗИ и инвазивные методики.
По страницам истории. Исследовав хромосомы современных людей, учёные выяснили, что все они получили свою ДНК от одной женщины, которая проживала где-то на территории Африки 200 000 лет назад.
Диагностические методы
Самый информативный метод диагностики хромосомных патологий плода — первый скрининг (его ещё называют двойным тестом). Делают в 12 недель беременности. Он включает в себя:
- УЗИ (выявляются маркеры, обозначенные выше);
- анализ крови (берётся из вены на голодный желудок), показывающий уровень АФП, ХГЧ, АРР-А.
Следует понимать, что данный анализ на хромосомные патологии плода не может дать точного, 100% подтверждения или опровержения наличия аномалий. Задача врача на данном этапе — рассчитать риски, которые зависят от результатов исследований, возраста и анамнеза молодой мамы. Второй скрининг (тройной тест) ещё менее информативен. Самая точная диагностика — это инвазивные методы:
- биопсия хориона;
- забор пуповинной крови;
- анализ амниотической жидкости.
Цель всех этих исследований — определить кариотип (совокупность признаков набора хромосом) и в связи с этим хромосомную патологию. В этом случае точность постановки диагноза составляет до 98%, тогда как риск выкидыша — не более 2%. Как же происходит расшифровка данных, полученных в ходе этих диагностических методик?
УЗИ и риски для плода. Вопреки распространённому мифу о вреде ультразвука для плода, современная аппаратура позволяет свести негативное воздействие УЗ-волн на малыша к нулю. Так что не стоит бояться этой диагностики.
Расшифровка и расчёт рисков
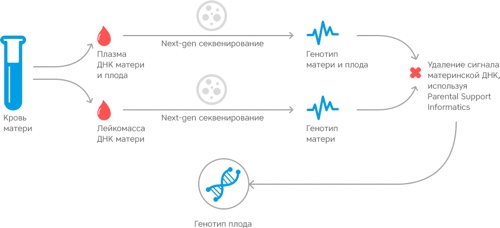
После того, как первый двойной скрининг сделан, анализируются УЗИ-маркеры хромосомной патологии плода, которые были выявлены в ходе исследования. На их основании высчитывает риск развития генетических аномалий. Самый первый признак — ненормальный размер воротникового пространства у ещё не рождённого ребёнка.
Ультразвуковые маркеры
Принимаются во внимание абсолютно все УЗ маркеры хромосомной патологии плода 1 триместра, чтобы сделать необходимые расчёты возможных рисков. После этого клиническая картина дополняется анализом крови.
Маркеры крови
Норма:

Все остальные показатели считаются отклонениями от нормы.
Во II триместре ещё оцениваются ингибин А, неконъюгированный эстриол и плацентарный лактоген. Вся расшифровка результатов проведённых исследований производится специальной компьютерной программой. Родители могут увидеть в итоге следующие значения:
- 1 к 100 — означает, что риск генетических пороков у малыша очень высокий;
- 1 к 1000 — это пороговый риск хромосомной патологии плода, который считается нормой, но чуть заниженное значение может означать наличие каких-то аномалий;
- 1 к 100 000 — это низкий риск хромосомной патологии плода, так что опасаться за здоровье малыша с точки зрения генетики не стоит.
После того, как врачи производят расчёт риска хромосомной патологии у плода, либо назначаются дополнительные исследования (если полученное значение ниже, чем 1 к 400), либо женщина спокойно дохаживает беременность до благополучного исхода.
Это любопытно! Мужская Y-хромосома — самая маленькая из всех. Но именно она передаётся от отца к сыну, сохраняя преемственность поколений.
Прогнозы
Родителям, у ребёнка которых внутриутробно были обнаружены хромосомные патологии, должны понять и принять как данность, что они не лечатся. Всё, что может предложить им медицина в таком случае, — это искусственное прерывание беременности. Прежде чем принимать такое ответственное решение, нужно проконсультироваться у врачей по следующим вопросам:
- Какая именно патология была диагностирована?
- Какие последствия она будет иметь для жизни и здоровья ребёнка?
- Велика ли угроза выкидыша и мертворождения?
- До скольки лет доживают дети с таким диагнозом?
- Готовы ли вы стать родителями ребёнка-инвалида?
Чтобы принять правильное решение о том, оставить больного малыша или нет, нужно объективно оценить все возможные последствия и результаты хромосомной патологии плода совместно с врачом. Во многом они зависят от того, какую именно генетическую аномалию предполагают медики. Ведь их достаточно много.
Любопытный факт. Больных синдромом Дауна принято называть солнечными людьми. Они редко агрессивны, чаще всего очень дружелюбны, общительны, улыбчивы и даже в чём-то талантливы.
Заболевания

Последствия хромосомных патологий, выявленных у плода, могут быть самыми различными: от внешних уродств до поражения ЦНС. Во многом они зависят от того, какая именно аномалия произошла с хромосомами: изменилось их количество или мутации коснулись их структуры. Среди самых распространённых заболеваний можно выделить следующие.
Нарушение числа хромосом
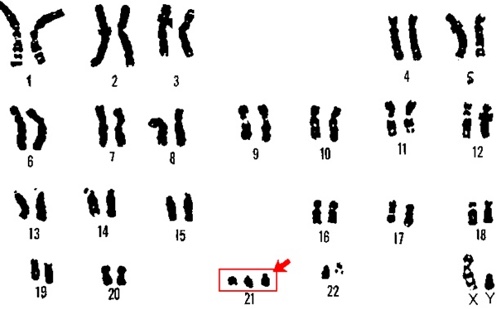
- Синдром Дауна — патология 21-й пары хромосом, в которой оказывается три хромосомы вместо двух; соответственно, у таких людей их 47 вместо нормальных 46; типичные признаки: слабоумие, задержка физического развития, плоское лицо, короткие конечности, открытый рот, косоглазие, выпученные глаза;
- синдром Патау — нарушения в 13-й хромосоме, очень тяжёлая патология, в результате которой у новорождённых диагностируются многочисленные пороки развития, в том числе идиотия, многопалость, глухота, мутации половых органов; такие дети редко доживают до года;
- синдром Эдвардса — проблемы с 18-й хромосомой, связанные зачастую с пожилым возрастом матери; детки рождаются с маленькой нижней челюстью и ртом, узкими и короткими глазными щелями, деформированными ушами; 60% больных малышей умирают до 3 месяцев, а до года доживают 10%, основные причины летального исхода — остановка дыхания и пороки сердца.
Нарушение числа половых хромосом
- Синдром Шерешевского-Тёрнера — неправильное формирование половых желёз (чаще всего у девочек), обусловленное отсутствием или дефектами половой Х-хромосомы; среди симптомов — половой инфантилизм, складки кожи на шее, деформация локтевых суставов; дети с такой хромосомной патологией выживают, хотя роды протекают очень трудно, а в будущем при правильном поддерживающем лечении женщины способны даже выносить собственного малыша (путём ЭКО);
- полисомия по Х- или Y-хромосоме — самые разные нарушения хромосом, отличается снижением интеллекта, повышенной вероятностью развития шизофрении и психозов;
- синдром Клайнфельтера — нарушения X-хромосом у мальчиков, которые в большинстве случаев после родов выживают, но имеют специфический внешний вид: отсутствие растительности на теле, бесплодие, половой инфантилизм, умственная отсталость (не всегда).
Полиплоидия
- такая хромосомная патология у плода всегда заканчивается летальным исходом ещё до рождения.
Почему происходят генные мутации на уровне хромосом, учёные до сих пор пытаются выяснить. Однако это ещё только дело будущего, а на данный момент времени хромосомные патологии, выявляемые внутриутробно у плода, составляют до 5% всех случаев.
Что делать родителям, услышавшим подобный диагноз? Не паниковать, смириться, выслушать врачей и совместно с ними принять правильное решение — оставить больного малыша или согласиться на искусственное прерывание беременности.
Новые статьи
Мы в социальных сетях

наверх
Каждая беременная женщина должна проходить обследования. Это помогает уберечь здоровье матери и предотвратить развитие отклонений у ребенка. Однако существуют такие заболевания, которые невозможно предугадать и впоследствии вылечить. Речь пойдет о наследственных патологиях плода, которые помогут выявить маркеры хромосомной патологии.

Маркеры хромосомной патологии плода
Маркерами называют признаки различных наследственных заболеваний, которые можно выявить посредством анализов и тестов. Во время исследований врач должен оценить процесс развития разных частей тела плода, а также его внутренних органов. Пренатальный скрининг при беременности дает возможность выявить биохимические маркеры маркеры хромосомной патологии и ультразвуковые (эхографические). Скрининг включает анализ крови и УЗИ с замерами разных величин плода.
Обычно скрининг не проводят, хватает простого ультразвукового сканирования. Развернутое обследование возможно по желанию пациентки или при подозрении на хромосомные патологии плода.
В группе риска такие категории беременных:
- в чьем роду были наследственные заболевания;
- замерзшая беременность, выкидыш, мертворождение в анамнезе;
- возраст матери больше 35 лет, возраст отца больше 40;
- прием лекарств, которые могут навредить ребенку;
- инфекции или воспаления в первом триместре.
Скрининг проводят в I, II и III триместрах.
Хромосомные патологии
Понятия хромосомных и наследственных заболеваний, по сути, синонимы. Они обусловлены изменениями структуры разных генов или их количества. В генетике сотни хромосомных патологий, которые вызывают различные мутации и отклонения, но мало знаний об их причинах.
Совокупность хромосом, которые содержат гены, называют геномом. У здорового человека есть 23 пары хромосом, которые несут наследственную информацию: 22 пары аутосомных хромосом (парные неполовые) и пара половых хромосом.
Частой причиной развития хромосомных патологий являются мутации в половых клетках родителей. Если у матери и отца в роду имелись наследственные отклонения, стоит изучить вопрос о хромосомных патологиях и пройти расширенное обследование. Такая строгость мер обусловлена тем, что заболевания, вызываемые мутациями в хромосомах, зачастую развиваются в процессе роста плода в чреве матери.
Диагностика направлена на благо родителей и малыша. От степени повреждения генома будет зависеть комфорт его жизни и жизни родителей. Часто детям с хромосомными аномалиями сложно жить: возникают проблемы не только с контролем тела и поддержанием жизни (дыхание, питание и прочее), но также имеются трудности в восприятии и преобразовании информации.
При обнаружении маркеров сложных хромосомных аномалий медицина может предложить родителям только прерывание беременности. Как бы жестоко это ни было, но такая мера позволяет избежать страданий ребенка и его родителей. Однако не стоит оценивать ситуацию по первым результатам. Нередко врачи, изучающие эту сложную область, ошибаются.
Также стоит помнить, что все нормы усреднены. Приближение к максимально допустимым значениям одного показателя не может быть свидетельством патологии.

Причины мутаций хромосом
Побеспокоиться о здоровье своих детей нужно еще до зачатия, так как патологии хромосом начинаются в момент образования зиготы (слияние сперматозоида с яйцеклеткой). Проконтролировать этот процесс не представляется возможным, так как его специфика плохо изучена.
Для предотвращения наследственных заболеваний врачи настоятельно рекомендуют не пренебрегать этапом подготовки к беременности. Пара должна выявить текущее состояние своего здоровья, вместе с врачом проанализировать анамнез и всех ближайших родственников, оценить свои условия проживания. При плохих результатах врач обязательно расскажет о рисках. В таких случаях паре предлагают искусственное оплодотворение спермой донора (если существует риск передачи болезни по отцовской линии) или суррогатное материнства (при наследственных болезнях по женской линии или от рода матери).
Последние исследования подтверждают связь между генными мутациями и следующими факторами:
- родители старше 35 лет;
- факт патологий в роду;
- неблагоприятные рабочие условия или условия проживания.
Эти факторы повышают риск возникновения хромосомной аномалии. Если пара подтверждает все из них, врачи не рекомендуют зачатие. Когда беременность уже наступила, медицина способна только выяснить степень поражения, определить шансы на выживание и уровень жизни ребенка.
Какие бывают маркеры
Стоит помнить, что все существующие маркеры хромосомных патологий считаются условными. Наука еще не изучила возникновение и развитие отклонений в достаточной мере.
Основные маркеры
- боли тянущего характера внизу живота, которые могут указывать на выкидыш;
- отсутствие активности плода;
- гипоксия (нехватка кислорода);
- маловодие и многоводие;
- деформации лица;
- размеры носовых костей;
- увеличение шейной складки (маркер называют толщиной воротничкового пространства или сокращенно ТВП);
- замедление роста трубчатых костей;
- размер верхнечелюстной кости;
- размер мочевого пузыря;
- увеличение почечных лоханок;
- гидронефроз (расширение лоханок и чашечек почек, связанное с нарушениями в процессе оттока мочи);
- кисты в пуповине или мозге;
- отечность шеи и спины;
- ускоренное старение плаценты;
- гипоплазия (недоразвитость) плаценты;
- состояние кишечника (гиперэхогенность, при которой орган выглядит слишком ярким на УЗИ).

Маркеры крови
- пониженный уровень РАРР-А (протеин-А плазмы);
- пониженный уровень АФП (белок в организме плода);
- повышенный уровень ХГЧ (гормон, вырабатываемый плацентой).
Также беспокойство врача могут вызвать плохие результаты допплерометрии и кардиотокографии. При обнаружении одного или двух маркеров не стоит паниковать. Наличие отклонений может быть связано с индивидуальными особенностями организма ребенка и не свидетельствовать о развитии серьезной патологии.
Выявление маркеров хромосомных патологий
Наиболее информативным считается первый скрининг или двойной тест. Его проводят на 12 неделе беременности. Это исследование включает УЗИ и анализ крови, которые при наличии покажут все маркеры, описанные выше. Хотя даже эти тесты не могут полностью подтвердить или опровергнуть хромосомную патологию плода.
Первый скрининг нужен для подсчета рисков. Врачи выбрали УЗИ и анализ крови по той причине, что это самые безопасные методы диагностики заболеваний у беременных женщин. Благодаря современному оборудованию ультразвуковые волны не влияют на малыша.
Дополнительные исследования
Для получения более точных результатов нужны инвазивные методы диагностики. Самыми предпочтительными считаются биопсия хориона (плаценты), анализ пуповинной крови или амниотической жидкости. Эти тесты дают до 98% достоверности в постановке диагноза, но есть 2% риска выкидыша.
Таблица индекса амниотической жидкости представлена ниже.
| Неделя беременности | Возможные отклонения | Средние показатели |
| 16 | 73-201 | 121 |
| 17 | 77-211 | 127 |
| 18 | 80-220 | 133 |
| 19 | 83-225 | 137 |
| 20 | 86-230 | 141 |
| 21 | 88-233 | 143 |
| 22 | 89-235 | 145 |
| 23 | 90-237 | 146 |
| 24 | 90-238 | 147 |
| 25 | 89-235 | 147 |
| 26 | 89-242 | 147 |
| 27 | 85-245 | 147 |
| 28 | 86-249 | 146 |
| 29 | 84-254 | 145 |
| 30 | 82-258 | 145 |
| 31 | 79-263 | 144 |
| 32 | 77-269 | 144 |
| 33 | 74-274 | 143 |
| 34 | 72-278 | 142 |
| 35 | 70-279 | 140 |
| 36 | 68-279 | 138 |
| 37 | 66-275 | 135 |
| 38 | 65-269 | 132 |
| 39 | 64-255 | 127 |
| 40 | 63-240 | 123 |
Расшифровка маркеров
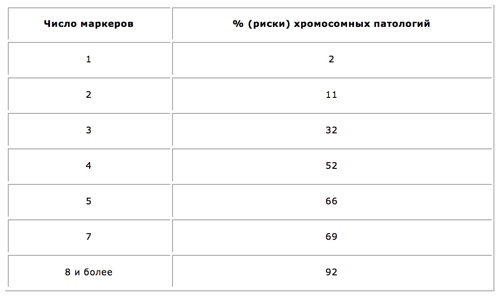
После первого скрининга анализируют все маркеры, которые были выявлены в ходе тестов. Их количество и степень вреда позволяют высчитать все риски.
| Количество маркеров | Риск хромосомной патологии |
| 1 | 2 % |
| 2 | 11 % |
| 3 | 32 % |
| 4 | 52 % |
| 5 | 66 % |
| 7 | 69 % |
| 8 и более | 92 % |
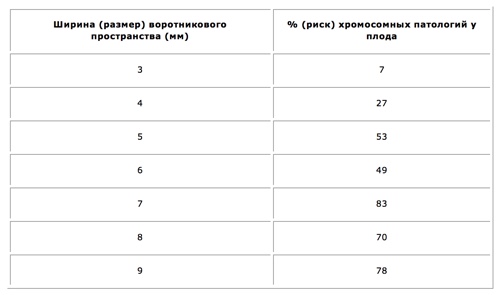
Первым тревожным звонком становится толщина воротникового пространства (ТВП).
| Размер воротникового пространства | Риск хромосомной патологии |
| 3 | 7 % |
| 4 | 27 % |
| 5 | 53 % |
| 6 | 49 % |
| 7 | 83 % |
| 8 | 70 % |
| 9 | 78 % |
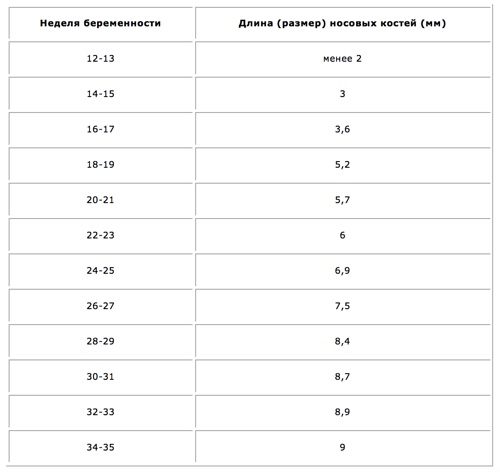
Еще один важный маркер – длина носовых костей. Однако этот показатель изменяется с течением беременности.
| Неделя беременности | Длина носовых костей (мм) |
| 12-13 | меньше 2 |
| 14-15 | 3 |
| 16-17 | 3,6 |
| 18-19 | 5,2 |
| 20-21 | 5,7 |
| 22-23 | 6 |
| 24-25 | 6,9 |
| 26-27 | 7,5 |
| 28-29 | 8,4 |
| 30-31 | 8,7 |
| 32-33 | 8,9 |
| 34-35 | 9 |
Врач анализирует все маркеры, которые были обнаружены. Для подтверждения делают анализ крови.
Расшифровка маркеров крови
Уровень ХГЧ
Хорионический гонадотропин человека включает две субъединицы – альфа и бета. Уникальный свободный бета-ХГЧ является биохимическим маркером.
| Неделя беременности | Норма свободного бета-ХГЧ (нг/моль) |
| 10 | 25,8-181,6 |
| 11 | 17,4-130,4 |
| 12 | 13,4-128,5 |
| 13 | 14,2-114,7 |
| 14 | 8,9-79,4 |
Повышение уровня свободного бета-ХГЧ может свидетельствовать о таких явлениях:
- синдром Дауна (превышение нормы в два раза);
- многоплодие;
- сахарный диабет у беременной;
- гестоз (повышение давления, отечности, белок в моче);
- аномальное развитие плода;
- хориокарцинома (злокачественная опухоль, которая образуется из клеток плода);
- пузырный занос (развитие плода нарушается, ворсины хориона разрастаются в пузыри).
Низкий уровень свободного бета-ХГЧ иногда говорит о:
- синдроме Эдвардса, синдроме Патау;
- задержке развития;
- угрозе выкидыша;
- хронической плацентарной недостаточности.

Уровень PAPP
РАРР-А – протеин-А плазмы. Отклонения от нормы зачастую указывают на пороки развития. Считается, что после 14 недели анализ на РАРР-А более не информативен.
| Неделя беременности | РАРР (мЕд/мл) |
| 10-11 | 0,32-2,42 |
| 11-12 | 0,46-3,73 |
| 12-13 | 0,7-4,76 |
| 13-14 | 1,03-6,01 |
Понижение уровня РАРР-А может указывать на:
- многоплодие;
- низкое расположение плаценты;
- большие размеры плода или плаценты.
Понижение уровня РАРР-А характерно при:
- синдроме Дауна, синдроме Эдвардса, синдрома Патау, синдроме Корнелии де Ланге;
- выкидыше, гибели плода;
- преэклампции (тяжелая степень гестоза, когда артериальное давление повышается до критических отметок);
- фетоплацентарной недостаточности, гипотрофии плода (из-за нехватки питания снижается масса тела ребенка).
Обычно эти показатели изучают совместно. При снижении уровня РАРР-А и повышении ХГЧ есть риск возникновения синдрома Дауна, а при нехватке обоих – синдрома Патау или синдрома Эдвардса.
Уровень АФП
Альфа-фетопротеин – белок, который выделяется желточным мешком плода в начале беременности и печенью под конец. АФП также синтезируется в желтом теле яичников женщины до 5-й недели. Уровень белка разнится для отдельных периодов беременности.
Роль АФП заключается в транспортировке белков и жиров от матери ребенку, поддержании давления в сосудах плода, мешает гормонам матери повлиять на него. Также АФП играет важную роль в осуществлении иммуносупресии между матерью и ребенком (подавление выработки антител иммунитетом матери на неизвестный организм).
| Неделя беременности | Концентрация АФП (МЕ/мл) |
| 1-13 | 0,5-15 |
| 14-16 | 15-60 |
| 17-20 | 15-95 |
| 21-24 | 27-125 |
| 25-28 | 52-140 |
| 29-30 | 67-150 |
| 31-32 | 100-250 |
| 33-42 | показатель не информативен |
Уровень эстрадиола
Во втором триместре посредством анализа крови выявляют также уровни ингибина А, плацентарного лактогена и неконъюгированного эстрадиола. Подсчет результатов совершается компьютером.
| Результат | Вероятность хромосомных патологий |
| 1:100 | очень высокая |
| 1:1000 | норма, при заниженном показателе могут быть аномалии развития |
| 1:10000 | низкая |
При результате ниже 1:400 тест проводят второй раз. Если показатели выше, женщина может спокойно доносить малыша.

Расшифровка маркера по росту трубчатых костей
| Неделя беременности | Бедренная кость | Кость голени | Плечевая кость | Кости предплечья (локтевая и лучевая) |
| 11-12 | 3,4-4 | |||
| 13-14 | 7-9 | |||
| 15-16 | 13-17 | 15 | 15 | 12 |
| 17-18 | 20-23 | 17-20 | 17-20 | 15-17 |
| 19-20 | 26-29 | 23-26 | 23-26 | 20-22 |
| 21-22 | 32-26 | 29-31 | 29-31 | 24-26 |
| 23-24 | 37-40 | 34-36 | 34-36 | 29-31 |
| 25-26 | 42-45 | 37-41 | 39-41 | 33-35 |
| 27-28 | 47-49 | 43-45 | 43-45 | 37-39 |
| 29-30 | 50-52 | 47-49 | 47-49 | 40-42 |
| 31-32 | 54-56 | 50-51 | 51-52 | 44-45 |
| 33-34 | 58-60 | 53-33 | 54-55 | 46-48 |
| 35-36 | 62-64 | 56-57 | 57-58 | 49-50 |
| 37-38 | 66-68 | 59-60 | 59-60 | 51-52 |
| 39-40 | 69-70 | 61-62 | 60-61 | 53-54 |
Показатели зрелости плаценты
| Неделя беременности | Степень зрелости |
| до 30 | 0 |
| 30-34 | 1 |
| 35-39 | 2 |
| после 39 | 3 |
Прогноз
Еще во время обследования родители должны принять тот факт, кто вылечить ребенка с хромосомными отклонениями невозможно. Если маркеры будут обнаружены, это поможет не впасть в ступор от шока.
К сожалению, на данном этапе развития медицины врачи могут предложить паре только искусственное прерывание беременности. Это не выход, но мера поможет избежать многих проблем и горестей, если имеется серьезная патология, которая несет угрозу для здоровья и жизни ребенка. Врач должен оценить шансы на выкидыш и мертворождение прежде, чем советовать родителям аборт.
Перед принятием этого решения нужно трезво оценить такие факторы:
- какие неудобства патология будет причинять ребенку после рождения;
- будет ли ему больно;
- сможет ли малыш питаться, дышать, ходить, говорить, видеть или слышать;
- будет ли ребенок понимать хотя бы простые вещи, сможет ли он адекватно воспринимать информацию;
- сможет ли ребенок ухаживать за собой самостоятельно, когда вырастет;
- сколько проживет ребенок с возможной патологией;
- готовы ли мужчина и женщина стать родителями инвалида, зарабатывать больше денег, уделять много времени ребенку и терпеть трудности.
Несмотря на все эти факторы, в последнее время статистика абортов при наличии маркеров хромосомных отклонений снизилась. Это обусловлено тем, что люди перестали бояться возможности воспитывать больного ребенка. Появились эффективные методики обучения детей с отклонениями, способы общаться с ними и понимать их мировосприятие. Показательно и то, что все больше детей с подобными синдромами растут спокойными, общительными и добрыми. Некоторые из них не только заканчивают школы, но и получают образование в университете, снимаются в кино.
Возможные заболевания
Болезни, которые вызывают мутации хромосом, можно разделить на такие группы:
- патологии, возникающие по причине нарушения количества хромосом;
- аномалии из-за неправильной структуры хромосом.
Заболеваний много, поэтому они вызывают различные патологии, которые отличаются по степени сложности. Нарушения на генном уровне могут привести к внешним уродствам, навредить системам внутренних органов (вплоть до центральной нервной системы). Степень сложности зависит от того, какая именно мутация произошла с хромосомами: изменилось количество или структура.
Если говорить о патологиях, которые вызваны увеличение количества хромосом, тут различают анеуплоидию и полиплоидию. Первое обозначает увеличение на одну-две хромосомы в паре. Второе же указывает на кратное увеличение числа хромосом. Полиплоидия проводит к летальному исходу до рождения, в то время как при анеуплодии дети рождаются и часто могут нормально существовать.

Распространенные наследственные заболевания
Маркеры хромосомной патологии помогут выявить следующие заболевания, связанные с нарушением количества хромосом:
- Синдром Дауна (сразу три хромосомы в 21-й паре). Дети отличаются задержкой развития, слабоумием. Ребенка с синдромом Дауна можно узнать по плоскому лицу, косоглазию, выпученности глаз, постоянному открытию рта, коротким конечностям.
- Синдром Патау (третья хромосома в 13-й паре). Тяжелое заболевание, которые сопровождается множественными пороками: идиотия (самая глубокая степень умственной отсталости), нарушения внутренних органов, многопалость, глухота. Дети с синдромом Патау редко живут больше года.
- Синдром Эдвардса (трисомия 18-й пары). Зачастую синдром диагностируют у детей, чья мать забеременела в пожилом возрасте. Симптомы: узкие и короткие глаза, маленькая нижняя челюсть, небольшой рот, деформация ушей. Большинство детей погибают в возрасте до трех месяцев из-за порока сердца или остановки дыхания. Некоторые доживают до года, и еще меньше детей живут дольше.
- Трисомия 9-й пары. Симптомы: высокий лоб, глубокая посадка глаз, деформация ушных раковин, широкая переносица, нёбо с расщелиной, короткая шея. Также возможны патологии опорно-двигательного аппарата, дисплазия тазобедренных суставов, деформация ребер, вывихи локтевых и коленных суставов. При трисомии 9-й пары хромосом диагностируют заболевания сердца и сосудов, почек, ЖКТ. Большинство детей погибают до четырех месяцев. Главной опасностью выступают респираторные инфекции.
- Трисомия 14-й пары. У детей наблюдается асимметрия лица, полные губы, короткий нос, высокий лоб, низко посаженные ушные раковины, небольшие мочки, короткая шея, деформация грудной клетки, маленький пенис у мальчиков. Патология опасна развитием пороков сердечно-сосудистой системы, почек, легких и кожи. Чаще всего дети умирают рано, однако есть случаи выживания до 10-13 лет.
- Полисомия Х- или Y-хромосом. Возможно снижение интеллектуальных способностей, шизофрения, психозы. Полисомия Х-хромосомы вызывает деформацию скелета и половых органов, умственную отсталость. Реже патология не приводит к физическим и психическим отклонениям, но влияет на интеллект. Для полисомии Y-хромосомы характерны такие проявления: чрезмерная агрессия, склонность к гомосексуализму, ассоциативность. Однако в большинстве случаев физические и умственные способности не нарушены.





