Лечение анемии при гломерулонефрите

Хронический Гломерулонефрит
Это двухстороннее воспалительное заболевание почек иммунного
генеза, которое характеризуется постепенной, но неуклонной гибелью клубочков,
сморщиванием почки, постепенным понижением функции, развитием артериальной
гипертензии и смертью от хронической почечной недостаточности.
Частота около 4 на 1000 вскрытий. Заболеваемость мужчин и
женщин одинаковая. Встречается во всех странах мира, но чаще в холодных.
Этиология
До конца не ясна, у части в анамнезе острый гломерулонефрит,
другие случаи не ясны. Иногда провоцирующим фактором может быть повторная
вакцинация, медикаментозная терапия – например, противоэпилептические средства.
Патогенез
В основе иммунологический механизм. Морфологически в области
базальной мембраны находят отложения иммунных комплексов, состоящих из
иммуноглобулина и комплемента. Характер иммунных отложений может быть различным:
если их много, грубые отложения, тяжелое поражение. Иногда может меняться
белковый состав самой мембраны.
Классификация
Клиническая:
а). Латентная форма – нефрит с изолированным мочевым с-мом.
б). Хронический гломерулонефрит с нефротическим компонентом
(нефрозонефрит). Основное проявление – нефротический с-м.
в). Гипертоническая форма, протекает с повышением АД,
медленно прогрессирует.
г). Смешанная форма.
Гистологическая (возникла с появлением прижизненной биопсии
с последующей электронной микроскопией.
а). Хронический гломерулонефрит с минимальными поражениями.
При эл. микроскопии выявляются изменения в базальной мембране, в основном в
подоцитах – клетках висцерального листка капсулы Шумлянского-Боумена. Выросты
подоцитов сливаются, представляя собой единую систему с иммунными отложениями.
Клиника: часто у детей (65-80%). Раньше называли липоидным нефрозом, но это
неправильно, так как нефроз – поражение почечных канальцев, а здесь поражаются
клубочки. Соответствует хроническому гломерулонефриту с нефротическим синдромом:
выраженная протеинурия (высокая селективность) может быть до 33%;
гипопротеинемия (гипоальбуминемия); отеки из-за снижения окотического давления
плазмы (гипоксия), за счет отечной жидкости еще больше уменьшается количество
белков крови – гиповолемия, вторичный гиперальдостеронизм, увеличение отеков;
гиперхолистеринемия, а также увеличение триглицеридов (до 3-5 тыс. мг). Раньше
считали, что гиперхолистеринемия компенсаторно увеличивает онкотическое
давление. Теперь установлено, что онкотическое давление за счет липидов
увеличивается незначительно. Причина же гиперхолестеринемии в снижении
липолитической активности печени. В целом это доброкачественная форма. К
смертельному исходу почти никогда не приводит, но может быть присоединение
инфекции, гипертонии, гематурии с исходом в сморщенную почку.
б). Мембранозный вариант нефрита: базальная мембрана
поражается более глубоко. При обычной микроскопии утолщается, разрывы мембраны,
большое отложение иммуноглобулинов и комплемента. Клиника чаще всего по типу
нефрозонефрита. Течение более злокачественное. Небольшая гематурия, постепенное
повышение, исход во вторично-сморщенную почку.
в). Фибропластический вариант: быстро идут процессы на
базальной мембране, происходит активация мезангия, дальнейшее разрастание
мембраны, разрастание клубочков идет медленнее. Клиника: гипертония, мочевой
синдром выражен слабо, иногда есть только периодические изменения в моче, отеков
в начале нет; затем проявляется настоящий гломерулонефрит с отеками и
гипертонией. Эта форма благоприятна по длительности течения заболевания, но
почти всегда дает исход во вторично-сморщенную почку и хроническую почечную
недостаточность.
г). Пролиферативный вариант: идет массовая пролиферация в
основном сосудистого эндотелия (эндокапиллярный тип), реже пролиферация носит
экстракапиллярный тип – со стороны Боумановской капсулы. Чаще смешанная форма,
клиника проявляется артериальной гипертензией.
д). Мембранозно-пролиферативный: б) + г) . Специально
выделяется гипертоническая форма хронического гломерулонефрита с клиникой
классической формы гипертонической болезни, но есть изменения со стороны мочи.
Cтепень изменения глазного дна может быть большая, чем при ГБ.
Дифференциальный диагноз
Острый гломерулонефрит: важен анамнез, время от начала
заболевания, удельный вес высокий на протяжении всего заболевания, а при
хроническом гломерулонефрите может быть снижение удельного веса мочи. Может
быть резко выражена гипертрофия левого желудочка. Гипертония. Решающее
значение имеет гистологическое исследование – наличие гиперпластических
процессов.
Злокачественная форма гипертонической болезни: сейчас
встречается крайне редко. Стойкое высокое АД 260/130-140 и более. Значительные
изменения на глазном дне. Затем, может присоединиться и мочевой синдром.
Хронический пиелонефрит: в анамнезе часто гинекологические
заболевания, аборты, цистит. Есть склонность к субфебрилитету. Пиурия.
Бактериоурия, раннее снижение удельного веса мочи. Наличие рентгенологических
признаков пиелонефрита (чашечки рано склерозируются, меняют свою форму).
Поликистоз почек: проявляется в 30-40 лет. Наличие
увеличенных с обеих сторон почек. Рентгенологически – наличие неровного
фестончатого края почек, кисты. Гипертония, азотемия. Рано дает хроническую
почечную недостаточность.
Амилоидоз почек: обычно картина нефротического синдрома.
Возникает на фоне длительного хронического воспаления. Часто сочетается с
амилоидозом печени и селезенки, может быть амилоидоз кишечника (понос,
истощение, снижение массы тела). Может быть и первичный амилоидоз – в анамнезе
нет нагноительных заболеваний. Может встречаться у очень старых людей; язык
становиться очень большим (не помещается во рту), увеличение сердца.
Диагностике помогает проба с конго-р. Биопсия слизистой ротовой полости или
лучше прямой кишки с пробой на амилоид (с йодом).
Диабетический гломерулосклероз: возникает при
нераспознанном диабете или при тяжелом его течении и плохом лечении.
Происходит гиалиноз сосудов почек, гибель почечных клубочков.
Клиника: только невротический синдром, и только в поздних
стадиях присоединяются гипертония и почечная недостаточность.
Миеломная болезнь с миеломной почкой: часто при поражении
почек присоединяется нефротический синдром. Диагностике помогает картина крови
и костного мозга, повышение белковых фракций крови, появление в крови
парапротеинов – белка Бен-Джонса.
Прогноз
При гломерулонефрите с минимальными изменениями – хороший.
Выздоровление может быть с дефектом – небольшой, но прогрессирующей
протеинурией. Чаще прогрессирующее течение с исходом в хроническую почечную
недостаточность.
Осложнения
1. При гипертонической форме – кровоизлияние в мозг, отслойка
сетчатки.
2. При нефросклерозе – присоединение различной инфекции.
3. Хроническая почечная недостаточность.
Лечение
1. При обострении стрептококковой инфекции – пеницилин.
2. При гипертонии – гипотензивные, салуретики – фуросемид,
лазикс. Дозы должны быть умеренными, т.к. из-за поражения почек может быть
кумуляция. Верошпирон.
3. Воздействие на аутоммунные процессы: кортикостероиды и
цитостатики целесообразны только при гломерулонефрите с минимальными поражениями
– это абсолютное и оправданное показание, эффект 80-100%: преднизолон 40-60 мг/сут.
3 недели. Если лечение эффективно, то положительный эффект появится на 4 неделе,
при положительном эффекте переходят на поддерживающие дозы 5-10 мг/сут. в
течение года. Терапию лучше проводить курсами, так как уменьшаются побочные
явления: а/4+3 (4 дня преднизолон, 3 дня отдых) 6/7+7, можно комбинировать
гормоны с цитостатиками – имуран 100 мг. циклофосфан 150-200 мг/сут. При
фибропластической форме цитостатики бесперспективны.
4. Для уменьшения протеинурии: индометацин 0,025.
5. Анаболические средства: ретаболил (увеличивает синтез
белка).
6. Антикоагулянты: гепарин – улучшает микроциркуляцию в
капиллярах, антипомплементарное действие, но может увеличивать гематурию.
7. Витамины в больших дозах, особенно витамин “С”.
8. Глюкоза 40% раствор в/в.
9. Диетотерапия: водносолевой режим (т.к. количество воды и
соли уменьшается при отеках): при гипертонии, сердечной недостаточности –
ограничение воды: при отсутствии азотеии количество белка 1 г/кг веса: при
нефротическом синдроме белок пищи у взрослых поднимают до 2 г/кг в сут. Потеря
белка определяется в суточном количестве мочи – протеинурия свыше 5 г/сут
считается массивной.
10. Режим обычный. Постельный – в самых тяжелых случаях.
11. Курортотерапия.
12. Физиотерапия: диатермия, тепло.
13. Санация очагов хронической инфекции.
Поступила в больницу:20.01.2013 (реанимация)
Перешла в отделение: 04.02.2013
Диагноз: острая почечная недостаточность, интерстициальный нефрит? Hemolitico уремический синдром, гломерулонефрит, железодефицитная анемия.
Ребенок поступил в хирургическую реанимацию с признаками Hemolitico уремического синдрома из детской больницы имени Игнатенко.
Анализ мочи 21.01.2013 количество мочи – 50 ml; плотность мочи 1005, белок:4 g, кетоны (+),
Биохимия 21.01.2013: общий белок 67,4, мочевина (urea) -26 +; креатинин (creatinin) – 0.22 ; билирубин (bilirubin) – 28.0; AЛАТ – 59; AСАТ 38.0; (N – 0-40, N – 0-37);
Биохимия крови 21.01.2013 : общий белок 65.9; мочевина (urea) – 31.3; креатини – 0.30 +; калий – 3.10; натрий 13.0; кальций 1,95;
Биохимия крови: 22.01.2013 – общий белок – 67.2; мочевина – 25 +; креатини – 0,16+ ; билирубин – 27.0; AЛАТ – 0,67; AСАТ – 0,59; калий – 3,56; натрий – 1,34; кальций – 1,90;
Биохимия крови: общий белок 56; мочевина – 38.0; креатина – 0.259; (N +2,6-2,5) (N – 0,033 –0,097); глюкоза – 6,0; N – 3,9 – 5,83; тимоловая проба 66, 0-40,0; холестерин 5,7, <5,2
Бета липопротеины 75 (N – 35-55)
калий 4,6 (N – 3,6 – 5,4)
натрий 137 (N = 130-150)
кальций 2,29 (N – 2,18 – 2,58)
железо – 37,3 (N – 6,0 – – 26,0)
протромбин – 100
фибриноген 3,8
22.01.2013: мочевина – 32.0; креатини – 0,18; калий – 3,2; натрий – 131; кальций – 2.08;
22.01.2013: общий белок – 56; мочевина – 38; креатини – 0,259 (n 0,053 – 0,097) глюкоза 6.0; тимоловая проба – 1,6 (N 0-4,0, N 3,9 – 5,83)
холестерин – 5,7-<5,2; B липопротеины – 75; калий 4.65; натрий – 137; кальций – 2.29; железо – 37,3; N (6,0 – 26,0)
23.01.13 – общий белок 67,3 ; мочевина – 22 ; креатини – 0,177 ;
25.01.13 – мочевина – 30.8; креатини – 0,152; калий 3,16; натрий -140;
26.01.13 – K+3,58 mmol/l, Na+13,1 mmol/l; Ca 2 mmol/l.; мочевина 19,7; креатини – 0,191; Br (????) – 57,0; mkmol /l
27.01.2013 – мочевина 32,0; креатина – 0,142; калий – 3,97; натрий 132; кальций – 2,14;
29.01.13 – K+4.02; Na – 135; Ca – 1,94; мочевина – 19.8, креатина – 0,128; общий белок – 67,2;
29.01.13 – общий белок 64,0; мочевина – 21,4; креатина – 0,155; AЛАТ – 48; AСАТ – 62;
30.01.13 – общий белок – 65,3; мочевина – 19,8; креатина – 0,128;
Anti Hiv –negativ
21.01.13: Общий анализ крови: Гемоглобин – 33, эритроциты – 1,4; гематокрит (Ht) – 0,12; лейкоциты – 4,8 ; СОЭ (VSH) – 10 мм/час ; палочкоядерные – ?, сегментоядерные – 50, эозинофилы – 0, лимфоциты – 16 ; моноциты – 5;
28.01.1: Гемоглобин – 75 ; эритроциты – 2,4 ; цветовой показатель – 0,93; тромбоциты – 128 ; лейкоциты – 8,5 ; палочкоядерные – 6, сегментоядерные – 51, эозинофилы – 1, лимфоциты – 37 ; моноциты – 4, СОЭ (VSH) – 7
29.01.13 = Гемоглобин – 112 ; эритроциты – 3,6 ; гематокрит (Ht) – 0,34 ; тромбоциты – 110, 0 ;
30.01.13 = Гемоглобин – 100 ; эритроциты – 3,5 ; цветовой показатель – 0,92; гематокрит (Ht) – 0,33; тромбоциты – 184;
Общий анализ мочи –
28.01.13 = белок – 5,6 g/l; лейкоциты – 45 в поле зрения; эпителий плоский – 30-35, эритроциты – 40-45 поле зрения
31.01.13 = эритроциты – 10-11 п/з; эритроциты 12-14 c/v; цилиндры – 4-7 c/v
21.01.13 УЗИ почек, мочевого пузыря, внутренние органы
Печень – правая доля 88 x (+20), левая 31mm
v. portae – 3mm, поджелудочная железа 7-6 mm, селезёнка – 61
правая почка 72×33 mm, левая почка 72×34 mm
паренхима 18 mm
Заключение: Воспалительный процесс, Гломелуронефрит
Противовоспалительное лечение
Эритроциты
Капали .
Sol. Albumini
Sol. Glucoza 10x 200 ml ;
Sol. NaCl 0.9% ;
Sol. CaCl 10% – 2,0 ;
Dexasoni 2 mg
Riboxini 1,0 ml 10 zile
04.02.13 – Ребенок перешел в гематологическое отделение
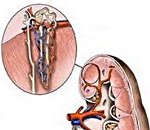
Хронический гломерулонефрит – это прогрессирующее диффузное иммуновоспалительное поражение клубочкового аппарата почек с исходом в склероз и почечную недостаточность. Может протекать малосимптомно, включать повышение артериального давления, отеки, нарушения общего состояния. В диагностике применяют клиническое и биохимическое исследование мочи, УЗИ почек, морфологическое исследование почечной ткани (биопсию), экскреторную урографию, ренографию. Лечение включает регуляцию питания, кортикостероидную, иммуносупрессивную, антикоагулянтную, диуретическую, гипотензивную терапию.
Общие сведения
Под хроническим гломерулонефритом в урологии и нефрологии понимают различные по этиологии и патоморфологии первичные гломерулопатии, сопровождающиеся воспалительными и деструктивными изменениями и приводящие к нефросклерозу и хронической почечной недостаточности. Среди всей терапевтической патологии заболевание составляет около 1–2 %, что позволяет говорить о его относительно высокой распространенности. Патология может диагностироваться в любом возрасте, однако чаще первые признаки нефрита развиваются в 20-40 лет. Признаками хронического процесса служат длительное (более года) прогрессирующее течение гломерулонефрита и двустороннее диффузное поражение почек.

Хронический гломерулонефрит
Причины
Инфекционные факторы
Хронизация и прогрессирование заболевания может являться следствием неизлеченного острого гломерулонефрита. Вместе с тем часто встречаются случаи развития первично-хронического гломерулонефрита без предшествующего эпизода острой атаки. Причину болезни удается выяснить не всегда. Ведущее значение придается:
- нефритогенным штаммам стрептококка;
- наличию в организме очагов хронической инфекции (фарингита, тонзиллита, гайморита, холецистита, кариеса, пародонтита, аднексита и пр.);
- персистирующим вирусам (гриппа, гепатита В, герпеса, ветряной оспы, инфекционного мононуклеоза, краснухи, цитомегаловирусной инфекции).
Неинфекционные факторы
У части пациентов хронический гломерулонефрит обусловлен наследственной предрасположенностью (дефектами в системе клеточного иммунитета или комплемента) или врожденными почечными дисплазиями. Также к неинфекционным факторам относят:
- аллергические реакции на вакцинацию;
- алкогольную и лекарственную интоксикацию;
- иммуновоспалительные заболевания – геморрагический васкулит, ревматизм, системная красная волчанка, септический эндокардит и т. д.
Возникновению патологии способствуют охлаждение и ослабление общей сопротивляемости организма.
Патогенез
В патогенезе хронического гломерулонефрита ведущая роль принадлежит иммунным нарушениям. Экзогенные и эндогенные факторы вызывают образование специфических ЦИК, состоящих из антигенов, антител, комплемента и его фракций (С3, С4), которые осаждаются на базальной мембране клубочков и вызывают ее повреждение. При хроническом гломерулонефрите поражение клубочков носит интракапиллярный характер, нарушающий процессы микроциркуляции с последующим развитием реактивного воспаления и дистрофических изменений.
Заболевание сопровождается прогрессирующим уменьшением веса и размеров почек, уплотнением почечной ткани. Микроскопически определяется мелкозернистая поверхность почек, кровоизлияния в канальцы и клубочки, потеря четкости мозгового и коркового слоя.
Классификация
В этиопатогенетическом отношении выделяют инфекционно-иммунные и неинфекционно-иммунные варианты хронического гломерулонефрита. По патоморфологической картине обнаруживаемых изменений различают минимальный, пролиферативный, мембранозный, пролиферативно-мембранозный, мезангиально-пролиферативный, склерозирующий типы болезни и фокальный гломерулосклероз. В течении патологии выделяют фазу ремиссии и обострения. По скорости развития заболевание может быть ускоренно прогрессирующим (в течение 2-5 лет) и медленно прогрессирующим (более 10 лет).
В соответствии с ведущим синдромом различают несколько форм хронического гломерулонефрита. Каждая из форм протекает с периодами компенсации и декомпенсации азотовыделительной функции почек:
- латентную (с мочевым синдромом);
- гипертензионную (с гипертоническим синдромом);
- гематурическую (с преобладанием макрогематурии);
- нефротическую (с нефротическим синдромом);
- смешанную (с нефротически-гипертоническим синдромом).
Симптомы хронического гломерулонефрита
Симптоматика обусловлена клинической формой заболевания. Латентная форма встречается у 45% пациентов, протекает с изолированным мочевым синдромом, без отеков и артериальной гипертензии. Характеризуется умеренной гематурией, протеинурией, лейоцитурией. Течение медленно прогрессирующее (до 10-20 лет), развитие уремии наступает поздно. При гематурическом варианте (5%) отмечается стойкая гематурия, эпизоды макрогематурии, анемия. Течение данной формы относительно благоприятное, уремия возникает редко.
Гипертензионная форма хронического гломерулонефрита развивается в 20% наблюдений и протекает с артериальной гипертонией при слабо выраженном мочевом синдроме. АД повышается до 180-200/100-120 мм рт. ст., нередко подвергается значительным суточным колебаниям. Наблюдаются изменения глазного дна (нейроретинит), гипертрофия левого желудочка, сердечная астма, как проявление левожелудочковой сердечной недостаточности. Течение данной формы длительное и неуклонно прогрессирующее с исходом в почечную недостаточность.
Нефротический вариант, встречающийся в 25% случаев, протекает с массивной протеинурией (свыше 3 г/сут.), стойкими диффузными отеками, гипо- и диспротеинемией, гиперлипидемией, водянкой серозных полостей (асцитом, гидроперикардом, плевритом) и связанных с ними одышкой, тахикардией, жаждой. Нефротический и гипертензивный синдромы составляют суть наиболее тяжелой, смешанной формы хронического гломерулонефрита (7% наблюдений), которая протекает с гематурией, выраженной протеинурией, отеками, артериальной гипертензией. Неблагоприятный исход определяется быстрым развитием почечной недостаточности.
Диагностика
Ведущими критериями диагностики служат клинико-лабораторные данные. При сборе анамнеза учитывается факт наличия хронических инфекций, перенесенного острого гломерулонефрита, системных заболеваний.
- Анализы мочи. Типичными изменениями общего анализа мочи служит появление эритроцитов, лейкоцитов, цилиндров, белка, изменение удельного веса мочи. Для оценки функции почек проводятся пробы Зимницкого и Реберга.
- Анализы крови. В крови обнаруживается гипопротеинемия и диспротеинемия, гиперхолестеринемия, увеличивается титр антител к стрептококку (АСЛ-О, антигиалуронидаза, антистрептокиназа), снижается содержание компонентов комплемента (СЗ и С4), повышается уровень IgM, IgG, IgА.
- УЗИ почек. При прогрессирующем течении хронического гломерулонефрита обнаруживает уменьшение размеров органов за счет склерозирования почечной ткани.
- Лучевые методы. Экскреторная урография, пиелография, нефросцинтиграфия помогают оценить состояние паренхимы, степень нарушения функции почек.
- Дополнительные методы. Для выявления изменений со стороны других систем проводится ЭКГ и ЭхоКГ, УЗИ плевральных полостей, осмотр глазного дна.
- Биопсия почки. Для установления гистологической формы хронического гломерулонефрита и его активности, а также исключения патологии со сходными проявлениями проводится биопсия почки с морфологическим исследованием полученного образца почечной ткани.
В зависимости от клинического варианта болезни требуется проведение дифференциальной диагностики с хроническим пиелонефритом, нефротическим синдромом, поликистозом почек, почечнокаменной болезнью, туберкулезом почек, амилоидозом почек, артериальной гипертензией.
Лечение хронического гломерулонефрита
Особенности терапии диктуются клинической формой заболевания, скоростью прогрессирования нарушений и наличием осложнений. Рекомендуется соблюдение щадящего режима с исключением переутомлений, переохлаждений, профессиональных вредностей. В периоды ремиссии требуется лечение хронических инфекций, поддерживающих течение процесса. Диета, назначаемая при хроническом гломерулонефрите, требует ограничения поваренной соли, алкоголя, специй, учета выпитой жидкости, увеличения суточной нормы белка.
Медикаментозное лечение складывается из иммуносупрессивной терапии глюкокортикостероидами, цитостатиками, НПВС; назначения антикоагулянтов (гепарина, фениндиона) и антиагрегантов ( дипиридамола). Симптоматическая терапия может включать прием диуретиков при отеках, гипотензивных средств при гипертензии. Кроме полных стационарных курсов терапии в периоды обострения показана поддерживающая амбулаторная терапия во время ремиссии, лечение на климатических курортах.
Прогноз и профилактика
Эффективное лечение хронического гломерулонефрита позволяет устранить ведущие симптомы (гипертонию, отеки), отсрочить развитие почечной недостаточности и продлить жизнь пациенту. Все больные находятся на диспансерном учете у врача-нефролога. Наиболее благоприятный прогноз имеет латентная форма; более серьезный – гипертензивная и гематурическая; неблагоприятный – нефротическая и смешанная формы. К осложнениям, ухудшающим прогноз, относятся плевропнемнония, пиелонефрит, тромбоэмболии, почечная эклампсия.
Поскольку развитие или прогрессирование необратимых изменений в почках чаще всего инициируется стрептококковыми и вирусными инфекциями, влажным переохлаждением, первостепенное значение приобретает их профилактика. При сопутствующей хроническому гломерулонефриту патологии необходимо наблюдение смежных специалистов – отоларинголога, стоматолога, гастроэнтеролога, кардиолога, гинеколога, ревматолога и др.
