Неотложная помощь при железодефицитной анемии


Прогноз при своевременной диагностике и адекватном лечении благоприятный.
Возможны следующие осложнения:
– Нарушение психоэмоционального состояния:
· снижается память;
· нарушается концентрация внимания;
· появляется раздражительность.
Анемическая прекома:
-одышка в состоянии покоя без каких-либо нагрузок;
-прогрессирующая слабость, сонливость;
-психические расстройства (галлюцинации, депрессивный синдром);
-кожа и слизистые оболочки резко бледные с синюшным оттенком;
-тахикардия (учащенное сердцебиение).
Анемическая кома:
-низкое артериальное (кровяное) давление
-рвота
-тахипноэ (учащенное поверхностное дыхание);
-потеря сознания
– непроизвольное мочеиспускание;
отсутствие рефлексов на конечностях (то есть реакции в ответ на раздражение: например, перестает определяться разгибание конечности при ударе молоточком в зонах близкого расположения нервов под кожей или сгибание пальцев ног при проведении пальцем по подошве).
Неотложная помощь:
Оказание помощи анемической коме выполнять по правилу «трех катетеров»: 1) поддержание газообмена (обеспечение проходимости дыхательных путей, оксигенация, проведение ИВЛ); 2) восполнение ОЦК (с этой целью пунктируются и катетеризируются 2-3 периферические вены или магистральный и периферические сосуд; 3) катетеризация мочевого пузыря (после госпитализации пострадавшего в стационар). Обеспечение газообмена. Шоковое состояние повышает потребность организма в кислороде, что и требует дополнительной оксигенации при проведении интенсивной терапии. Увлажненный кислород подается через маску в 100 % концентрации. При развитии дыхательной недостаточности (частота дыхания более 35-40 в 1 минуту, снижение сатурации кислорода ниже 85 %), а также бессознательном состоянии пациента, показан перевод на искусственную вентиляцию легких (ИВЛ) с ингаляцией 100 % кислорода. Продленная ИВЛ проводится до восстановления гемодинамических показателей, диуреза, сознания, адекватного дыхания. Принципы терапии анемической комы должны формироваться в соответствии с основными патогенетическими механизмами его развития. Устранение дефицита ОЦК, которое достигается проведением мощной инфузионной терапии с применением кристаллоидных, коллоидных плазмозаменителей и препаратов крови. Объемы инфузионных сред и их комбинирование во многом зависят от этапа оказания медицинской помощи и глубины шокового состояния. Суммарный объем инфузионной терапии должен превышать измеренный объем дефицита ОЦК на 60-80 %. Соотношение кристаллоидных и коллоидных растворов должно быть не менее, чем 1:1. Чем сильнее выражен дефицит ОЦК, тем больше требуется кристаллоидных растворов, и их соотношение с коллоидами может быть доведено до 2:1. Хотя растворы кристаллоидов держаться в сосудистом русле не более 3 часов, на первоначальном этапе лечения шока они прекрасно восполняют ОЦК и предупреждают опасный дефицит внутриклеточной жидкости. Коллоиды обладают высоким гемодинамическим эффектом, и держаться в сосудистом русле 4-6 часов. Чаще используют декстраны (полиглюкин), гидроксиэтилированные крахмалы (Рефортан, Стабизол, HAES-steril) в суточной дозе от 6 до 20 мл/кг массы тела, а также гипертонические растворы хлорида натрия – 7,5 % в суточной дозе 4 мл/кг; 5 % – 6 мл/кг; 2,5 % раствор – 12 мл/кг. Не следует превышать указанные дозировки гипертонического раствора хлорида натрия из-за опасности развития гиперосмолярного состояния, гиперхлоремического метаболического ацидоза. Одновременное применение коллоидных и гипертонических растворов позволяет продлить их пребывание в сосудистом русле и тем самым увеличить продолжительность их действия, уменьшает общее периферическое сопротивление. Быстрое восполнение внутрисосудистого объема. Инфузионно-трансфузионная терапия (ИТТ) должна быть адекватной по объему, скорости введения и качеству (табл. 8.4).
Таблица 8.4. Принципы восстановления оцк при геморрагическом шоке.
До остановки кровотечение темп инфузии должен быть таким, чтобы обеспечить минимально допустимое систолическое АД (для нормотоников – 80 мм рт.ст., для гипертоников оно поддерживается на уровне привычного для каждого пациента диастолического АД). После остановки кровотечения темп инфузии увеличивается (вплоть до струйного) и постоянно поддерживается до повышения АД и его стабилизации на безопасном или привычном (нормальном) для пациента уровне. С целью восстановления целостности клеточных мембран и их стабилизации (восстановление проницаемости, обменных процессов и др.) используют: витамин С – 500-1000 мг; этамзилат натрия 250-500 мг; эссенциале – 10 мл; троксевазин – 5 мл. Расстройства насосной функции сердца устраняются назначением гормонов, препаратов, улучшающих сердечный метаболизм (рибоксин, карвитин, цитохром С), антигипоксантов. Для улучшения сократительной способности миокарда и лечения сердечной недостаточности используются препараты улучшающие метаболизм миокарда, антигипоксанты: кокарбоксилаза – по 50-100 мг однократно; рибоксин – 10-20 мл; милдронат 5-10 мл; цитохром С – 10 мг, актовегин 10-20 мл. Сердечная недостаточность может потребовать включение в состав терапии добутамина в дозе 5-7,5 мкг/кг/ мин или допамина 5-10 мгк/кг/мин. Важным звеном в терапии геморрагического шока является гормонотерапия. Препараты этой группы улучшают сократительную способность миокарда, стабилизируют клеточные мембраны. В остром периоде допускается только внутривенное введение, после стабилизации гемодинамики переходят на внутримышечное введение кортикостероидов. Их вводят в больших дозах: гидрокортизон до 40 мг/кг, преднизолон до 8 мг/кг, дексаметазон – 1 мг/кг. Однократная доза гормонов в острой фазе шока не должна быть ниже 90 мг для преднизолона, 8 мг для дексаметазона, 250 мг для гидрокортизона. С целью блокирования медиаторов агрессии, улучшения реологических свойств крови, профилактики нарушений в свертывающей системе крови, стабилизации клеточных мембран и др. в настоящее время широко используются, особенно на ранних этапах лечения, такие антиферментные препараты, как трасилол (контрикал, гордокс) в дозе 20-60 тыс. ЕД. С целью блокирования нежелательных эффектов со стороны ЦНС целесообразно применение наркотических аналгетиков или дроперидола (с учетом исходного АД). При значениях систолического АД ниже 90 мм.рт.ст – не использовать. Первоочередной задачей при продолжающемся кровотечении – немедленная его остановка. Для уменьшения величины кровопотери, при обнаружении источника, должна проводиться первичная (пальцевое прижатие, наложение жгута, давящей повязки, остановка с помощью инструментов – наложение зажима на кровоточащий сосуд и др.) и скорейшее решение вопроса о хирургической (или окончательной) остановке. Параллельно проводятся лечебные мероприятия по восполнению ОЦК, профилактике и лечению синдрома полиорганной недостаточности (“шоковых” легких, почек, нарушений мозгового кровообращения, ДВС-синдрома), поддержанию адекватной макромикроциркуляции, профилактике инфекционных осложнений.
Кровопотеря более 40 % потенциально опасна для жизни.
1) переливание крови 400 – 500 мл или эритроцитарной массы 250 – 300 мл;
2) ингаляция кислорода;
3) 1 мл 10% раствора кофеина под кожу, 2 мл 20% раствора камфары под кожу, 1 мл 25% раствора кордиамина внутримышечно;
4) витамин B12 300 – 500 Y внутримышечно;
5) камполон 8 – 12 мл внутримышечно.
– Ухудшение состояния внутренних органов, особенно при наличии хронических заболеваний (например, сердца, почек и др.)
Критерии эффективности при проведении неотложной помощи:
ЭФФЕКТИВНОСТИ ИВЛ 1. Синхронное с вдуванием расширение грудной клеточки.
2. Выслушивание и чувство движения вдуваемой струи при вдохе. Аспект ЭФФЕКТИВНОСТИ ЗАКРЫТОГО МАССАЖА СЕРДЦА 1. Изменение цвета кожных покровов (они становятся наименее бледноватыми, сероватыми, цианотичными). 2. Сужение зрачков с возникновением реакции на свет. 3. Возникновение пульса на больших артериях (сонных, бедренных). 4. Возникновение АД на уровне 60-80 мм рт.ст. 5. Следующее восстановление самостоятельного дыхания. ПРИЗНАКАМИ ЖИЗНИ ЯВЛЯЮТСЯ: 1. Наличие сердцебиения (его определяют рукою либо ухом на грудной клеточке в области левого соска). 2. Наличие пульса на артериях (определяют на сонной, бедренной, лучевой). 3. Наличие дыхания (определяют по движению грудной клеточки и живота; увлажнению зеркала, приложенного к носу и рту пострадавшего; движению куска ваты либо бинта, поднесенных к носу и рту пострадавшего). 4. Наличие реакции зрачков на свет (при освещении глаза пучком света наблюдается сужение зрачка – это положительная реакция зрачка на свет). Можно при дневном свете на некое время закрыть глаза пострадавшего рукою, потом стремительно отвести руку в сторону. При всем этом приметно сужение зрачка. Аспекты прекращения СЛР. Начав СЛР, нужно делать, не останавливаясь. Прекращают ее, если: 1. Восстановление самостоятельного кровообращения на магистральных артериях и/либо дыхания. 2. Неэффективность реанимации в течение 30 минут. Исключениесоставляют состояния, при которых нужно пролонгировать реанимацию: 2.1. Переохлаждение (гипотермия); 2.2. Утопление в ледяной воде; 2.3. Передозировка фармацевтических средств либо наркотиков; Электротравма, поражение молнией. 3. Пришествие очевидных признаков био погибели. 4. Вас сменяет другой спасатель. 5. Приехала «скорая помощь». 6. Вы исчерпали свои силы. 7. Место происшествия стало опасным. Когда у пострадавшего появился пульс, но ещё нет самостоятельного дыхания, необходимо продолжать ИВЛ. Если у пострадавшего появились пульс и дыхание, – поддерживать его дыхательные пути открытыми и продолжать следить за пульсом и дыханием до приезда «скорой помощи». Вопросы для самоконтроля 1. Проведение сердечно-легочной реанимации вне целительных учреждений. 2. Предпосылки и обычные клинические признаки обструкции дыхательных путей (полной и частичной). 3. Предпосылки и признаки медицинской и био погибели. 4. Предпосылки и признаки остановки сердца. 5. Этапы СЛР. 6. Особенности проведения ИВЛ у пациента с трахеостомой, зубными протезами, повреждением шейки и позвоночника. 7. Вероятные отягощения СЛР. 8. Аспекты эффективности проведения реанимационных мероприятий. 9. Аспекты прекращения СЛР.
Дата добавления: 2017-04-14; просмотров: 2204 | Нарушение авторских прав | Изречения для студентов
Читайте также:
Рекомендуемый контект:
Поиск на сайте:
© 2015-2020 lektsii.org – Контакты – Последнее добавление
Дата публикации 18 июля 2020Обновлено 18 июля 2020
Определение болезни. Причины заболевания
Железодефицитная анемия (ЖДА) — состояние, при котором недостаток железа в организме приводит к снижению количества эритроцитов. При анемии возникают нарушения со стороны кожи и слизистых оболочек, быстрая утомляемость, головокружения и обмороки. Дефицит железа связан с нарушением его поступления, усвоения или повышенными потерями крови [1].
По данным Всемирной организации здравоохранения, в мире более двух миллиардов людей страдают ЖДА, в основном это женщины и дети [5]. Из всех анемий ЖДА составляют 80 % [2]. Эта проблема актуальна и для России, с ней сталкиваются врачи почти всех специальностей.
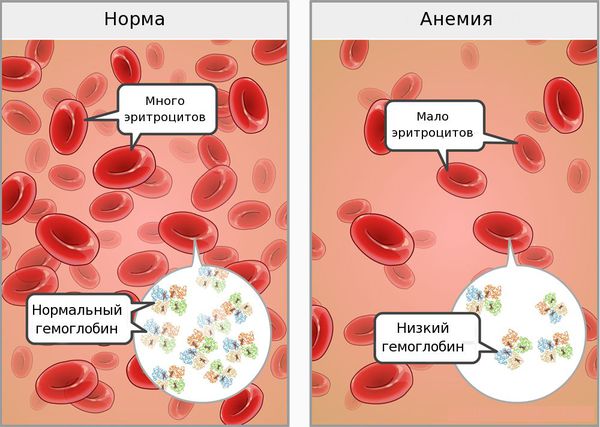
Основные причины развития ЖДА:
- Несбалансированное питание с нехваткой железа и преобладанием мучных и молочных продуктов (дефицит красного мяса и белка в пище, голодание, недоедание, однообразная пища, вегетарианство, искусственное вскармливание у детей, нервная анорексия) [1].
- Повышенная потребность в железе (беременность, лактация, период интенсивного роста и полового созревания, тяжёлая физическая работа, интенсивные занятия спортом, паразитарные инвазии кишечника) [1].
- Повышенные хронические потери железа (наружные или внутренние):
- частые кровотечения из дёсен;
- носовые кровотечения;
- эрозивный эзофагит;
- желудочные кровопотери — эрозии и язвы желудка, грыжи пищеводного отверстия диафрагмы, опухоли желудка;
- кишечные кровопотери — эрозии и язвы двенадцатиперстной кишки, язвенный колит, опухоли кишечника, полипы и дивертикулы кишечника (выпячивание кишечной стенки), геморроидальные кровотечения;
- маточные кровопотери — обильные и/или длительные менструации, аномальные маточные кровотечения, миома матки, эндометриоз, рак матки;
- почечные кровопотери — гематурическая форма хронического гломерулонефрита, рак мочевого пузыря, почек и мочевыводящих путей;
- геморрагические диатезы — коагулопатии (нарушение свёртываемости крови), тромбоцитопении (снижение количества тромбоцитов), тромбоцитопатии (дефект тромбоцитов), васкулиты (воспаление кровеносных сосудов) и коллагенозы (поражение соединительной ткани);
- донорство при регулярной сдаче крови пять и более раз в год [2][8].
- Нарушение ионизации железа в желудке — атрофический гастрит, гиповитаминоз С, резекция желудка (операция по удалению значительной части желудка).
- Нарушение всасывания железа в кишечнике — дуоденит (воспаление двенадцатиперстной кишки), хронические энтериты (воспаление тонкого кишечника), целиакия, резекция кишечника [2][8].
- Нарушение транспорта железа вследствие уменьшения количества трансферрина — белка, связывающегося с железом для переноса его в молекулу гемоглобина (при циррозах, инфекционных заболеваниях, уремии, туберкулёзе).
- Недостаточный исходный уровень железа в организме у детей, рождённых от матерей с низким уровнем гемоглобина крови.
Группы риска по ЖДА:
- дети (недоношенные, дети от 6 месяцев до 3 лет, подростки старше 12 лет);
- менструирующие женщины;
- женщины в период беременности и лактации;
- доноры;
- люди старше 60 лет.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы железодефицитной анемии
Недостаток железа в организме проявляется двумя синдромами — сидеропеническим и анемическим [2][8].
Сидеропенический синдром связан с недостатком железа в тканях и проявляется нарушениями со стороны кожи и слизистых оболочек:
- сухость, дряблость, шелушение и трещины на коже;
- ломкость и слоистость ногтей, их поперечная исчерченность, койлонихия (ногти становятся плоскими, иногда принимают вогнутую “ложкообразную” форму);
- ангулярный стоматит (изъязвления и трещины в уголках рта);
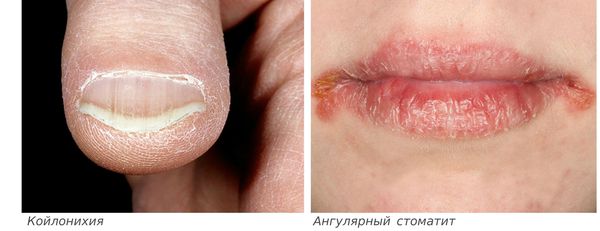
- ломкость и выпадение волос (волосы теряют блеск, истончаются, секутся, редеют и рано седеют);
- извращение вкуса и пристрастие к непищевым продуктам — к мелу, извести, глине, углю, краскам, земле и т. д.; причина этого симптома неизвестна, но он часто встречается при ЖДА;
- изменение обоняния и тяга к токсическим веществами — к бензину, керосину, мазуту, ацетону, лакам, краскам, гуталину, выхлопным газам, т. е. токсикомания; данный симптом необъясним, но тоже достаточно специфичен для ЖДА и полностью проходит на фоне приёма препаратов железа;
- дистрофические процессы в желудочно-кишечном тракте — глоссит (болезненность и жжение языка), гингивит, кариес, склонность к пародонтозу, атрофический гастрит и энтерит, сидеропеническая дисфагия или синдром Пламмера — Винсона (затруднённое глотание сухой и твёрдой пищи и даже слюны) [8];
- недостаточность мышечных сфинктеров (недержание мочи при кашле, смехе, непреодолимые позывы к мочеиспусканию, возможно ночное недержание мочи).
При осмотре обращает на себя внимание бледность кожных покровов, часто с зеленоватым оттенком (“хлороз”) и симптом голубых склер — дистрофические изменения роговицы глаза, через которые просвечивают сосудистые сплетения, создающие “синеву” [2][8].
Анемический синдром проявляется слабостью, быстрой утомляемостью, сонливостью днём и плохим засыпанием ночью, головокружениями, обмороками, частыми головными болями, шумом в ушах, мельканием “мушек” перед глазами, одышкой при физической нагрузке, увеличением частоты сердечных сокращений, неприятными ощущениями в области сердца, пониженным артериальным давлением.
При ЖДА может наблюдаться умеренное повышение температуры тела (до 37,5 °С), которое исчезает после лечения железосодержащими препаратами.
Зачастую снижение содержания гемоглобина происходит постепенно, при этом многие органы адаптируются к анемии. В связи с этим жалобы больных не всегда соответствуют показателям содержания гемоглобина. Многие пациенты, особенно женщины, свыкаются с неважным самочувствием, приписывая его переутомлению, психическим и физическим перегрузкам.
Патогенез железодефицитной анемии
Железо — жизненно важный для человека микроэлемент, который входит в состав гемоглобина крови, миоглобина мышц, отвечает за транспорт кислорода в организме и протекание многих биохимических реакций.
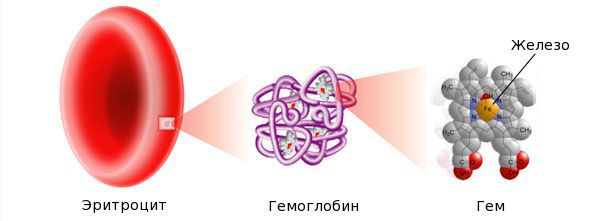
Железо поступает в организм в виде двухвалентного (мясная пища) и трёхвалентного (растительная пища) ионов. Первый всасывается легко, второй под действием соляной кислоты в желудке должен превратиться в двухвалентный. Далее он поступает в двенадцатиперстную кишку и начальные отделы тощей кишки, затем двухвалентное железо вновь переводится в трёхвалентное. В дальнейшем часть этого железа поступает в депо слизистой оболочки тонкой кишки, а другая всасывается в кровь, где соединяется с трансферрином (белком-переносчиком железа, синтезируемым в печени). Если содержание железа в организме избыточно, то оно задерживается в клетках кишечника и в дальнейшем удаляется из организма вместе со слущивающимся эпителием.
При недостатке железо поступает в кровоток и соединяется, как уже упоминалось, с трансферрином. Далее через систему воротной вены железо направляется в печень, где запасается в составе белка ферритина. Другая часть железа в составе трансферрина транспортируется к клеткам красного костного мозга и используется для образования гемоглобина, а также участвует в тканевых окислительно-восстановительных реакциях [5][9].
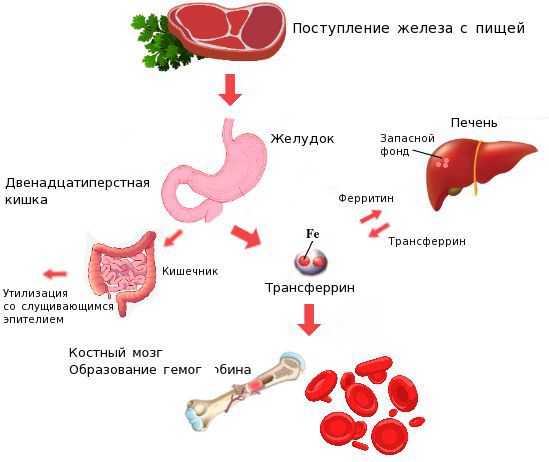
При снижении кислотности в желудке (атрофический гастрит, резекция желудка, приём препаратов, снижающих кислотность, гиповитаминоз С) нарушается ионизация железа в желудке, что ведёт к дальнейшему нарушению всасывания железа и развитию ЖДА. При резекции и хронических заболеваниях кишечника (дуоденит, хронический энтерит, целиакия) нарушается всасывание железа, что опять же приводит к развитию ЖДА.
Если нарушается включение железа в трансферрин, то оно не доходит до органов депо и клеток красного костного мозга. При этом нарушается образование гемоглобина, а также белков, содержащих железо (миоглобин, железосодержащие тканевые ферменты), что также ведёт к развитию анемии [9].
Ферменты, содержащие железо, принимают участие в синтезе гормонов щитовидной железы и поддержании иммунитета, поэтому при дефиците железа нарушаются защитные и адаптационные силы организма и весь обмен веществ.
Классификация и стадии развития железодефицитной анемии
Выделяют три стадии железодефицитных состояний: прелатентный дефицит железа, латентный дефицит и железодефицитную анемию (ЖДА).
Для прелатентного дефицита железа характерно снижение запасов железа в костном мозге:
- снижение железа в депо (снижение ферритина);
- нормальный уровень сывороточного железа;
- нормальный уровень гемоглобина и эритроцитов;
- отсутствие тканевых проявлений (нет сидеропенического синдрома) [4][6].
На этой стадии симптомов может не быть.
Латентный (скрытый) дефицит железа влияет на тканевой обмен. На этой стадии запасы железа начинают истощаться, но организм ещё не успел отреагировать снижением гемоглобина. Возникают первые проявления заболевания — человека может беспокоить повышенная утомляемость, слабость, одышка при физической нагрузке, ломкость ногтей, сухость кожи, выпадение волос. Но эти симптомы пока выражены незначительно.
Латентный дефицит железа характеризуется:
- снижением железа в депо (снижение ферритина);
- снижением уровня сывороточного железа;
- нормальным уровнем гемоглобина и эритроцитов;
- повышением общей железосвязывающей способности сыворотки (ОЖСС);
- отсутствием гемосидерина (пигмента, состоящего из оксида железа, он образуется при распаде гемоглобина) в макрофагах костного мозга;
- наличием тканевых проявлений (сидеропенический синдром) [4][6].
На третьей стадии (собственно ЖДА) снижается уровень гемоглобина и эритроцитов.
Для железодефицитной анемии характерно:
- снижение железа в депо (снижение ферритина);
- снижение уровня сывороточного железа;
- снижение уровня гемоглобина и эритроцитов;
- повышение общей железосвязывающей способности сыворотки (ОЖСС);
- отсутствие гемосидерина в макрофагах костного мозга;
- наличие тканевых проявлений (сидеропенический синдром);
- повышение растворимых трансферриновых рецепторов (рТФР);
- снижение коэффициента насыщения трансферрина железом (НТЖ);
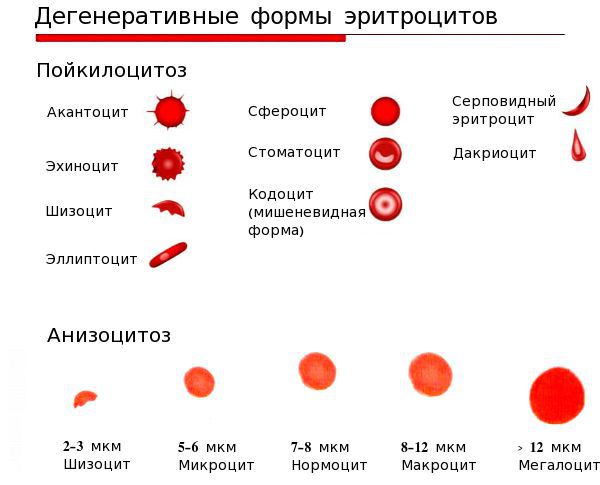
- анизоцитоз — изменение размеров эритроцитов;
- пойкилоцитоз — изменение формы эритроцитов [4][6].
Для этой стадии характерна ярко выраженная клиническая симптоматика, хотя зачастую люди списывают эти проявления на переутомление.
В норме уровень гемоглобина в крови: у женщин — 120-140 г/л, у мужчин — 130-160 г/л.
Степени тяжести ЖДА (на основании снижения уровня гемоглобина Hb):
- I — лёгкая степень: Hb от 90 до 120 г/л;
- II — средняя степень: Hb от 70 до 89 г/л;
- III — тяжёлая степень: Hb менее 70 г/л.
Осложнения железодефицитной анемии
Осложнения возникают при анемии, нелеченной более 5 лет. Тяжёлая ЖДА может привести к развитию миокардиодистрофии — поражению мышечного слоя сердца, снижению его сократительной функции и развитию сердечной недостаточности.
При ЖДА возникают сбои в работе иммунной системы, а это приводит к частым бактериальным и вирусным инфекциям (ОРВИ, гриппу, обострениям тонзиллита, бронхита, гайморита) [2][8].
У беременных с ЖДА повышается риск преждевременных родов и задержки роста плода. У детей недостаток железа приводит к задержке роста и интеллектуального развития.
Также при длительном и тяжёлом течении ЖДА нарушаются функции печени и происходят/> изменения со стороны репродуктивной сферы (нарушается менструальный цикл) [2][8].
Нередко встречаются проблемы и со стороны нервной системы — повышенная раздражительность, нервозность, плаксивость, снижение памяти, внимания, мышления и др./> С длительным дефицитом железа связывают развитие болезней Паркинсона и Альцгеймера, так как железо участвует в процессах миелинизации нервных волокон центральной нервной системы [6]. Конечно, сама по себе ЖДА не может привести к развитию этих заболеваний, но в пожилом возрасте в совокупности с хроническим воспалением в ЖКТ, повышенным уровнем холестерина в крови и сахарным диабетом анемия ускоряет развитие болезней Альцгеймера и Паркинсона.
Редким и тяжёлым осложнением ЖДА является гипоксическая кома. Ей предшествует резкое побледнение кожных покровов и видимых слизистых, судороги, а затем потеря сознания. Гипоксия из-за недостатка железа осложняет течение уже имеющихся сердечно-лёгочных заболеваний, таких как ишемическая болезнь сердца, бронхиальная астма, хроническая ишемия головного мозга и способствует развитию неотложных состояний — острому или повторному инфаркту миокарда и острому нарушению мозгового кровообращения (инсульту).
Диагностика железодефицитной анемии
Минимальный объём исследований:
- клинический анализ крови с лейкоцитарной формулой;
- биохимический анализ крови (ферритин, сывороточное железо, общая железосвязывающая способность сыворотки, коэффициент насыщения трансферрина железом, растворимые трансферриновые рецепторы).
Клинический анализ крови с лейкоцитарной формулой показывает снижение уровня гемоглобина и эритроцитов, цветового показателя крови, среднего объём эритроцита (MCV), среднего содержания гемоглобина в эритроците (МСН), средней концентрации гемоглобина в эритроците (MCHC), повышение степени анизоцитоза эритроцитов (RDW), иногда может быть увеличена скорость оседания эритроцитов (СОЭ) [1].
Биохимический анализ крови покажет снижение уровня сывороточного железа и ферритина, увеличение общей железосвязывающей способности сыворотки и растворимых трансферриновых рецепторов, снижение коэффициента насыщения трансферрина железом (НТЖ).
Лечение железодефицитной анемии
Лечение проводится железосодержащими препаратами, в основном для приёма внутрь и значительно реже для внутримышечного или внутривенного введения. Препараты нельзя принимать без назначения врача, так как переизбыток железа опасен своими последствиями — поражением зубов, развитием гепатита, цирроза печени, сахарного диабета и сердечно-сосудистых заболеваний. Также возможны тяжёлые аллергические реакции.
При анемии следует изменить рацион питания и включить в него продукты, содержащие железо в наиболее усвояемой форме — телятину, говядину, баранину, мясо кролика, печень, язык. Важно помнить, что из мяса усваивается до 30 % железа, из рыбы — 10 %, а из растительной пищи — всего лишь 3-5 %.
При анемии коррекция дефицита железа не может быть достигнута только изменением питания. Причина этого в том, что усвоение железа из пищи ограничено, а в препаратах оно содержится в большей концентрации.

При лечение больных с ЖДА необходимо учитывать характер основного заболевания и наличие сопутствующей патологии, возраст больных (дети, старики), степень выраженности анемического синдрома и дефицита железа, переносимость препаратов железа и т. д [3].
При анемии лёгкой и средней степени тяжести препараты железа лучше принимать внутрь вместе с аскорбиновой или фолиевой кислотой, так как они улучшают всасываемость железа.
В течение двух часов до или после приёма препаратов железа не рекомендуется употреблять кофе и кофеин-содержащие напитки (какао, шоколад, чай), крупы (рожь, ячмень, овес, пшеница), орехи, бобовые, молоко, яйца и молочные продукты, жирные и мучные продукты, а также некоторые лекарственные препараты и витамины, содержащие кальций, магний, цинк, селен, йод, хром. Это поможет избежать ухудшения усвоения железа. Все препараты железа назначаются врачом индивидуально. Курс лечения составляет не менее 1,5-2 месяцев, возможно, и дольше. Кроме восстановления уровня железа в крови, нужно создать его запас в организме, то есть повысить уровень ферритина. Об успехе лечения говорит нормализация уровня гемоглобина через 1-2 месяца [9][10].
Если препараты железа невозможно применять внутрь (например, при непереносимости или нарушении всасывания железа в кишечнике), то их вводят внутримышечно или внутривенно. Инъекционные препараты железа используют только в стационаре, так как они могут вызывать шоковые реакции. Их нельзя применять во время беременности и лактации.
При тяжёлой анемии (гемоглобин менее 70 г/л) и по жизненным показаниям в условиях стационара проводят переливание эритроцитарной массы.
В качестве лечебно-профилактического средства пациентам, у которых нет сахарного диабета, можно использовать гематоген. В его состав входят железо, связывающее белки, получаемые из крови крупного рогатого скота, а также аскорбиновая кислота и необходимый комплекс белков. Однако это достаточно калорийный продукт — в 100 г гематогена содержится 350–500 килокалорий, об этом следует помнить, включая его в рацион.
Прогноз. Профилактика
Прогноз при ЖДА благоприятный. В большинстве случаев заболевание успешно лечится амбулаторно. Но если не анемию не лечить, то она может прогрессировать, ухудшая общее самочувствие. ЖДА сложно скорректировать в следующих случаях:
- при сопутствующих проблемах с ЖКТ (обострение хронического гастрита, язвенной болезни желудка и двенадцатиперстной кишки, воспалительных заболеваниях кишечника, синдроме мальабсорбции — нарушенного всасывания в кишечнике, резекции желудка и/или кишечника);
- одновременном приёме препаратов, снижающих всасывание железа;
- хронических кровопотерях;
- нелеченных системных и онкологических заболеваниях;
- нерегулярном приёме препаратов железа, несоблюдении дозировки, кратности и продолжительности приёма препарата или самостоятельной его замене.
Для профилактики ЖДА следует:
- ежегодно сдавать клинический анализ крови и контролировать его параметры;
- полноценно питаться, получая с пищей достаточное количество белка и железа;
- своевременно устранять источники кровопотери в организме;
- лицам из групп риска (донорам, детям, из спортивных школ, беременным и кормящим, а также женщинам, страдающим обильными и длительными менструациями) принимать небольшие дозы препаратов железа.
Все больные ЖДА, а также люди, у которых высока вероятность развития этой патологии, должны наблюдаться у терапевта [5][7].
