Причина анемии при малярии
Анемия при малярии. Поражение органов при малярии
Третьим характерным признаком малярии является анемия гипохромного нормоцитарного типа. Анемия носит гемолитический характер, при затяжной малярии наблюдается функциональное угнетение костного мозга. В тяжелых случаях, в частности у беременных, может развиться анемия пернициозного типа. Степень анемии становится особенно очевидной после прекращения лихорадки, так как в периоде приступов процент гемоглобина и количество эритроцитов (а также лейкоцитов) могут увеличиваться за счет сгущения крови. В остром периоде малярии в крови много молодых, незрелых форм эритроцитов: ретикулоцитов (полихроматофилов), нормобластов, а также пойкило- и анизоцитов. В послелнхорадочном периоде увеличивается процент ретикулоцнтов, что свидетельствует об активной деятельности костного мозга.
Помимо трех основных признаков малярии — лихорадки, увеличения печени и селезенки и анемии, для острого периода малярии весьма характерны герпетические высыпания на губах, крыльях носа, реже других частях лица. Постоянны нарушения со стороны нервной системы: вегетативные расстройства, головные боли, бессонница, в тяжелых случаях малярии-поражения периферических нервов. Поражения центральной нервной системы приобретают особое значение при тропической малярии н молниеносном течении трехдневной малярии.
Расстройства сердечно-сосудистой системы носят главным образом функциональный характер. Наиболее резко они выражены во время лихорадочного приступа. Когда наблюдается учащение пульса, в периоде озноба — подъем артериального и особенно венозного давления, увеличение массы циркулирующей крови, в периоде жара и пота — падение артериального давления. Указанные гемодинамические сдвиги обусловлены резким перераспределением крови из депо в периферические сосуды и обратно а сзязи с лихорадкой, нарушениями нервной регуляции кровообращения, а при тяжелом течении малярии с анемией — также изменением сердечной мышцы дистрофического характера.

В связи с указанными гемодинамическими сдвигами в периоде озноба отмечается учащенное мочеиспускание с обильным количеством прозрачной, разведенной мочи. В периоде жара и особенно пота количество мочи становится скудным, в моче может появляться небольшое количество белка, эритроцитов, гиалиновых цилиндров.
При малярии, особенно тропической, нередко возникает острый диффузный нефрит, быстро исчезающий после специфического противомалярийного лечения. Значительно реже наблюдается липоидный и амилоидный нефроз. При злокачественной малярии возможно развитие острого некротического нефроза.
Поражении легких не характерны для малярии. Пневмонии возникают только при тяжелом течении инфекции. При злокачественном течении малярии возможны геморрагически-некротические поражения легких наряду с поражениями других органов гнперергического характера.
В лихорадочном периоде аппетит понижен, нередки извращении вкуса, запоры. Возможно возникновение кишечной колики и профузных поносов, связанных с вегетативно-сосудистыми расстройствами в кишечной стенке, по-видимому, аллергического характера. Тяжелые язвенно-некротические поражения кишечника обусловлены сопутствующей бациллярной или протозойной дизентерией.
В крови, помимо анемии, отмечается лейко- и нейтропения с ядерным сдвигом влево и характерным изменением лейкоцитарного профиля. Лимфоцитоз и моиоцптоз, описываемые как важные признаки малярии, имеют относительный характер. В тяжелых случаях наблюдаются анэозинофилия и моноцитоз. РОЭ повышена.
– Также рекомендуем “Билирубин при малярии. Врожденная и терапевтическая малярия”
Оглавление темы “Клиника и осложнения малярии”:
1. Шизонты и гамонты малярии. Пораженные малярией эритроциты
2. Исследование крови на малярию. Патогенез малярии
3. Малярийный приступ. Малярийная кома
4. Рецидивы малярии. Патологическая анатомия малярии
5. Стадии малярийного приступа. Печень при малярии
6. Анемия при малярии. Поражение органов при малярии
7. Билирубин при малярии. Врожденная и терапевтическая малярия
8. Трехдневная малярия. Четырехдневная малярия
9. Тропическая малярия. Клиника малярийной комы и малярийный алгид
10. Гемоглобинурийная лихорадка. Клиника гемоглобинурийной лихорадки
Клиника малярийного приступа. Анемия при малярии
Малярийные приступы обычно начинаются в одно и то же время суток, в утренние часы, что может помогать в дифференциальной диагностике малярии сдругими остролихорадочными заболеваниями, при которых максимальное повышение температуры наблюдается обычно во второй половине дня. У больных тропической малярией в начале болезни часто наблюдается атипичная лихорадка неправильного, послабляющего ремиттирующего типа, что связано с разным временем окончания генерации шизогонии у возбудителя, вследствие чего происходит наслоение приступов друг на друга и изменение характера температуры в течение суток.
При отсутствии этиотропного лечения приступы малярии могут повторяться до 12-14 раз, а затем самостоятельно прекращаться (за исключением случаев тропической малярии); после чего наступает латентный период. Паразитемия в это время уменьшается, но не исчезает. В латентный период, длящийся от нескольких дней до 2-3 мес, у части больных вновь нарастает паразитемия и наступают ранние рецидивы малярии (один или несколько), по клинической картине похожие на первый приступ.
Латентный период при трехдневной и овале-малярии может удлиняться до 6-8 мес и более, после чего вновь повторяются приступы (поздние экзоэритроцитарные рецидивы). При тропической и четырехдневной малярии поздние рецидивы не наблюдаются.
Наиболее выраженные клинические изменения при малярии (особенно при ее рецидивах) наблюдаются со стороны селезенки, печени, ЦНС и крови. Печень и селезенка становятся увеличенными и плотноватыми; больше увеличена селезенка. Функциональное состояние печени существенно не меняется. По современным воззрениям развитие цирроза печени при хронической малярии допускается только в случаях сочетания малярии с одновременным поражением печени другой этиологии – вирусной, алиментарно-токсической и др.
Поражения ЦНС обусловлены интоксикационным синдромом, а при тропической малярии и самим паразитом, тяготеющим к рецепторам эндотелия кровеносных сосудов головного мозга. Уже давно были описаны поражения почек при малярии (Е.М. Тареев, И.М. Мадьяр) в виде острого нефрита или нефротического синдрома. Позднее показано участие в их развитии иммунокомплексных процессов (отложение в почечных клубочках иммуноглобулинов классов М и G) с участием специфических антигенов возбудителя, что приводит иногда к развитию ХПН и необратимой почечной патологии.
Гемолитическая (гипохромная) анемия является обязательным признаком малярии, начиная с ее первых приступов; она усиливается при хронической инфекции. Снижаются количество эритроцитов и содержание гемоглобина. В результате усиления эритропоэза повышается количество ретикулоцитов, появляется полихроматофилия. Снижается количество лейкоцитов с эозино- и нейтропенией, появляется относительный лимфоцитоз, а при выздоровлении – моноцитоз. При злокачественных формах малярии типичны нейтрофильный лейкоцитоз и ускоренная РОЭ.
Биохимические изменения в крови проявляются повышением непрямого билирубина, снижением холестерина, уменьшением альбуминов и увеличением гамма-глобулинов, гиперкалиемией. При малярийном гепатите увеличивается уровень прямого билирубина, повышается активность трансаминаз. При поражениях почек повышаются уровни креатинина и мочевины, появляются в моче белок, эритроциты, зернистые цилиндры.
– Также рекомендуем “Осложнения малярии. Диагностика малярии”
Оглавление темы “Тропические инфекционные болезни”:
1. Иммунитет при малярии. Признаки и клиника малярии
2. Клиника малярийного приступа. Анемия при малярии
3. Осложнения малярии. Диагностика малярии
4. Современное лечение малярии. Этиотропное лечение малярии и ее хронических форм
5. Патогенетическое лечение малярии. Современная профилактика малярии
6. Лейшманиоз. История изучения и причины лейшманиоза
7. Механизм развития лейшманиоза. Висцеральный лейшманиоз
8. Кожный лейшманиоз. Осложнения и диагностика лейшманиоза
9. Трипаносомоз африканский. Возбудитель и механизмы развития сонной болезни
10. Клиника сонной болезни. Диагностика и лечение африканского трипаносомоза
Малярия – трансмиссивная протозойная инфекция, вызываемая патогенными простейшими рода Plasmodium и характеризующаяся приступообразным, рецидивирующим течением. Специфическими симптомами малярии служат повторные приступы лихорадки, гепатоспленомегалия, анемия. В течении лихорадочных приступов у больных малярией четко прослеживаются сменяющие друг друга стадии озноба, жара и пота. Диагноз малярии подтверждается при обнаружении малярийного плазмодия в мазке или толстой капле крови, а также результатами серологической диагностики. Для этиотропной терапии малярии используются специальные противопротозойные препараты (хинин и его аналоги).
Общие сведения
Малярия (перемежающаяся лихорадка, болотная лихорадка) – группа паразитарных заболеваний человека, возбудителями которых выступают различные виды малярийного плазмодия, поражающего преимущественно эритроциты крови и ретикулоэндотелиальную систему. Малярия протекает с лихорадочными пароксизмами, гепатолиенальным и анемическим синдромом. Малярия широко распространена в странах Экваториальной Африки, Юго-Восточной Азии, Океании, Центральной и Южной Америки. Ежегодно в мире регистрируется 350-500 млн. новых инвазий и порядка 1,3-3 млн. летальных исходов от малярии. Высокая заболеваемость малярией в мире объясняется развитием резистентности плазмодиев к специфической терапии, а переносчиков протозойной инфекции – к действию инсектицидов. В связи с увеличением миграционных и туристических потоков завозные случаи малярии все чаще встречаются на территории Европы, в т. ч. в России.

Малярия
Причины малярии
Малярию вызывают паразитические простейшие, принадлежащие к классу споровиков, роду Plasmodium (малярийные плазмодии). Заболевание человека вызывают 4 вида плазмодиев: P. Vivax (возбудитель трехдневной малярии), P. Malariae (возбудитель четырехдневной малярии), P.falciparum (возбудитель тропической малярии) и P. Ovale (возбудитель овале-малярии, сходной с трехдневной).
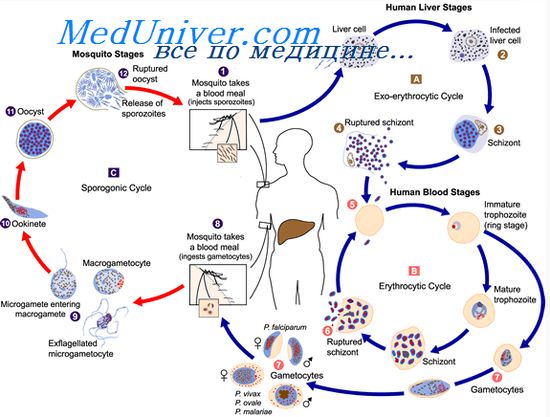
Малярийные плазмодии проходят сложный жизненный цикл, включающий бесполое развитие (шизогонию) в организме промежуточного хозяина – человека и половое развитие (спорогонию) в организме главного хозяина – самок комаров Anopheles. Инфицирование комаров происходит при укусах человека, больного малярией или паразитоносителя. При кровососании в желудок комара попадают мужские и женские половые клетки плазмодиев (микро-и макрогаметоциты); здесь происходит их оплодотворение с образованием зиготы, а затем ооцисты. В результате многократного деления ооциста превращается в инвазионные формы плазмодиев – спорозоиты, которые проникают в слюнные железы комара и могут там находиться в течение 2-х месяцев.
Инфицирование человека происходит при укусе инвазированной самкой комара, со слюной которой в кровь промежуточного хозяина проникают спорозоиты. В организме человека возбудитель малярии проходит тканевую и эритроцитарную фазы своего бесполого развития. Тканевая фаза (экзоэритроцитарная шизогония) протекает в гепатоцитах и тканевых макрофагах, где спорозоиты последовательно трансформируются в тканевые трофозоиты, шизонты и мерозоиты. По окончании этой фазы мерозоиты проникают в эритроциты крови, где протекает эритроцитарная фаза шизогонии. В клетках крови мерозоиты превращается в трофозоиты, а затем в шизонты, из которых в результате деления вновь образуются мерозоиты. В конце такого цикла эритроциты разрушаются, а высвободившиеся мерозоиты внедряются в новые эритроциты, где цикл превращений повторяется вновь. В результате 3-4-х эритроцитарных циклов, образуются гаметоциты – незрелые мужские и женские половые клетки, дальнейшее (половое) развитие которых протекает в организме самки комара Anopheles.
Учитывая особенности развития плазмодия, становится очевидным, что основным путем передачи малярии от человека человеку является трансмиссивный, реализуемый посредством укусов самками комара рода Anopheles. Вместе с тем, возможна трансплацентарная передача инфекции во время беременности, а также парентеральное заражение при переливании донорской крови, взятой от паразитоносителей. В эндемических очагах к малярии в большей степени восприимчивы дети и приезжие. Пик заболеваемости малярией совпадает с сезоном активности комаров и приходится на летне-осеннее время.
Пароксизмальный характер лихорадочных приступов при малярии связан с эритроцитарной фазой развития малярийного плазмодия. Развитие лихорадки совпадает с распадом эритроцитов, высвобождением в кровь мерозоитов и продуктов их обмена. Чужеродные для организма субстанции оказывают общетоксическое воздействие, вызывая пирогенную реакцию, а также гиперплазию лимфоидных и ретикулоэндотелиальных элементов печени и селезенки, приводя к увеличению этих органов. Гемолитическая анемия при малярии является следствием распада эритроцитов.
Симптомы малярии
В течении малярии выделяют инкубационный период, период первичных острых проявлений, вторичный латентный период и период рецидивов. Инкубационный период при трехдневной малярии и овале-малярии длится 1-3 недели, при четырехдневной – 2-5 недель, при тропической – около 2-х недель. Типичными клиническими синдромами для всех форм малярии служат лихорадочный, гепатолиенальный и анемический.
Заболевание может начинаться остро или с непродолжительных продромальных явлений – недомогания, субфебрилитета, головной боли. В течение первых дней лихорадка носит ремиттирующий характер, в дальнейшем становится интермиттирующей. Типичный пароксизм малярии развивается на 3-5-й сутки и характеризуется последовательной сменой фаз: озноба, жара и пота. Приступ начинается обычно в первой половине дня с потрясающего озноба и нарастания температуры тела, которые вынуждают больного лечь в постель. В эту фазу отмечается тошнота, головные и мышечные боли. Кожа становится бледной, «гусиной», конечности холодными; появляется акроцианоз.
Через 1-2 часа фаза озноба сменяется жаром, что совпадает с повышением температуры тела до 40-41 °С. Возникают гиперемия, гипертермия, сухость кожи, инъекция склер, жажда, увеличение печени и селезенки. Может отмечаться возбуждение, бред, судороги, потеря сознания. На высоком уровне температура может удерживаться до 5-8 и более часов, после чего происходит профузное потоотделение, резкое снижение температуры тела до нормального уровня, что знаменует собой окончание приступа лихорадки при малярии. При трехдневной малярии приступы повторяются каждый 3-й день, при четырехдневной – каждый 4-й день и т. д. К 2-3-й неделе развивается гемолитическая анемия, появляется субиктеричность кожи и склер при нормальной окраске мочи и кала.
Своевременное лечение позволяет остановить развитие малярии после 1-2 приступов. Без специфической терапии продолжительность трехдневной малярии составляет около 2 лет, тропической – около 1 года, овале-малярии – 3-4 года. В этом случае после 10-14 пароксизмов инфекция переходит в латентную стадию, которая может длиться от нескольких недель до 1 года и дольше. Обычно через 2-3 месяца видимого благополучия развиваются ранние рецидивы малярии, которые протекают так же, как острые проявления болезни. Поздние рецидивы возникают через 5-9 месяцев – в этот период приступы имеют более легкое течение.
Осложнения малярии
Тяжелыми, порой жизнеугрожающими осложнениями малярии могут служить малярийная кома, малярийный алгид, разрыв селезенки, отек мозга, ОПН, ДВС-синдром, психические нарушения. Малярийной комой чаще всего осложняется течение тропической малярии. Развитие комы связано с нарушениями микроциркуляции головного мозга в результате образования паразитарных тромбов, состоящих из эритроцитов, зараженных шизонтами. В течении малярийной комы выделяют периоды сомноленции (сонливость, адинамия), сопора (резкая заторможенность, снижение рефлексов) и глубокой комы (отсутствие сознания и рефлексов). Летальный исход при возникновении данного осложнения наступает в 96-98% случаев.
Малярийный алгид сопровождается развитием коллаптоидного состояния с артериальной гипотонией, нитевидным пульсом, гипотермией, снижением сухожильных рефлексов, бледностью кожных покровов, холодным потом. Нередко возникают поносы и явления дегидратации. Признаки разрыва селезенки при малярии возникают спонтанно и включают в себя кинжальную боль в животе с иррадиацией в левое плечо и лопатку, резкую бледность, холодный пот, снижение АД, тахикардию, нитевидный пульс. По данным УЗИ выявляется свободная жидкость в брюшной полости. При отсутствии экстренного оперативного вмешательства быстро наступает смерть от острой кровопотери и гиповолемического шока.
Отек мозга развивается при злокачественной, молниеносной форме трехдневной малярии, чаще у детей-дошкольников и подростков. Возникает на высоте лихорадочного пароксизма и характеризуется сильной головной болью, судорогами с потерей сознания, выделением пены изо рта и скорой гибелью пациента. Развитие острой почечной недостаточности при малярии связано с массивным внутрисосудистым гемолизом эритроцитов, нарушением почечного кровообращения, интенсивной гемоглобинурией. Обычно является исходом гемоглобинурийной лихорадки. Специфическим осложнением тропической малярии выступают психические расстройства, включающие в себя психомоторное возбуждение, бред, галлюцинации и т. д.
Диагностика малярии
Фундамент клинической диагностики малярии составляет триада признаков: приступообразная интермиттирующая лихорадка, повторяющаяся каждые 48 или 72 часов, гепатоспленомегалия, гемолитическая анемия. Одновременно выясняется факт посещения больным эндемичных регионов, перенесенных гемотрансфузий и парентеральных вмешательств в течение последних 2-3-х месяцев.
Специфическим лабораторным методом диагностики малярии служит микроскопия толстой капли крови, позволяющая обнаружить наличие и количество паразитов. Качественную идентификацию вида плазмодия и стадию шизогонии проводят путем исследования на малярийный плазмодий мазка крови. Забор крови лучше производить на высоте лихорадочного приступа. Вспомогательную роль в выявлении малярии играют серологические методы – РИФ, РФА, РНГА. В плане дифференциальной диагностике наибольшее значение имеет исключение у лихорадящего больного бруцеллеза, возвратного тифа, лейшманиоза, сепсиса, туберкулеза, менингоэнцефалита, гемолитической желтухи, цирроза печени, лейкоза и др.
Лечение малярии
Больные с подозрением на малярию госпитализируются в инфекционный стационар с назначением строгого постельного режима, обильного питья, инфузионной терапии, общеукрепляющего и симптоматического лечения. При необходимости больным проводится гемосорбция и гемодиализ.
Первоначально для специфической химиотерапии малярии использовался хинин, выделенный из коры хинного дерева. В настоящее время создано большое количество синтетических препаратов, однако из-за быстрого развития резистентности паразитов к синтетическим лекарствам, хинин до сих пор не утратил своей актуальности. В зависимости от оказываемого действия противомалярийные препараты делятся на тканевые шизонтоциды, воздействующие на тканевые формы малярийного плазмодия (хиноцид, примахин) и гематоциды, воздействующие на эритоцитарные формы возбудителя (хлорохин, пириметамин, мепакрин, хинин и др.). Они назначаются в различных сочетаниях и по определенной схеме в зависимости от формы и тяжести течения малярии. Так, при трехдневной малярии обычно проводится 3-дневный курс лечения хлорохином, затем 10-дневный прием примахина или хиноцида для уничтожения тканевых форм паразита. Возможны и другие схемы противомалярийной терапии.
Прогноз и профилактика малярии
Своевременная и правильная терапия малярии приводит к быстрому купированию клинических проявлений. Летальные исходы при проведении лечения возникают примерно в 1% случаев, как правило, при осложненных формах тропической малярии.
Профилактика малярии проводится в двух направлениях: уничтожение комаров-переносчиков возбудителей и индивидуальная защита. Первое направление включает обработку территорий инсектицидами. Второе – использование средств индивидуальной защиты (кремов, лосьонов, противомоскитных сеток), проведение специфической химиопрофилактики лицам, совершающим поездки в районы, неблагополучные по малярии. С целью раннего выявления больных и паразитоносителей всем пациентам с лихорадкой неясного генеза должна проводиться микроскопия крови на малярию.
