Причинами развития анемии у больных эритремией могут быть все кроме

Опухолевое заболевание, одно из разновидностей хронических лейкозов, чаще доброкачественного характера, носит название эритремия (она же болезнь Вакеза-Ослера, истинная полицитемия, эритроцитемия).
Что такое эритремия
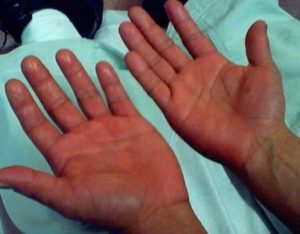 При эритремии происходит пролиферация (разрастание) эритроцитов и сильно увеличивается количество других клеток (панцитоз). Также происходит повышение гемоглобина.
При эритремии происходит пролиферация (разрастание) эритроцитов и сильно увеличивается количество других клеток (панцитоз). Также происходит повышение гемоглобина.
Является ли эритремия онкологией, рак это или нет? Чаще всего эритремия носит доброкачественный характер, с длительным течением, но может случиться перерождение доброкачественной формы болезни в злокачественную с последующим смертельным исходом.
Эритремия – довольно редкая болезнь. В год ее диагностируют примерно у 4 из 100 млн. человек. Нет зависимости заболевания от пола человека, но обычно развивается у пациентов после 50. В молодом возрасте случаи заболевания чаще диагностируются у женщин. Эритремия (код по Мкб 10 — С 94.1) характеризуется хронической формой течения.
К сведению! Эритремия считается одним из самых доброкачественных заболеваний крови. Летальный исход часто наступает из-за прогрессирования разных осложнений.
Заболевание долгое время протекает бессимптомно. Больные с таким диагнозом имеют склонность к обильным кровотечениям (хотя уровень тромбоцитов, которые отвечают за остановку кровотечений, повышен).
Выделяют два вида эритремии: острая форма (эритролейкоз, эритромиелоз, эритролейкемия) и хроническая. В зависимости от прогрессирования подразделяют на истинную и ложную. Первая форма характеризуется стойким увеличение количества кровяных телец, у детей встречается крайне редко. Особенность второго вида в том, что уровень эритроцитарной массы в норме, но объем плазмы медленно снижается. В зависимости от патогенеза, истинную форму подразделяют на первичную и вторичную (эритроцитоз).
Ведущие клиники в Израиле
Как развивается эритремия
Эритремия развивается следующим образом. Красные кровяные тельца (их функция — доставка кислорода ко всем клеткам человеческого организма) начинают усиленно вырабатываться так, что не могут уместиться в кровяном русле. Когда эти эритроциты переполняют кровяное русло — повышается вязкость крови и тромбообразование. Возрастает гипоксия, клетки недополучают питания, начинается сбой во всей работе организма.
Где образуются в организме человека эритроциты? Эритроциты образуются в красном костном мозге, печени, селезенке. Отличительная способность эритроцитов – умение делиться, преобразуясь в другую клетку.
Норма по содержанию гемоглобина в крови различна и зависит от возраста и половой принадлежности (у детей и людей в возрасте его количество ниже). Нормальное содержание эритроцитов (нормоцитоз) в 1 л крови составляет:
- у мужчин – 4,0 – 5,0 х 1012;
- у женщин – 3,5 – 4,7 х 1012.
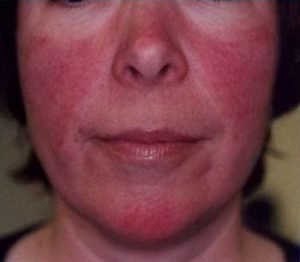
Цитоплазма эритроцита почти на 100 % занята гемоглобином, содержащим атом железа. Гемоглобин придает красный цвет эритроцитам, ответственен за доставку ко всем органам кислорода и удаление углекислого газа.
Формирование эритроцитов идет постоянно и непрерывно, начиная с внутриутробного развития (на третьей неделе формирования зародыша) и до конца жизни.
В результате мутаций происходит формирование патологического клона клетки, обладающего подобными способностями к видоизменению (может стать эритроцитом, тромбоцитом или лейкоцитом), но неподконтрольно регулирующим системам организма, которые поддерживают клеточный состав крови. Мутантная клетка начинает размножаться, а итогом этого является возникновение в крови абсолютно нормальных эритроцитов.
Так возникают 2 разных вида клеток — нормальные и мутантные. В результате этого количество мутировавших клеток в крови растет, превосходя потребности организма. Это угнетает выделение почками эритропоэтина и ведет к уменьшению его влияния на обычный процесс эритропоэза, но не влияет на опухолевую клетку. По мере развития болезни количество клеток-мутантов растет, они вытесняют нормальные клетки. Наступает момент, когда все эритроциты организма возникают из опухолевой клетки.
При эритремии максимум мутантных клеток превращается в ядерно заряженные эритроциты (эритрокариоциты), но определенная их часть развивается с образованием тромбоцитов или лейкоцитов. Это объясняет рост количества не только эритроцитов, но и прочих клеток. Со временем уровень тромбоцитов и лейкоцитов, полученных из раковой клетки, растет. Происходит процесс сладжирования — размытие границ между эритроцитами. Но оболочка эритроцитов сохранена, а сладжирование представляет собой выраженную агрегацию — скучивание эритроцитов. Агрегация ведет к резкому росту вязкости крови и снижению ее текучести.
Причины возникновения эритремии
Есть некоторые факторы, располагающие к возникновению эритремии:
- генетическая предрасположенность. Если в семье есть больной, риск ее развития у одного из родственников возрастает. Также возрастает риск появления заболевания, если у человека имеется: синдром Дауна, синдром Клайнфельтера, синдром Блума, синдром Марфана. Предрасположенность к эритремии объясняется нестабильностью генетического клеточного аппарата, из-за этого человек делается восприимчивым к негативному внешнему воздействию – токсинам, радиации;
- ионизирующая радиация. Рентгеновские и гамма-лучи отчасти вбираются организмом, влияя на генетические клетки. Но самому сильному излучению подвержены люди, которых лечат от онкологии химиотерапией, и те, кто был в эпицентре взрывов электростанций, атомных бомб;
- токсические вещества, очутившиеся в организме. При попадании в организм они могут способствовать мутации генетических клеток, такие вещества носят название химических мутагенов. К ним относят: цитостатические препараты (противоопухолевые – «Азатиоприн», «Циклофосфан»), антибактериальные («Левомицетин»), бензол.
Стадии болезни и симптомы эритремии
Эритремия – это длительное заболевание. Ее начало малозаметно. Больные часто живут десятилетиями, не принимая во внимание незначительные симптомы. Но в более серьезных случаях из-за образования тромбов смерть способна наступить через 4-5 лет. Вместе с развитием эритремии растет селезенка. Выделяют форму болезни с циррозом печени и поражением промежуточного мозга. В болезнь могут вовлекаться аллергические и инфекционные осложнения, часто пациенты не переносят некоторые лекарства, мучаются от крапивницы и прочих заболеваний кожи.
Течение заболевания может осложняться другими болезнями из-за того, что основным заболеванием чаще страдают пожилые люди. Изначально эритремия не проявляется и практически не оказывает влияния на организм в целом и кровеносную систему. По мере развития могут возникать осложнения и патологические состояния.
В течении эритремии выделяют следующие стадии:
- начальную;
- эритремическую;
- анемическую (терминальную).
Каждая из них имеет свою симптоматику.
Начальная стадия
Начальная стадия эритремии длится от нескольких месяцев до десятилетий, может не проявляться. Анализы крови имеют небольшие отклонения от нормы. Эта стадия характеризуется утомляемостью, шумом в ушах, головокружением. Больной плохо спит, испытывает холод в конечностях, возникают отеки и болевые ощущения в руках и ногах. Может наблюдаться покраснение кожи (эритроз) и слизистых – область головы, конечностей, слизистой рта, оболочек глаз.
На этом этапе заболевания данный симптом не так явно выражен, поэтому может быть принят за норму. Может наблюдаться понижение умственных способностей. Головная боль не является специфическим признаком болезни, но присутствует на начальной стадии из-за плохого кровообращения в мозге. Из-за этого же падает зрение, снижается сообразительность, внимание.
Эритремическая стадия
На втором этапе болезни увеличивается количество эритроцитов, которые возникают из аномальной клетки. В результате мутаций мутировавшая клетка начинает видоизменяться в тромбоциты и лейкоциты, увеличивая их количество в крови. Сосуды и внутренние органы переполняются кровью. Сама кровь делается более вязкой, скорость прохода ее по сосудам уменьшается, а это способствует появлению тромбоцитов в сосудистом русле, образуются тромбоцитарные пробки, закупоривающие просветы маленьких сосудов, мешая току крови по ним. Есть риск развития варикоза.
Эритремия на 2 стадии имеет свои симптомы – кровоточат десны, видны небольшие гематомы. На голени появляются явные симптомы тромбоза — темные пятна, набухают лимфоузлы и появляются трофические язвы. Увеличиваются органы, где образуются эритроциты – селезенка (спленомегалия) и печень (гепатомегалия). Нарушается функционирование почек, часто диагностируют пиелонефрит и находят уратовые камни в почках.
2 стадия эритремии может продолжаться около 10 лет. Возникает кожный зуд, усиливающийся после контакта с теплой (горячей) водой. Глаза как будто налиты кровью, это происходит из-за того, что эритремия содействует притоку крови к глазным сосудам. Мягкое небо сильно меняет цвет, твердое – остается с прежним окрасом – это развивается симптом Купермана.
Ощущаются костные и подложечные боли. Боли в суставах подагрического характера возникают из-за избытка мочевой кислоты. Могут возникать приступы острых, жгучих болей (эритромелалгии) в области кончика носа, мочек ушей, кончиков пальцев ног и рук, что происходит по причине нарушения циркуляции крови в периферических сосудах. Страдает нервная система, пациент становится нервным, его настроение изменчиво. Возникают симптомы дефицита железа:
- отсутствие аппетита;
- сухость кожи и слизистых;
- трещины в уголках рта;
- нарушение пищеварения;
- снижение иммунитета;
- нарушение вкусовых и обонятельных функций.
Анемическая стадия
При развитии болезни в костном мозге происходит фиброз – замена кроветворных клеток фиброзной тканью. Кроветворная функция костного мозга медленно снижается, что ведет к снижению в крови количества эритроцитов, тромбоцитов, лейкоцитов. Результат – появляются экстрамедуллярные очаги кровообразования — в печени и селезенке. Цирроз печени и закупорка сосудов являются следствием этого. Стенки сосудов видоизменяются, происходит закупоривание вен в сосудах мозга, селезенки, сердца.
Появляется облитерирующий эндартериит – закупоривание сосудов ног с возрастающим риском полного их сужения. Поражаются почки. Основные проявления при третьей стадия эритремии — бледность кожного покрова, частые обмороки, слабость и вялость. Могут быть длительные кровотечения даже из-за минимальных травм, апластическая анемия — из-за уменьшения уровня гемоглобина в крови. На третьей стадии эритремия становится агрессивной.
На заметку! При эритремии кожа ног и рук может менять оттенок. Больной предрасположен к бронхиту и простудным заболеваниям.
Диагностика эритремии
Для диагностирования эритремия наиболее важен ОАК — общий анализ крови. Отклонения данных лабораторных показателей относительно нормы становятся первым признаком заболевания. В самом начале показатели крови не сильно отличаются от нормы, но с развитием заболевания они возрастают, а на последней стадии падают.
Если диагностирована эритремия, показатели крови указывают на повышение эритроцитов и гемоглобина. Гематокрит, указывающий на способность крови переносить кислород, повышается до 60-80 %. Тромбоциты и лейкоциты повышены. Лишь на основе ОАК диагноз не ставится. Кроме общего анализа крови проводят:
- биохимический анализ крови. Он выявляет содержание железа в крови и величину показателей печеночных проб (АСТ и АЛТ). Уровень билирубина говорит о выраженности процесса разрушения клеток эритроцитов;
- пункция костного мозга. Этот анализ показывает в костном мозге состояние кроветворных клеток – их количество, наличие опухолевых клеток и фиброза;
- УЗИ брюшной полости. Это обследование помогает увидеть переполнение органов кровью, рост печени и селезенки, очаги фиброза;
- допплерография. Выявляет наличие тромбов и показывает скорость движения крови.
Также при диагностировании эритремии определяют уровень эритропоэтина. Данное исследование определяет состояние кроветворной системы и указывает на уровень эритроцитов в крови.
Хотите получить смету на лечение?
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную смету на лечение.
Беременность при эритремии
Когда женщина в положении, не нужно опасаться, что она передаст патологию ребенку. Наследственность болезни все еще до конца не изучена. Если беременность проходила бессимптомно, эритремия не окажет на ребенка какого-либо воздействия.
Лечение эритремии
Полицитемия медленно прогрессирует. На первой стадии полицитемии основная цель лечения — снизить показатели крови до нормы: гемоглобина и гематокрита эритроцитарной массы. Также важно минимизировать осложнения, вызываемые эритремией. Для нормализации гематокрита с гемоглобином применяют кровопускание. Есть процедура эритроцитаферез, под которой понимается очищение крови от эритроцитов. Плазма крови при этом сохраняется.
Медикаментозное лечение включает в себя употребление цитостатиков (препаратов противоопухолевой природы), помогающих при осложнениях (тромбозах, язвах, нарушениях кровообращения мозга). Сюда входят «Миелосан», «Бусульфа», «Имифос», гидроксимочевина, радиоактивный фосфор.
При гемолитической анемии аутоиммунного генеза применяют глюкокортикостероиды — «Преднизолон». Если такая терапия не дает эффекта, проводят операцию по удалению селезенки.
Во избежание дефицита железа, назначают железосодержащие препараты — «Мальтофер», «Гемофер», «Сорбифер», «Тотема», «Феррум Лек».
При необходимости назначают такие группы лекарств:
- снижающие артериальное давление — «Лизиноприл», «Амлодипин»;
- антигистаминные – «Периактин»;
- разжижающие кровь (антикоагулянты) – «Аспирин», «Курантил» («Дипиридамол»), «Гепарин»;
- улучшающие работу сердца – «Коргликон», «Строфантин»;
- для профилактики развития язвы желудка – гастропротекторы – «Алмагель», «Омепразол».
Диета при эритремии и народные средства лечения
Для борьбы с болезнью пациенту следует соблюдать растительную и кисломолочную диету. Правильное питание включает в себя употребление таких продуктов, как:
- овощи — сырые, отварные, тушеные;
- кефир, творог, молоко, йогурт, закваска, простокваша, ряженка, сметана;
- яйца;
- блюда из тофу, коричневого риса;
- цельнозерновой хлеб;
- зелень (шпинат, укроп, щавель, петрушка);
- миндаль;
- сушеные абрикосыи виноград;
- чай (лучше зеленый).
Противопоказаны овощи и фрукты красного оттенка и соки из них, газировка, сладости, еда из фастфуда, копчености. Следует ограничить количество потребляемого мяса.
Чтобы предотвратить появление тромбов на 2 стадии заболевания, пьют сок, приготовленный из цветков конского каштана.
Для нормализации артериального давления, от мигрени рекомендуется употреблять настой из лекарственного донника. Курс надо ограничить 10-14 днями.
Для расширения сосудов, улучшения кровотока, увеличения стойкости капилляров и кровеносных сосудов рекомендуется употреблять отвары из грибной травы, барвинка, крапивы, могильника.
Прогноз заболевания
Эритремия считается доброкачественным заболеванием, но без адекватного лечения она может закончиться смертельным исходом.
Прогноз болезни зависит от нескольких факторов:
- своевременностью диагностирования болезни – чем раньше выявлена болезнь, тем скорее начнется лечение;
- правильно назначенного лечения;
- уровня лейкоцитов, тромбоцитов и эритроцитов в крови – чем выше их уровень, тем хуже прогноз;
- реакции организма на лечение. Иногда, несмотря на лечение, болезнь прогрессирует;
- тромботических осложнений;
- скорости злокачественного перерождения опухоли.
В целом, прогноз на жизнь при эритремии положительный. При своевременном установлении диагноза и лечении пациенты могут прожить больше 20 лет с момента выявления заболевания.
Эритремия (болезнь Вакеза, полицитемия истинная) — гемобластоз, характеризующийся гиперплазией костного мозга (преимущественно эритроидного ростка) и сопровождающийся эритроцитозом, лейкоцитозом и тромбоцитозом. Распространенность составляет 29:100000. Заболевание выявляют в различных возрастных группах — от 15 до 80 лет, описаны случаи семейной эритремии. С одинаковой частотой болеют и мужчины, и женщины, хотя существуют данные о более частой заболеваемости мужчин.
Этиология
Этиология заболевания неизвестна. Костный мозг функционирует вне зависимости от уровня эритропоэтина. Эритремия представляет собой новообразование стволовых клеток костного мозга, в котором резко увеличено число клеток. Происходит гиперплазия всех элементов костного мозга, которые вытесняют жировую ткань. Выявляются ускоренное обновление и избыточное образование эритроцитов, гранулоцитов и тромбоцитов.
Доказана клональная природа эритремии по результатам исследования гетерозиготных по локусу глюкозо-6-фосфатдегидрогеназы (Г-6-ФД) больных женщин, у которых обнаружена только одна изоформа Г-6-ФД в эритроцитах, гранулоцитах и тромбоцитах. Опухолевые клетки, принадлежащие клону, подавляют пролиферацию нормальных клеток. Эритропоэз постепенно уменьшается, что приводит к анемии и остеомиелофиброзу.
В последнее время на основе эпидемиологических наблюдений выдвигаются предположения о связи болезни с трансформацией стволовых клеток. Наблюдается мутация тирозинкиназы JAK2, где в позиции 617 валин заменён фенилаланином. Хотя эта мутация наблюдается и при других гематологических заболеваниях, при эритремии она встречается наиболее часто.
Патогенез
Патогенез эритремии связан с нарушением процесса кроветворения (гемопоэза) на уровне клетки-предшественницы. Гемопоэз приобретает характерную для опухоли неограниченную пролиферацию клетки-предшественницы, потомки которой образуют специализированный фенотип во всех ростках кроветворения.
Эритремия характеризуется образованием эритроидных колоний при отсутствии экзогенного эритропоэтина (возникновение эндогенных эритропоэтин-независимых колоний – признак, позволяющий отличить эритремию от вторичного эритроцитоза).
Образование эритроидных колоний свидетельствует о нарушении процесса реализации регуляторных сигналов, которые миелоидная клетка получает из внешней среды. Основой патогенеза эритремии являются дефекты генов, кодирующих белки, которые отвечают за поддержание миелопоэза в рамках нормы.
Симптомы
Заболевание характеризуется длительным течением. Начальными проявлениями заболевания могут быть нарастающая слабость, головная боль, головокружение, шум в ушах, ухудшение зрения, бессонница, обусловленные гиперволемией и повышенной вязкостью крови. Многие больные жалуются на кожный зуд и онемение в пальцах. Кожа лица, кончик носа, кистей рук и стоп может быть гиперемирована.
Иногда развивается эритромелалгия — синдром, характеризующийся яркой гиперемией и жгучей болью в дистальных отделах ног и у некоторых больных гангреной кончиков пальцев. У 80% больных увеличена селезенка, часто выявляется гепатомегалия.
Нередко развиваются осложнения: параличи, эпилептоидные припадки, трофические язвы, тромбозы, синдром Бадда-Киари (тромбоз печеночных вен), кровоточивость (внутрикожные кровоизлияния, кровотечения из носа, десен и желудочно-кишечные кровотечения), вторичная артериальная гипертония.
На поздних стадиях болезни при снижении эритропоэтической активности костного мозга развивается анемический синдром. У некоторых больных выявляют нефролитиаз и подагру, обусловленные гиперурикемией.
Стадии болезни
Первая стадия (начальная). Длится около 5 лет (возможен и более длительный срок). Характеризуется умеренными проявлениями плеторического синдрома, размер селезенки не превышает норму. Общий анализ крови выявляет умеренное повышение количества эритроцитов, в костном мозге наблюдается усиленное образование эритроцитов (также возможно увеличение количества всех клеток крови, за исключением лимфоцитов). На данной стадии осложнения практически не возникают.
Вторая стадия. Эта стадия может протекать в двух формах: полицитемической (II A) и полицитемической с миелоидной метаплазией селезенки (II Б).
- Форма II A, длящаяся от 5 до 15 лет, сопровождается выраженным плеторическим синдромом, увеличением печени и селезенки, наличием тромбоза, кровотечениями. Опухолевый рост в селезенке не выявляется. Возможен дефицит железа, возникающий из-за частых кровотечений. Общий анализ крови выявляет нарастание количества эритроцитов, тромбоцитов и лейкоцитов. В костном мозге наблюдаются рубцовые изменения.
- Для формы II Б характерны прогрессирующее увеличение печени и селезенки, наличие в селезенке опухолевого роста, тромбозы, общее истощение, наличие кровотечений. Общий анализ крови позволяет обнаружить увеличение количества всех клеток крови, за исключением лимфоцитов. Эритроциты приобретают разные размеры и форму, появляются незрелые клетки крови. Рубцовые изменения в костном мозге постепенно нарастают.
Третья стадия (анемическая). Развивается спустя 15-20 лет после начала заболевания и сопровождается выраженным увеличением печени и селезенки, обширными рубцовыми изменениями в костном мозге, циркуляторными нарушениями, снижением количества эритроцитов, тромбоцитов и лейкоцитов. Возможна трансформация в острый или хронический лейкоз.
Осложнения
Осложнения болезни возникают из-за тромбозов и эмболий артериальных и венозных сосудов головного мозга, селезёнки, печени, нижних конечностей, реже других областей тела. Развиваются инфаркт селезёнки, ишемический инсульт, инфаркт сердца, цирроз печени, тромбоз глубоких вен бедра. Наряду с тромбозами отмечаются кровотечения, анемии, эрозии и язвы желудка и двенадцатиперстной кишки. Часто развиваются желчнокаменная и мочекаменная болезнь из-за повышения концентрации мочевой кислоты, нефросклероз.
Диагностика
При установлении диагноза истинной полицитемии большое значение имеет:
- Оценка клинических, гематологических и биохимических показателей (изменение гематокрита, количества эритроцитов, лейкоцитов, тромбоцитов, повышение вязкости крови, снижение СОЭ, увеличение содержания щелочной фосфатазы, сывороточного витамина В12);
- Характерный внешний вид больного: специфическая окраска кожи и слизистых оболочек, увеличение селёзенки, печени;
- Склонность больного к тромбозам.
Необходимо исключить заболевания, где есть гипоксия и неадекватное лечение витамином В12. Для уточнения диагноза возможно проведение трепанобиопсии и гистологическое исследование костного мозга.
Лабораторные исследования
Лабораторные данные: количество эритроцитов более 6,0х109/л, гематокрит у мужчин выше 54%, а у женщин — выше 49%.
Гематокрит отражает число эритроцитов в единице объема крови. Он может повышаться при уменьшении объема плазмы. Поэтому для определения истинного эритроцитоза необходимо измерение массы эритроцитов. Ее измеряют с помощью 51Сr. У мужчин масса эритроцитов составляет 28,3±2,8 мл/кг, у женщин — 25,4±2,6 мл/кг. Истинная полицитемия диагностируется при массе эритроцитов больше 36 мл/кг у мужчин и больше 32 мл/кг у женщин.
При прогрессировании заболевания в крови выявляют умеренно выраженный тромбоцитоз и лейкоцитоз с единичными метамиелоцитами и миелоцитами. При развитии анемии в периферической крови обнаруживают незрелые предшественники эритроцитов, анизо- и пойкилоцитоз, микроциты и овалоциты. В костном мозге характерна гиперплазия трех ростков миелопоэза, может быть увеличено количество эритро- и нормобластов.
Насыщение гемоглобина кислородом в артериальной крови (SaO2) нормальное, активность щелочной фосфатазы в лейкоцитах повышена у большинства больных. Уровень сывороточного эритропоэтина низкий или неопределим. Уровень витамина В12 и В12-связывающая способность сыворотки крови повышены.
Диагностические критерии
Согласно рекомендации Комитета исследования истинной полицитемии диагноз может быть поставлен при наличии всех трех основных или сочетания двух основных и двух дополнительных критериев.
- Основные критерии — увеличение массы эритроцитов (у мужчин больше 36 мл/кг, у женщин больше 32 мл/кг), SaO2 больше 92%, спленомегалия.
- Дополнительные критерии — лейкоцитоз, тромбоцитоз, повышенная активность щелочной фосфатазы лейкоцитов, повышение уровня витамина В12 в сыворотке больше 900 пг/мл.
Дифференциальная диагностика
Дифференциальный диагноз эритремии проводят с вторичным эритроцитозом и относительным (ложным) эритроцитозом.
Вторичный эритроцитоз (вторичные полицитемии) развиваются при тканевой гипоксии, обусловленной образованием карбоксигемоглобина, не способного транспортировать О2. Главной причиной его образования является курение. Эритроцитоз развивается при хронической обструктивной болезни легких и врожденных пороках сердца со сбросом крови справа налево, сопровождающихся гипоксемией.
Вторичный эритроцитоз выявляется при длительном пребывании на больших высотах и при гиповентиляции, связанной с поражением дыхательного центра, и апноэ во время сна. Эритроцитоз может быть при семейных гемоглобинопатиях с высоким сродством гемоглобина к О2.
Вторичные эритроцитозы нередко развиваются при опухолях и кистах почек, способных секретировать эритропоэтин, печеночноклеточном раке, феохромоцитоме, гемангиобластоме мозжечка, миоме матки.
Дифференциальный диагноз между первичным и вторичным эритроцитозами основывается на различии клинических проявлений и определении концентрации эритропоэтина — гликопротеидного гормона, вырабатываемого главным образом почками и частично печенью. При вторичных эритроцитозах его концентрация в плазме резко повышена. Но при хронической обструктивной болезни легких и пороках сердца концентрация эритропоэтина в плазме может быть нормальной.
Для дифференциального диагноза эритремии и вторичных эритроцитозов большое значение имеет активность щелочной фосфатазы лейкоцитов, которая при вторичных эритроцитозах обычно нормальная. Высокое сродство гемоглобина к О2 определяется по показателю Р50 — парциальное давление кислорода, при котором гемоглобин насыщается им на 50%.
Относительный (ложный) эритроцитоз характеризуется нормальной массой эритроцитов и уменьшенным объемом плазмы. Это состояние развивается при длительном приеме мочегонных средств, обширных ожогах или поносе, и называется стрессовой полицитемией или синдромом Гайсбека.
Лечение
Целью лечения является уменьшение вязкости крови и борьба с тромбогеморрагическими осложнениями. Вязкость крови напрямую связана с количеством эритроцитов, поэтому применяются методы лечения, уменьшающие массу эритроцитов: кровопускание и химиотерапия (циторедуктивная терапия). Дополнительно применяют средства симптоматического действия. Лечение больного и его наблюдение должно осуществляться гематологом.
Основным методом элиминации эритроцитов является кровопускание. Кровопускание уменьшает объём крови и нормализует гематокрит. В начальной стадии заболевания удаляются 300–500 мл крови через день. При высоком АД, атеросклерозе сосудов мозга, ИБС и у пожилых — 250 мл крови 2 раза в неделю. После снижения гематокрита до нормальных величин (ниже 45%) его контролируют ежемесячно и, если он повышается, проводят кровопускание. При необходимости после кровопусканий объем внутрисосудистой плазмы восполняют введением реополиглюкина или изотонического раствора.
Кровопускание с успехом можно заменить эритроцитаферезом. Эритроцитаферез — метод экстракорпоральной гемокоррекции, который позволяет удалять избыток эритроцитов и тромбоцитов. Процедура проводится с интервалами в 5-7 дней.
Химиотерапия показана в развернутой стадии заболевания. Алкилирующие средства (хлорамбуцил, циклофосфамид, бусульфан) назначают при тромбоцитозе более 1 млн/мкл, тромбозах, спленомегалии, не поддающемуся лечению зуде, пожилым больным и больным с сердечно-сосудистыми заболеваниями, плохо переносящим кровопускание. Но миелосупрессоры обладают лейкозогенным эффектом.
В настоящее время для уменьшения числа тромбоцитов и при спленомегалии применяют гидроксимочевину внутрь в дозе 10–15 мг/кг/сут или интерферон альфа-2а в/в или в/м, начиная с дозы 3 млн МЕ/сут с последующим постепенным увеличением до 6–9 млн МЕ/сут. При снижении числа лейкоцитов ниже 4000/мкл или числа тромбоцитов ниже 100000/мкл прием препаратов приостанавливают. Повторное их назначение возможно после нормализации показателей крови. Оба препарата обладают выраженными побочными действиями.
Радиоактивный фосфор (32P) эффективно используют для регуляции костно-мозгового кроветворения, особенно у больных старших возрастных групп. После в/в введения 32P ремиссия наблюдается у 80% больных в течение 6 мес. Но радиоактивный фосфор способствует трансформации истинной полицитемии в острый лейкоз, при котором обычно выявляется резистентность к химиотерапии.
Для профилактики тромбирования и эмболий применяют дезагрегационную терапию: ацетилсалициловая кислота в малых дозах (50—100 мг/сут), клопидогрел («Плавикс»), дипиридамол («Курантил»), тиклопидин, пентоксифиллин («Трентал»). Одновременно назначают гепарин или надропарин («Фраксипарин»). Применение пиявок малоэффективно.
При гиперурикемии назначают аллопуринол внутрь в дозе 300 мг/сут. Генерализованный зуд на поздних стадиях заболевания устраняется антигистаминными средствами, холестирамином, циметидином и гидроксимочевиной. При повышенном АД назначают гипотензивные препараты (обычно ингибиторы АПФ). Салицилаты назначают только при эритромелалгии.
Питание при эритремии должно соответствовать требованиям лечебного стола по Певзнеру №6 (уменьшают количество белковых продуктов, исключают фрукты и овощи красного цвета и продукты с содержанием красителей).
Пересадка костного мозга при полицитемии применяется редко, так как пересадка костного мозга сама по себе может привести к неблагоприятным исходам. Спленэктомия возможна только в случае выраженного гиперспленизма. При предположении развития острого лейкоза операция противопоказана.
Прогноз
Общая продолжительность заболевания составляет 8—10 лет, но 50% больных с выраженными клиническими проявлениями полицитемии умирает в течение 2-х лет после установления диагноза. Основная причина смерти — сосудистые осложнения, реже — кровотечения, трансформация заболевания в миелофиброз и развитие острого лейкоза. Острый лейкоз чаще развивается у больных, при лечении которых применяется радиоактивный фосфор (32P) или алкилирующие средства.
