Рекомендации воз анемии беременных

Во время беременности очень важно поддерживать уровень гемоглобина на физиологическом уровне. Именно поэтому ожидающим ребенка женщинам рекомендуется регулярно сдавать кровь на анализ содержания железа в крови.
Какие могут быть осложнения при нехватке железа?
Женщинам с диагнозом «железодефицитная анемия» могут быть рекомендованы железосодержащие добавки к пище.
Профилактика анемии…
Из-за недостатка железа страдают различные системы организма человека. Это может выражаться в снижении выносливости и сопротивляемости инфекционным заболеваниям, в повышенной утомляемости.
Как можно поднять уровень железа в крови?
Поддерживать нормальный уровень железа в крови можно, включив в рацион биологически активные добавки.
Подробнее…
Для дополнительного обогащения рациона железом могут быть рекомендованы специальные биологически активные добавки, например, «Феррогематоген».
Узнать стоимость…
В былые времена дамы пили уксус, чтобы быть загадочно бледными, и падали в обморок, показывая тем самым тонкость и чувствительность натуры. Причина бледности современных женщин, особенно ожидающих ребенка, куда прозаичней. Анемия — дефицит гемоглобина в крови — подкрадывается незаметно и ухудшает самочувствие как матери, так и плода. Отчего возникает анемия и как ее предупредить — читайте в нашем обзоре.
Чем опасна анемия при беременности
Под анемией понимают снижение уровня гемоглобина в крови. Во время беременности в организме женщины увеличивается количество жидкости, а значит, и объем циркулирующей крови. За счет этого кровь «разжижается» и доля гемоглобина в ее общем объеме падает. Это считается нормальным явлением, в связи с чем нижняя граница количества гемоглобина при беременности установлена на уровне 110 г/л (при норме для небеременной женщины в 120–140 г/л). Но дальнейшее падение уровня гемоглобина является опасным для здоровья и даже жизни будущей матери. В зависимости от значений этого показателя анемия при беременности может быть:
- легкой степени тяжести — 110–90 г/л;
- умеренно выраженной — 89–70 г/л;
- тяжелой — 69–40 г/л[1].
Главная проблема, возникающая при дефиците гемоглобина — тканевая гипоксия (неудовлетворительное снабжение клеток организма кислородом), в том числе и гипоксия плода, что нарушает его развитие. Кроме того, меняется состав плаценты, что также плохо влияет и на течение беременности, и на состоянии ребенка. Наиболее частыми осложнениями при анемии во время беременности считаются:
- угроза прерывания беременности;
- гестоз;
- пониженное артериальное давление;
- преждевременная отслойка плаценты;
- задержка развития плода;
- преждевременные роды;
- анемия в первый год жизни ребенка.
Так что анемия при беременности — отнюдь не безобидное состояние. Оно имеет серьезные последствия и для матери, и для плода. Особенно грустно, что, по данным Минздрава, за последние 10 лет анемия, осложняющая беременность, стала встречаться в 6,3 раза чаще! В целом ей страдают от 15 до 30% беременных (в зависимости от региона).
Причины развития анемии в период вынашивания ребенка
Во время беременности железо расходуется не только на кроветворение матери, но и на нужды плода. Особенно активно этот расход возрастает на 16–20-й неделях, когда запускается процесс кроветворения у плода. К концу беременности запасы железа истощаются у любой женщины и для их полного восстановления необходимо 2–3 года. Другими причинами анемии при беременности являются:
- дефицит железа в пище главным образом из-за недостаточного количества мяса в рационе;
- дефицит витаминов группы B и C, необходимых для нормального усвоения железа;
- болезни, при которых возникает недостаток белков, участвующих в обмене железа, включая тяжелый гестоз;
- ранний гестоз (токсикоз), мешающий полноценно питаться;
- частые роды с небольшим интервалом.
Если же говорить о группах риска развитии анемии во время беременности, то к ним можно причислить женщин:
- с многоплодной беременностью и многорожавших;
- имевших до наступления беременности менструации длительностью более 5 дней;
- у которых были симптомы анемии во время предыдущей беременности;
- с гестозом;
- с хроническими заболеваниями желудочно-кишечного тракта, печени, хроническими инфекциями;
- вегетарианок.
Все, попавшие в группу риска, должны особенно тщательно следить за своим состоянием и по возможности позаботиться о профилактике анемии во время беременности.
Признаки анемии при беременности
Признаки анемии у женщин при беременности появляются ввиду:
- дефицита гемоглобина в крови и, как следствие, нарушения «клеточного дыхания» тканей;
- дефицита железа в тканях и нарушения обменных процессов, с ним связанных.
Учитывая, что во время беременности потребность организма женщины в микроэлементе возрастает на 15–33%[2], на передний план обычно выходят симптомы, указывающие на гипоксию:
- слабость, быстрая утомляемость;
- нарушение сна: днем — сонливость, ночью — бессонница;
- головные боли;
- головокружения, шум в ушах;
- одышка;
- сердцебиение;
- обмороки.
Признаки анемии во время беременности, связанные с недостатком железа в тканях, это:
- сухость и растрескивание кожи;
- заеды, трещины, воспаления каймы губ;
- ломкие, слоящиеся ногти;
- сухие и ломкие волосы, выпадение волос.
Легкая анемия при беременности на ранних стадиях может и не показывать характерных симптомов, так как организм поначалу может компенсировать недостаток кислорода. Довольно рано становятся заметны изменения структуры ногтей и волос, сухость кожи, но обычно женщины не обращают внимания на эти признаки, считая, что причина их — сама беременность.
Переносимость симптомов анемии индивидуальна: кто-то падает в обморок при относительно высоких значениях гемоглобина, кто-то отказывается от госпитализации с гемоглобином на уровне около 70 г/л, искренне не понимая всей тяжести анемии и ее опасности при беременности.
Именно поэтому клинический анализ крови во время беременности проводится обязательно и несколько раз. Имеет значение и падение значений железа в сыворотке крови (менее 12 мкмоль/л), и сывороточного ферритина. Снижение количества последнего до 12 мкг/л говорит о дефиците железа, даже если гемоглобин еще в норме.
Лечение анемии в период ожидания малыша
Диетотерапия
Одна из основ как профилактики, так и лечения анемии при беременности — правильное питание.
Питание для профилактики анемии при беременности должно содержать в достаточном количестве вещества, необходимые для нормального кроветворения, это:
1) Железо. Из поступившего с пищей железа человеческий организм способен усвоить не более 50%[3]. При этом из овощей и фруктов оно всасывается намного хуже, чем из продуктов животного происхождения.
В растениях железо находится в трехвалентной форме — Fe3+. Но всасываться в кишечнике оно может только в двухвалентной форме — Fe2+. Для трансформации одной формы в другую нужен активатор — аскорбиновая кислота. То есть железо в продуктах растительного происхождения биологически доступно только в случае, если в том же продукте содержится витамин С. Аскорбиновая кислота разрушается при термообработке, а значит, овощи и фрукты в диете при анемии во время беременности должны быть свежими.
Это важно знать!
Железо, содержащееся в мясе, усваивается на 40–50%, тогда как из растительных продуктов — только на 3–5%.
В мясе и рыбе железо изначально двухвалентное, поэтому легко всасывается. В связи с этим врачи утверждают: не менее 75% поступающего в организм железа должно быть животного происхождения. Но одной диеты может быть недостаточно даже для профилактики: ведь суточная потребность в железе беременной женщины — 38 мг[4].
Это интересно
Для сравнения: вне беременности потребность женщины в железе — 18 мг, а потребность в железе мужчины — 10 мг, так что, вопреки расхожим представлениям, мясо должна есть в первую очередь женщина.
Препараты
Эксперты ВОЗ считают, что начиная со второго триместра любая беременная должна получать в сутки не менее 60 мг железа[5], а при первых же признаках анемии его потребление должно увеличиться еще вдвое. Получить такое количество железа только с едой довольно проблематично. И тем более невозможно ограничиться только диетой, если анемия уже проявила себя.
Для лечения анемии назначаются препараты железа. Обычно ограничиваются средствами для перорального приема (т.е. внутрь) — препараты железа в инъекциях рекомендуют только в тяжелых случаях и только в условиях стационара.
Железосодержащие комплексы могут выпускаться как в форме лекарственных препаратов, так и в форме БАД — безрецептурных биологически активных добавок. Лекарственные препараты рекомендует врач, и только он может указать конкретное средство и нужную дозировку.
Биологические добавки и поливитаминные комплексы с железом женщина может принимать самостоятельно для профилактики анемии. Но для этого следует уточнить наличие в них:
- солей железа — предпочтительны сульфат или глюконат железа[6];
- витаминов — эксперты ВОЗ рекомендуют принимать препараты железа в сочетании с аскорбиновой и фолиевой кислотой.
Это важно!
Нельзя применять железосодержащие комплексы, даже в форме БАД, при:
- индивидуальной непереносимости;
- избытке железа в организме (такие состояния, как гемосидероз, гемохроматоз);
- болезни крови (лейкоз, лимфогранулематоз и т.д.).
Оценить эффективность приема железосодержащих средств можно не раньше, чем через 6 недель применения[7].
Как российские, так и зарубежные эксперты отмечают, что профилактика анемии у беременных эффективней, чем ее лечение, и чем выше уровень гемоглобина, тем проще привести его к норме. Впрочем, о том же говорит и здравый смысл. Поэтому, планируя беременность и тем более уже ожидая ребенка, лучше заняться профилактикой анемии не дожидаясь, пока недостаток железа станет заметен.

Для цитирования. Логутова Л.С. Анемия у беременных: вопросы этиологии, диагностики и лечения // РМЖ. 2016. No 5. С. 290–293.
Структура заболеваемости беременных женщин практически не меняется на протяжении десятков лет. Самое распространенное гематологическое заболевание в период гестации — это анемия [3].
Анемия — клинико-гематологический синдром, обусловленный снижением концентрации гемоглобина и, в большинстве случаев, эритроцитов в единице объема крови и их морфологическими изменениями.
Диагностика истинной анемии у беременных представляет определенные трудности. Это обусловлено тем, что во время беременности увеличиваются объем циркулирующей крови и его составляющих, объем плазмы и объем эритроцитов, причем объем плазмы возрастает в большей степени (почти в 2 раза). Происходит разведение эритроцитов в большом количестве жидкости, относительное уменьшение их числа при абсолютном увеличении объема плазмы. Это состояние называется гидремией и не является анемией, хотя наблюдается закономерное снижение показателей красной крови, но при этом отсутствуют морфологические изменения эритроцитов.
Допустимым пределом физиологической гемодилюции при беременности считается снижение показателя гематокрита до 0,32, гемоглобина – до 100 г/л, эритроцитов – до 3,5×1012/л. Дальнейшее снижение показателей красной крови следует расценивать как истинную анемию.
Компенсаторное значение гемодилюции беременных состоит в том, что облегчается обмен питательных веществ и газов через плаценту, а при кровопотере истинная потеря эритроцитов уменьшается примерно на 20%.
Клиническая гидремия беременных протекает бессимптомно и лечения не требует. С окончанием беременности быстро (в течение 1–2 нед.) восстанавливается нормальная картина крови.
Различают анемии, диагностируемые во время беременности, и догестационные.
Некоторые клиницисты склонны подразделять анемию на «анемию беременных» и «анемию у беременных», подразумевая в первом случае заболевание, развивающееся во время беременности, а во втором – малокровие, существовавшее еще до гестационного процесса.
По литературным данным, во второй половине гестации анемия диагностируется почти в 40 раз чаще, чем в первые недели, что, несомненно, связано с нарушением гемопоэза из-за изменений, вызванных беременностью [3].
При беременности развитие анемии связано с гормональными изменениями, развитием ранних токсикозов, препятствующих всасыванию в желудочно-кишечном тракте элементов железа, магния, фосфора, необходимых для кроветворения. Одной из основных причин является прогрессирующий дефицит железа, связанный с его утилизацией на нужды фетоплацентарного комплекса (ФПК), для увеличения массы циркулирующих эритроцитов. Анемию беременных также связывают с нарушением перекисного окисления липидов (ПОЛ) [1, 2].
У 9 из 10 пациенток во время беременности диагностируется железодефицитная анемия (ЖДА). Частота ЖДА во время беременности, по разным данным, колеблется от 21 до 80% (если судить по уровню гемоглобина) и от 49 до 99% (по уровню сывороточного железа). ЖДА – заболевание, на первый взгляд, безобидное, но ведущее к многочисленным осложнениям для матери, новорожденного и здоровья в течение всей последующей жизни ребенка. Проблема ЖДА у женщин в период гестации остается актуальной, поскольку осложняет течение беременности, родов и послеродовый период [2].
ЖДА – патологическое состояние, характеризующееся нарушением синтеза гемоглобина в результате дефицита железа, развивающееся на фоне различных патологических или физиологических (беременность) процессов. По данным ВОЗ, частота ЖДА среди беременных колеблется от 14% в странах Европы до 70% в Юго-Восточной Азии. В странах с высоким уровнем жизни населения ЖДА диагностируется у 18–25% беременных женщин, в развивающихся странах частота железодефицита при беременности может достигать 80%. Частота данного осложнения беременности в России стабильно на протяжении 15 лет составляет 30–40% [6].
Следует отметить, что у 20–25% женщин выявляется латентный дефицит железа. Так, дефицит железа в III триместре беременности обнаруживается почти у 90% женщин и сохраняется после родов и лактации у 55% из них [1, 4, 9].
Во время беременности железо усиленно расходуется вследствие интенсификации обмена веществ: в I триместре потребность в железе не превышает потребности до беременности и составляет 0,6–0,8 мг/сут; во II триместре – увеличивается до 2–4 мг/сут; в III триместре – до 10–12 мг/сут [7].
К концу беременности неизбежно наступает обеднение железом организма матери в связи с депонированием его в ФПК (около 450 мг), с увеличением объема циркулирующей крови, на что затрачивается около 500 мг, в послеродовом периоде – в связи с физиологической кровопотерей в 3-м периоде родов (100–150 мг) и лактацией (400 мг). Суммарная потеря железа к окончанию беременности и лактации составляет 1200–1400 мг [5].
Для своевременной диагностики и лечения ЖДА необходимо учитывать риск развития этого осложнения у различных групп беременных:
– перенесенные заболевания (частые инфекции): острый пиелонефрит, дизентерия, вирусный гепатит;
– экстрагенитальная фоновая патология (хронический тонзиллит, хронический пиелонефрит, ревматизм, пороки сердца, сахарный диабет, гастрит);
– меноррагии;
– частые беременности;
– наступление беременности при лактации;
– беременность в подростковом периоде;
– анемия при прошлых беременностях;
– вегетарианская диета;
– уровень Hb в I триместре беременности <120 г/л;
– осложнения беременности (ранний токсикоз, вирусные заболевания, угроза прерывания);
– многоплодная беременность.
Выявлено, что при ЖДА отмечается усиление процессов ПОЛ без активации антиоксидантной системы защиты, что приводит к повреждению мембранных структур клеток ФПК.
При дефиците железа у беременных возникает прогрессирующая гемическая гипоксия с последующим развитием вторичных метаболических расстройств. Поскольку при беременности потребление кислорода увеличивается на 15–33%, это усугубляет развитие гипоксии. У беременных с тяжелой степенью ЖДА развивается не только тканевая и гемическая гипоксия, но и циркуляторная, обусловленная развитием дистрофических изменений гипокинетического типа кровообращения.
Анемия осложняет течение беременности и родов. Истинные анемии беременных могут сопровождаться нарушением коагуляционных свойств крови, что является причиной массивных кровопотерь; оказывают неблагоприятное влияние на развитие сократительной деятельности матки; возможны длительные затяжные или быстрые и стремительные роды.
Беременные с ЖДА нуждаются в медикаментозном лечении и диетическом питании. Но невозможно купировать ЖДА лишь диетой, состоящей из богатых железом продуктов, без препаратов железа (ПЖ). Из лекарственных препаратов в организме может усвоиться в 15–20 раз больше железа, чем из пищи.
В настоящее время в распоряжении врача имеется большой арсенал лекарственных ПЖ, характеризующихся различным составом и свойствами, количеством содержащегося в них железа, наличием дополнительных компонентов (аскорбиновая и янтарная кислоты, витамины, фруктоза и др.), влияющих на фармакокинетику препарата, лекарственной формой, переносимостью, стоимостью. В клинической практике ПЖ применяются внутрь или парентерально.
В комплексной терапии ЖДА при беременности целесообразно применять антиоксиданты (витамин Е в дозе от 100 до 300 мг/сут). Для улучшения белкового метаболизма рекомендуется подключить так называемую белково-синтетическую терапию (оротат калия, витамин В6).
Лечение ЖДА у беременных при ее верификации должно проводиться до конца беременности. Это имеет принципиально важное значение и для коррекции анемии у беременной, и, главным образом, для профилактики дефицита железа у плода. Кроме того, по рекомендации ВОЗ, все беременные на протяжении II—III триместров беременности и в первые 6 мес. лактации должны получать ПЖ в профилактической дозе [8].
Контроль показателей красной крови необходимо проводить на фоне лечения каждые 10 дней. Неэффективность лечения ЖДА может быть обусловлена неадекватностью назначаемой терапии.
Несмотря на многообразие ПЖ, до настоящего времени продолжается дискуссия о преимуществах и недостатках двухвалентного железа, оценивается переносимость ПЖ пациентами, а также отслеживаются их возможные побочные действия.
Идеальный железосодержащий препарат должен обладать минимальным количеством побочных эффектов, иметь простую схему применения, наилучшее соотношение эффективности и цены, оптимальное содержание железа, желательно наличие компонентов, усиливающих всасывание и стимулирующих гемопоэз.
Применение комбинаций ПЖ с витамином В12 и фолиевой кислотой не всегда является оправданным, т. к. фолиеводефицитная анемия у беременных возникает крайне редко и имеет специфические клинико-лабораторные признаки.
Более целесообразным считается применять ПЖ, содержащие аскорбиновую кислоту. Одним из таких препаратов является Сорбифер Дурулес, выпускаемый фармацевтическим заводом «Эгис» (Венгрия). В препарате содержится оптимальное количество микроэлемента: в 1 таблетке – 320 мг сульфата железа (соответствует 100 мг железа II) и 60 мг аскорбиновой кислоты, улучшающей всасывание, усвоение железа и оказывающей антиоксидантное действие.
Нами проведен анализ результатов применения во время беременности препарата Сорбифер Дурулес с лечебной и профилактической целью в некоторых районах Московской области (гг. Балашиха, Домодедово, Видное, Люберцы, Мытищи). По результатам анализа количество анемий у беременных в этих районах колеблется от 27,8 до 48,3%. Всего было обследовано 125 беременных, которые с лечебной (82 (65,6%) и профилактической целью (43 (34,4%)) получали Сорбифер Дурулес. С лечебной целью назначали по 1 таблетке 2 р./сут, для профилактики – по 1 таблетке 1 р./сут. Длительность применения и дозу препарата определяли индивидуально на основании динамической оценки результатов гематологических показателей красной крови. Распределение обследованных пациенток в зависимости от цели приема препарата представлено в таблице 1.
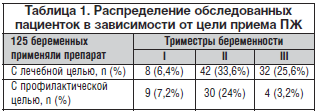
Как показано в таблице, чаще всего ЖДА выявлялась во II и III триместрах беременности. В связи с этим и профилактику ЖДА чаще всего начинали проводить со II триместра гестации. Важнейшими и наиболее доступными показателями красной крови при ЖДА являются пониженный уровень гемоглобина, низкий цветовой показатель, снижение количества эритроцитов. Эти показатели и использовались нами для оценки степени тяжести, адекватности лечения и эффективности профилактики ЖДА.
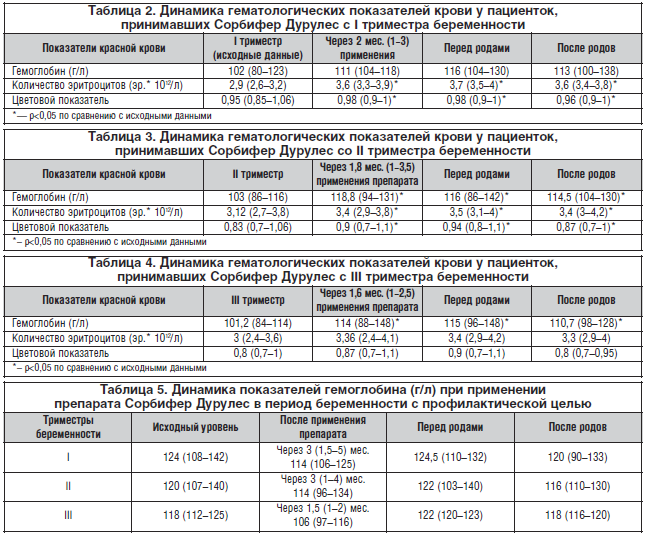
Результаты применения препарата Сорбифер Дурулес с I триместра беременности для лечения ЖДА представлены в таблице 2 (med (g1-g2)).
Из приведенных в таблице 2 данных следует, что применение препарата Сорбифер Дурулес в течение 2 мес. для лечения анемии с I триместра беременности привело к повышению гемоглобина в среднем на 10 единиц. Этот показатель сохраняется стабильным на протяжении всего периода гестации и в послеродовом периоде. Показатели количества эритроцитов и цветовой показатель после лечения на протяжении оставшегося периода беременности и в послеродовом периоде достоверно выше, чем исходные данные.
Динамика показателей гемоглобина, количества эритроцитов и цветового показателя у беременных с ЖДА, выявленной во II триместре гестации, до лечения и на его фоне представлена в таблице 3 (med ( g1-g2)).
При анализе полученных данных (табл. 3) видно, что на фоне проводимой терапии, продолжительность которой в среднем составила 1,8 мес., показатель гемоглобина стал достоверно выше аналогичного показателя до лечения и оставался в пределах нормативных значений до родов и в послеродовом периоде. Такая же тенденция наблюдалась и в динамике показателей количества эритроцитов и цветового показателя.
При выявлении ЖДА у беременных в III триместре беременности лечение проводилось в среднем 1,6 мес. и, как правило, продолжалось в послеродовом периоде. Динамика показателей красной крови при лечении анемии с III триместра беременности представлена в таблице 4 (med ( g1-g2)).
Таким образом, из анализа полученных результатов видно, что уровень гемоглобина после лечения препаратом Сорбифер Дурулес становился достоверно выше по сравнению с исходным, выявленным в III триместре беременности, и оставался таковым до родов.
Главная задача акушера в такой важный период для жизни женщины, как беременность, – не лечить осложнения, а предупредить их развитие. В нашем исследовании скрининговый анализ гемоглобина у беременных позволил осуществить профилактику ЖДА в период гестации.
Динамика показателей гемоглобина при применении препарата Сорбифер Дурулес в период беременности с профилактической целью представлена в таблице 5 (med (g1-g2)).
Данные, приведенные в таблице 5, подтверждают результаты других исследователей о том, что во II триместре беременности происходит наибольшее снижение показателей красной крови, а также тот факт, что повышение этих показателей происходит не быстро, а на фоне длительного применения (в нашем исследовании – в среднем 1,5–3 мес.) ПЖ (в частности, эффективного препарата Сорбифер Дурулес).
Представленные в настоящем исследовании данные свидетельствуют о высокой клинической эффективности железосодержащего препарата Сорбифер Дурулес, что позволяет рекомендовать его для лечения ЖДА, а также профилактики ее развития. Каких-либо побочных отрицательных эффектов, потребовавших отмены препарата, отмечено не было.
